Лечение аллергического бронхита у детей
Основано на главных принципах лечения аллергии и купирования бронхиальной обструкции с целью восстановления проходимости бронхов.
1. Устранение причинно-значимого аллергена:
- гипоаллергенный быт и диета;
- профилактика контакта с пыльцой растений в период цветения;
- устранение контакта с домашними животными при эпидермальной гиперчувствительности.
2. АСИТ — аллергенспецифическая иммунотерапия.
 Золотой стандарт лечения аллергии на сегодняшний день. Метод позволяет добиться невосприимчивости организма ребёнка к аллергенам.
Золотой стандарт лечения аллергии на сегодняшний день. Метод позволяет добиться невосприимчивости организма ребёнка к аллергенам.
Лечение долгое и требует постоянного контроля процесса. Суть метода в введении в организм микродоз аллергена в возрастающей последовательности.
Для детей специально был изобретен метод сублингвальной специфической иммунотерапии (дозы аллергена в капельках принимаются под язык). В России используются препараты фирмы «Сталлержен». Терапию можно проводить детям с 5-летнего возраста.
3. Антигистаминные препараты. Назначаются курсами на период обострения заболевания. Длительный бесконтрольный приём препаратов этой группы нежелателен.
4. Бронхолитическая терапия. Тут наш главный друг и помощник — небулайзер. Проводятся ингаляции с Беродуалом и Пульмикортом для купирования обструкции.
5. Отхаркивающие препараты. Применяются в ингаляционной форме, также можно использовать таблетированные формы, сиропы и растворы для приёма внутрь.
Хорошо зарекомендовал себя препарат Амбробене. При ингаляционном применении препарат начинает действовать практически сразу, в течение нескольких минут. Прекрасно разжижает мокроту, активизирует продукцию сурфактанта.
6. Глицирам (аммония глицциризинат). Лекарство, приготовленное на основе корня солодки. Выпускается в таблетированной и гранулированной формах. Уменьшает спазм бронхов, стимулирует работу надпочечников.
7. Антилейкотриеновые препараты. Известно, что при аллергических процессах в организме увеличивается выработка лейкотриенов. Эти вещества способны сокращать мускулатуру бронхов, повышают выделение слизи.
К группе данных препаратов относится Сингуляр. Лекарство назначается курсом от трёх месяцев. Эффект наступает в течение первого месяца приёма.
Виды заболевания
Существует несколько классификаций бронхита у детей. В зависимости от происхождения этот недуг может являться первичным либо вторичным. В первом случае болезнь развивается непосредственно в бронхиальном дереве и не проникает глубже. А вот вторичный бронхит у детей уже выступает в качестве осложнения какой-либо иной патологии, например, гриппа или ОРЗ. В таком случае распространение инфекции в бронхи происходит из других частей дыхательной системы. По характеру течения бронхит в детском возрасте бывает:
- острым – наблюдается повышение температуры, сухой кашель и одышка в сочетании с общей повышенной утомляемостью и ослабленностью организма. Длительность острого периода составляет порядка двух недель. Болезнь начинается, как правило, после появления общих признаков вирусной инфекции (насморк, боль в горле и т.д.);
- хроническим – в детском возрасте рассматриваемый недуг в хроническое течение переходит редко, характеризуется он стертой клинической картиной с периодическими обострениями;
- рецидивирующим – частота обострений составляет три и более рецидива за год, со средней длительностью в один месяц.
В медицинской практике отдельно рассматривают бронхиолит – острое воспаление бронхов у детей в возрасте до года. Терапию бронхиолита необходимо начинать как можно быстрее во избежание осложнений со стороны дыхательной и других систем организма малыша
Важно! Диагноз хронический бронхит ставится врачом, если у ребенка возникает два-три обострения за год на протяжении двухлетнего периода. Стоит иметь в виду, что даже в периоды ремиссий у детей может сохраняться кашель
Если рассматривать степень распространенности патологического процесса, недуг можно разделить на:
- ограниченный – воспалительный процесс не распространяется за пределы одного сегмента легкого. Эта форма болезни считается самой легкой в связи с тем, что поражение затрагивает наименьшую площадь дыхательной системы;
- распространенный – воспаление охватывает две и более доли бронхов;
- диффузный – патологический процесс распространяется почти на всю область бронхов ребенка.
Также как и бронхит у взрослых, этот недуг у детей можно классифицировать, в зависимости от его этиологии. Воспаление бронхов провоцируют самые разные возбудители: бактерии, вирусы, грибки и т.д. Определив, какие именно патогенные микроорганизмы стали причиной патологии, врач должен подобрать медикаментозное лечение бронхита у детей. Также в эту классификацию включается бронхит аллергической и ирриативной природы. По характеру воспалительного процесса, который зависит от первопричины болезни, бронхит классифицируется на:
- катаральный – патологический процесс не распространяется на слизистые оболочки;
- геморрагический – возникают кровоизлияния в слизистую оболочку бронхов;
- гнойный – выделяется мокрота гнойного характера;
- некротический – на стенках бронхов обнаруживаются очаги омертвевших тканей;
- язвенный – на слизистой оболочке бронхов имеются характерные изъязвления;
- фиброзный – в бронхах наблюдаются отложения фибрина;
- смешанный.
В детском возрасте чаще всего диагностируется бронхит катарального и катарально-гнойного типа
Очень важно в ходе диагностических мероприятий оценить проходимость бронхиального дерева. Если наблюдается сужение просвета дыхательных путей и признаки дыхательной недостаточности, речь идет о так называемом обструктивном бронхите
В остальных случаях диагностируется простая форма заболевания
Обратите внимание! При обследовании ребенка крайне важно правильно распознать все характеристики болезни и выявить ее точную форму, так как именно это определит дальнейшую тактику лечения и выбор медикаментозных средств
Рекомендуем прочитать: Обструктивный бронхит: симптомы и лечение
Диагностика и лечение бронхита
Диагностика бронхита у детей важна в общей программе лечения. Помимо самого заболевания, диагностика помогает определить форму, стадию и возможные осложнения. Диагностируют бронхит у детей следующими способами1:
- Сбор анамнеза у ребенка и родителей;
- Выявление кашля и определение его продолжительности;
- Физикальная диагностика, включающая в себя пальпацию, общий внешний осмотр и прослушивание грудной клетки фонендоскопом;
- Рентгенологическое исследование.
В большинстве случаев этих способов диагностики достаточно, и дети легко их переносят. Но могут применяться и другие способы диагностирования: общий анализ крови, спирометрия (измерение объема легких) и бронхография.
Наука накопила немало знаний о респираторных заболеваниях и их конкретных возбудителях. Применяются и хорошо изучены методы лечения и диагностики у детей, но универсального средства до сих пор нет. Лечение должно быть комплексным.
Одним из интересных и действительно важных достижений науки последних лет можно назвать отказ от тотального выписывания антибиотиков при любой форме бронхита. Учитывая, что заболевание чаще возникает из-за вирусов, антибиотики никак себя на проявляют в лечении основной проблемы и сильно вредят неокрепшему детскому организму. Лечение антибиотиками признано нерациональным5.
Однако хронический бронхит, вероятно или подтверждено вызванный бактериальной инфекцией, лечить антибиотиками необходимо, иначе возможен риск серьезных осложнений. Все упирается в точную диагностику и определение причины заболевания, а далее должен выстраиваться грамотный план лечения.
В большинстве случаев лечение сводится к помощи организму в борьбе с вирусной инфекцией, породившей бронхит. В бой должен вступить иммунитет, ему необходимо помочь и предоставить для борьбы все условия.
Учитывая серьезность течения и разные причины заболевания, лекарственные препараты для лечения бронхита у детей должен назначать только лечащий врач-педиатр или ЛОР3:
- Жаропонижающие средства;
- Противокашлевые препараты;
- Иммуностимуляторы;
- Противовирусные препараты;
- Противоаллергические препараты;
- Антигистаминные препараты;
- Отхаркивающие препараты, муколитики и бронхолитики;
- Растительные препараты с отхаркивающим эффектом;
- Антибиотики в самых серьезных случаях заболевания.
При лечении детей хорошо проявили себя ингаляционные способы доставки лекарственного препарата, массаж грудной клетки и электрофорез. Лечение бронхита у детей в домашних условиях должно включать в себя обильное питье, увлажнение воздуха и гипоаллергенное питание.
Учитывая, что основной причиной развития бронхита является вирус, стоит уделить внимание поддержанию и развитию местного иммунитета, особенно в холодное время года. Для поддержки или восстановления функций защиты могут применяться иммуностимулирующие лекарственные средства
Например, ИРС — комплексный лекарственный препарат на основе бактериальных лизатов6.
Иммуностимулятор ИРС19 рекомендуется при респираторных инфекциях, в том числе бронхите6. Препарат может противостоять патогенным бактериям на слизистых оболочках дыхательной системы, препятствуя размножению инфекции. При его использовании может существенно сократиться частота респираторных заболеваний, а также снижается суммарная потребность в антибактериальной и противовоспалительной терапии8.
Принцип действия препарата основан на иммуностимуляции. В составе присутствуют лизаты бактерий распространенных возбудителей инфекций. ИРС19 активирует и стимулирует местный иммунитет, тем самым препятствуя проникноверию различных возбудителей инфекций вглубь респираторного тракта10. После применения препарата, организму легче справляться с бактериями и вирусами, которые могут осесть на бронхах6.
Лечение обструктивного бронхита у детей
Лечение бронхиолита, острого или повторного эпизода рецидивирующего обструктивного бронхита — одна из серьёзных неотложных ситуаций. Поэтому прежде всего доктор должен решить, где будет лечиться ребёнок: в стационаре или в амбулаторных условиях, т. е. на дому.
Показаниями для госпитализации являются:
- возраст малыша до года;
- тяжёлая степень обструкции;
- наличие тяжёлой сопутствующей патологии;
- отягощённый преморбидный фон (рахит, недоношенность, перинатальная энцефалопатия и др.);
- асоциальная семья.
Во всех остальных случаях ребёнок может лечиться амбулаторно.
Основные принципы терапии :
- Этиотропное лечение — направлено на борьбу с причиной развития болезни. Может включать противовирусные и при необходимости иммунотропные препараты. Использовать их в рутинной практике Союз педиатров России не рекомендует, но при наличии признаков гриппа их применение оправдано . Антибактериальные средства могут назначать только при развитии бактериальных осложнений или активации внутренней микрофлоры.
- Патогенетическая терапия — подавляет механизмы, ведущие к обструкции бронхов. Показаны ингаляции с селективными бронхолитиками или ингаляционными глюкокортикостероидами через специальное устройство — компрессорный небулайзер.

- Симптоматическая терапия — приём жаропонижающих препаратов.
- Улучшение дренажной функции бронхов и уменьшение вязкости мокроты. Для разжижения секрета и ускорения его выхода из бронхов показаны муколитики, мукокинетики, употребление достаточного количества жидкости. Отхождению мокроты также способствует перкуссионный массаж грудной клетки, вибромассаж и постуральный дренаж — принятие специального положения, особенно после ингаляции.
Показан полупостельный режи, обильное питье (отвары, морсы, травяные чаи) и гипоаллергенная диета (в основном молочная и растительная пища). Комнату больного нужно регулярно проветривать, ежедневно проводить в ней влажную уборку и увлажнять воздух, чтобы облегчить дыхание и отхождение мокроты.
Если уровень кислорода в крови меньше 90 %, требуется кислородотерапия. Кислород подаётся через носовые катетеры или в кислородной палатке.
Отсасывание слизи из бронхов показано при густой, вязкой мокроте, слабом откашливании и утомлении грудных мышц. Проводится в условиях стационара с помощью электроотсосов и откашливателей.
Среди возможных осложнений, связанных с лечением, наиболее частыми являются:
- индивидуальная непереносимость того или иного препарата;
- побочные действия назначенного средства;
- передозировка препарата при несоблюдении правил его приёма .
Распространенность аллергии среди детей и подростков:
Аллергия заслужила название «новая эпидемия» и это не удивительно – за последние 20 лет заболеваемость ею в мире увеличилась в 3-4 раза. По мнению специалистов, почти 30% населения земного шара страдает аллергией. Кроме того, отмечается тенденция к появлению более тяжелых форм этого заболевания. Медицинские справочники с завидным постоянством пополняются новыми названиями, а фармакологи изобретают новейшие препараты. Проявления аллергии год от года становятся более разнообразными. Виной тому несколько причин: загазованность воздуха, обилие консервантов в пищевых продуктах, новые строительные и отделочные материалы, выделяющие токсические вещества, злоупотребление лекарственными препаратами – все это угнетает иммунную систему и провоцирует неправильную реакцию организма.
Виды аллергического бронхита
 Виды бронхита
Виды бронхита
Заболевание подразделяют на четыре вида по степени тяжести и реакции организма:
Атопический бронхит – протекает остро, проявляется при наличии раздражителя почти сразу, если провести бронхоскопию, признаки будут хорошо заметны.
Обструктивный – самый опасный вид этого заболевания. У ребенка может возникать спазм, который сужает просвет гортани полностью или частично, возникает кислородное голодании, ребенок может задохнуться, а также иметь серьезные последствия сердечно – сосудистой системы.
Трахеобронхит – сильная реакция на аллерген, трахеобронхиальное дерево является основным местом аллергического процесса.
Инфекционно – аллергический – реакция иммунитета слабая и медленная, протекание вялое, может проходить почти без внешних симптомов.
Лечение
Астматический бронхит у детей и взрослых относится к классическим расстройствам Слизь и Слизь-Ветер. Врачи нашей клиники имеют большой опыт успешного лечения таких заболеваний.
1-й этап. Диагностика.
На первом этапе врач подробно исследует дисбаланс, который произошел в организме. Он детально расспрашивает об истории болезни, характере питания, образе жизни, фиксируя проявления дисбаланса Ветра и Слизи по внешним признакам, психоэмоциональным проявлениям, обязательно выслушивает дыхание.
2-й этап. Лечебный курс.
Курс лечения состоит из комплексных сеансов, которые включают несколько процедур, на фоне приема фитопрепаратов, коррекции питания.
1. Моксотерапия. Это основной метод лечения хронического бронхита, кашля, астматического бронхита и бронхиальной астмы. Прогревание биоактивных точек выполняется полынными иглами или горячими, тлеющими конусами (полынными, угольными). Схема рефлексотерапии определяется индивидуально на основе наработанных, хорошо показавших себя методик. Благодаря этой процедуре:
- проходит воспаление в бронхах и других органах дыхания,
- нормализуются выработка слизи и ее свойства,
- прекращаются приступы кашля, реакция на аллергены или иные провоцирующие факторы,
- повышается местный и общий иммунитет,
- просвет дыхательных путей восстанавливается, проходит одышка,
- дыхание становится свободным, глубоким и чистым.
2. Иглоукалывание. Эта процедура устраняет нервный фактор развития астматического бронхита, улучшает психоэмоциональный баланс, восстанавливает свободное движение энергии по меридианам тела, улучшая энергетику тела. Благодаря этой процедуре исчезают спазмы дыхательных путей, становится свободным дыхание.3. Фитопрепараты Тибетские и китайские фитопрепараты устраняют воспаление, повышают местный иммунитет и восстанавливают баланс иммунной системы в целом, помогает прекращению приступов кашля, аллергических реакций, улучшают психоэмоциональное состояние. Дополнительно могут использоваться коррекция питания, вакуум-терапия, стоунтерапия, массаж и другие методы для достижения максимального общего лечебного эффекта.
Лечение аллергического бронхита
Обязательным условием для избавления от болезни является прекращение контакта с раздражителем, вызывающем приступы недуга.
Медикаментозные препараты при аллергическом бронхите
Лечение аллергического бронхита с помощью фармацевтических средств ставит перед собой две цели.
- Уменьшить интенсивность аллергии.
- Облегчить дыхание и снизить силу кашля.
Для достижения первого эффекта применяются антигистаминные средства. Добиться второго результата помогает лечение с помощью бронхолитических и отхаркивающих препаратов, а также глюкокортикоидов.
Лекарства, снижающие интенсивность аллергической реакции
Лечить проявления основного недуга и способствовать уменьшению неприятных симптомов, им вызываемых, помогает использование следующих медикаментозных средств:
- супрастина;
- диазолина;
- тавегила.
Лекарства, помогающие уменьшать силу проявляющихся симптомов аллергии
Симптоматическое лечение приступов аллергического бронхита предусматривает прием отхаркивающих препаратов:
- бронхолитина;
- пертуссина;
- мукалтина;
- бромгексина.
- гексопреналина;
- атровента;
- тербуталина;
- кромогексала;
- кетотифена;
- фенотерола;
- нео-теофедрина;
- сальбутамола.
Препараты могут быть как в таблетках, так и в виде сиропов.
Если лечение с помощью вышеперечисленных медикаментов не приносит желаемого облегчения, то врач может назначить применение глюкокортикоидов.
К ним относятся такие препараты:
- назарел;
- ингакорт;
- бекотид;
- будесонид.
Лечить аллергический бронхит у детей и взрослых, а также его симптомы помогают ингаляции медикаментозными препаратами.
- лазолван;
- флуимуцил.
Их разбавляют физраствором 1:1 и наливают в небулайзер.
Эффективно лечить недуг помогает соблюдение определенных правил:
- вдыхать взвесь через рот, а выдыхать носом;
- для стимуляции отхождения слизи добавлять соду;
- проводить не ранее, чем через 1,5 часа после приема пищи;
- после процедуры несколько часов не выходить на улицу или балкон, а также не есть;
- строго соблюдать продолжительность ингаляции, назначенную врачом.
Схема применения
Для того, чтобы лечить недуг правильно, при приеме лекарств следует обязательно соблюдать все необходимые дозировки.
| Группа лекарственных препаратов | Наименование медикаментозного средства | Торговые названия | Схема лечения взрослых | Схема лечения детей |
| антигистамины | супрастин | хлорпирамин, аллерган С, галопирамин, синопен, хлорнеоантерган | по 1 таблетке 3 раза в сутки;1—2 мл внутримышечно | по ½ таблетки 3 раза в день |
| диазолин | омерил, мебгидрон | 1—2 раза в сутки по 0,05—0,2 г | по 0,02—0,05 г до 3 раз в день | |
| бронхолитики | гексопреналин | ипрадол, гинипрал | таблетки: 0,5—1 мг 3 раза в день;аэрозольно:для снятия приступа удушья — 2 вдоха (по 0,2—0,4 мг) | таблетки: от 4 до 6 лет по 0,25 мг до 3 раз в сутки; от 7 до 10 лет по 0,5 мг 1—3 раза в день;аэрозольно: только детям старше 3 лет (дозировка такая же, как у взрослых) |
| фенотерол | беротек, сегамол, арутерол, аэрум | при приступах удушья 1 ингаляция (0,2 мг), через 5 минут при необходимости можно повторить | старше 6 лет — так же, как и взрослым | |
| ингаляционные кортикостероиды | будесонид | ринокорт, пульмикорт, апулеин | 400 — 1600 мкг в сутки за 2—4 приема в начале лечения, потом снижают до 2 раз в день по 200—400 мкг | 2 раза в день 200—400 мкг |
| флунизолид | ингакорт | 2 мг в сутки (до 8 ингаляций) | 500 мкг/сут за 2 процедуры | |
| отхаркивающие через небулайзер | амброксол | лазолван, амбролитик, флюиксол, секретил, муковент | по 10 мл первые 2—3 дня заболевания в несколько приемов | по 1—2 ингаляции в день (по 2 мл) |
| флуимуцил | АЦЦ, ацестин, экзомюк, ацетилцистеин | 5—10 дней 1—2 раза в сутки по 300 г | так же, как и взрослым |
Физиотерапия
Лечить аллергический бронхит у детей и взрослых помогают физиопроцедуры.
Для борьбы с недугом врачи часто назначают следующие процедуры:
- галотерапию (при помощи соляного воздуха стимулируется вентиляция органов дыхания, улучшается их проходимость);
- гипокситерапию (разреженный горный воздух помогает бороться с симптомами заболевания, повышает устойчивость организма к аллергенам).
Прекрасно зарекомендовала себя и лечебная гимнастика. При регулярном выполнении она дает следующий эффект:
- помогает бороться с приступами удушья;
- стимулирует предотвращение одышки;
- укрепляет мышцы грудной клетки, что в дальнейшем способствует насыщению тканей кислородом и нормальной вентиляции органов дыхания.
Лечение

Лечение заболевания должно носить комплексный характер.
Прежде всего, необходимо выявить причину, то есть аллерген, провоцирующий развитие недуга.
После этого ребенку назначают прием медикаментозных средств и другие терапевтические меры (например, физиопроцедуры, санаторно–курортное лечение)
Важно обратить внимание и на распорядок дня малыша, нормализовать рацион его питания
Помощь при приступе
Приступы кашля и удушья при аллергическом бронхите могут быть достаточно сильными, поэтому родителям малышей–аллергиков важно знать, как оказать крохе первую помощь, облегчить его состояние. Для этого необходимо:
- Успокоить малыша. Ребенок во время приступа может испытывать страх, панику, сильно плакать. Это еще больше усугубляет состояние. Если нет противопоказаний, малышу можно дать какое – либо успокоительное средство.
- Ингаляции с использованием специальных средств, в состав которых входят вещества глюкокортикоидной группы, Сальбутамол.
Использование специальных ингаляторов дает заметный положительный эффект, так как действующие компоненты попадают непосредственно в область бронхов, купируя проявления приступа.
Повышение влажности воздуха. Рекомендуется открыть кран горячей воды в ванной комнате, отнести туда ребенка на несколько минут, пока не наступит улучшение.
Медикаментозное
Используют три основные группы медикаментов:
- Антигистаминные препараты (Кларитин, Эриус). Лучше всего отдавать предпочтение современным противоаллергенным средствам, которые не вызывают осложнений (некоторые противоаллергические средства негативно воздействуют на кровеносную систему, печень) и побочных эффектов (например, сонливости).
- Энтеросорбенты (Активированный уголь). Назначают в сложных случаях, когда наблюдается интоксикация организма. Такие средства выводят токсины, аллергены.
- Бронхолитические препараты (ингаляторные средства) способствуют расширению дыхательных просветов, облегчают процесс дыхания, снимают воспаление.
Делать ингаляции необходимо, соблюдая определенные правила:
- Интервалы между процедурами составляют около 2 — 4 часов.
- Ингаляция не должна быть очень горячей.
- В ингалятор можно добавлять небольшое количество пищевой соды. Такая процедура способствует лучшему отхождению мокроты.
- Ингаляцию нельзя делать сразу же после еды.
- После процедуры ребенок должен находиться в состоянии покоя (необходимо исключить физическую активность).
- Детям до 1 года ингаляции делать нельзя.
Физиотерапия
Для лечения аллергического бронхита применяют такие методы физиотерапии как:
- гипокситерапия – вдыхание ребенком специального воздуха, бедного содержанием кислорода;
- галотерапия – использование специального искусственно созданного соляного климата, в который помещают ребенка на определенное время;
- облучение УВЧ – позволяет восстановить защитные силы организма, устранить воспалительные реакции;
- УФ–облучение – способствует устранению воспаления.
Курортное
Положительный терапевтический эффект может оказать пребывание ребенка, страдающего аллергическим бронхитом в специальных климатических условиях (в специализированных санаториях).
Важно помнить, что санаторий лучше всего выбирать в климатической зоне, привычной для малыша. В противном случае состояние ребенка может усугубиться, так как такие факторы как акклиматизация и адаптация к новым условиям могут привести к негативным последствиям. В противном случае состояние ребенка может усугубиться, так как такие факторы как акклиматизация и адаптация к новым условиям могут привести к негативным последствиям
В противном случае состояние ребенка может усугубиться, так как такие факторы как акклиматизация и адаптация к новым условиям могут привести к негативным последствиям.
Народные методы
Отвары лекарственных трав (ромашка, мать-и-мачеха) способствуют разжижению мокроты, устраняют воспалительные процессы, облегчая откашливание. Кроме того, травяной отвар успокаивает ребенка, снимает тревожность.
Использовать народные рецепты в качестве самостоятельного метода лечения нельзя, так как эффективная терапия должна быть комплексной. Травяные отвары необходимо принимать внутрь в небольших количествах (по ¼ стакана 3-4 раза в день).
Как правильно диагностировать
Прежде, чем лечить аллергический бронхит у ребенка, важно установить, что маленький пациент болен именно этой болезнью, и спровоцирована она попаданием определенного вещества в органы дыхания. Чтобы клиническая картина была точной, исключают туберкулез, пневмонию, коклюш, для чего требуется консультация у аллерголога и пульмонолога
Начальной стадией диагностики является лабораторный анализ крови на содержание эозинофилов и показатель СОЭ.
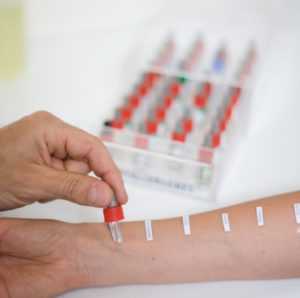
Аллергическую природу бронхита устанавливают также путем постановки кожных проб на антитела. К прочим этапам обследования относят такие процедуры:
- Лабораторный анализ мокроты. Если самостоятельно откашляться ребенок не может, делают бронхоскопию с забором секрета бронхов.
- Спирометрия. Анализ функции внешнего дыхания. Характеристики вдоха и выдоха определяются с помощью цифрового датчика потока воздуха. Детям до 5 лет эту процедуру не проводят.
- Бронхография. Оценка состояния воздухоносных путей с помощью рентгена. У детей проводится под общим или местным наркозом, так как в процессе обследования в бронхиальное дерево вводится окрашенное вещество, которое будет видно на снимках. Проводится в основном для исключения пневмонии.
- Пикфлуометрия. Аппаратная процедура для измерения ПСВ – пиковой скорости выдоха. Этот показатель характеризует работу бронхолегочной системы и показывает, имеет ли место спазм дыхательных путей.
- ИОМ. Импульсная осциллометрия – обследование и анализ эластичности тканей и проходимости бронхов по параметрам осцилляторного сопротивления.
Симптомы и признаки заболевания
Симптомы бронхита у детей зависят от вида воспаления. Так, при остром бронхите симптомы более выраженные, болезнь начинается стремительно. Есть четкие начало и конец заболевания, а главное отличие состоит в обратимости, то есть проявления полностью исчезают после полного выздоровления. К основным симптомам острого бронхита относят:
- приступы сильного кашля;
- боль за грудной клеткой;
- хрипы при дыхании;
- одышку;
- головную боль;
- упадок сил;
- озноб;
- повышенную температуру тела.
При остром бронхите один из первых симптомов — сухой кашель. Мокрота обычно появляется на 3–4-й день болезни.
Хронический бронхит протекает длительно и с менее выраженной симптоматикой. Периоды обострения могут чередоваться с ремиссией. Эта форма заболевания характеризуется постоянным отеком слизистой, что приводит к одышке, затруднению дыхания, чувству нехватки воздуха. Также наблюдается кашель, не проходящий в течение 12 недель и более. Обострения могут быть связаны с ОРВИ, прохладной погодой или другими факторами.
Признаки тяжести бронхита у ребенка — это и сильная одышка, и характерный свист во время дыхания. Если наблюдаются такие симптомы, подозревают обструктивный бронхит, характеризующийся сужением просвета бронхов. Проявления болезни могут быть временными, они исчезают по мере выздоровления. Такая форма довольно опасна, так как сопровождается серьезным нарушением дыхания. Обструктивному бронхиту подвержены дети с бронхиальной астмой, аллергией, хроническими болезнями дыхательной системы в анамнезе.
Иногда к симптомам бронхита присоединяется так называемый лающий кашель. В этом случае говорят о возможном трахеобронхите, когда в воспалительный процесс включается еще и трахея с голосовыми свзяками. Кашель может сопровождаться трудно отходящей мокротой. Приступы провоцируются плачем, вдохом холодного воздуха или просто резким вдохом и пр.
Почему возникает детский аллергический бронхит
Возникновение детского аллергического бронхита происходит на фоне формирования в организме иммунологической реакции гиперчувствительности. Развивается аллергическая реакция в ответ на попадание в дыхательные пути провоцирующего и раздражающего вещества – аллергена. В просвет бронхиального дерева аллергены попадают с воздухом во время процесса дыхания, оседая на их слизистых оболочках и вызывая аллергическую реакцию.
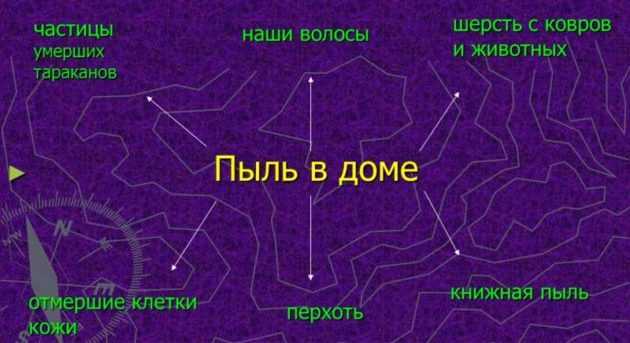
Аллергенов, способных проникнуть в дыхательные пути не так много. К ним относят:
- бытовую и уличную пыль;
- пыльцу растений;
- лекарственные препараты;
- продукты питания;
- шерсть животных;
- бытовую химию.
Также существует целый перечень факторов внешней и внутренней среды, которые увеличивают предрасположенность организма к астматическому бронхиту.
В роли провоцирующих факторов выступает:
- активное и пассивное курение;
- наличие заболеваний дыхательных путей в острой или хронической форме;
- проживание в условиях холодного и сырого климата;
- плохая экологическая ситуация в районе проживания (проживание в промышленных районах или в крупных мегаполисах);
- генетическая предрасположенность (наследственность);
- перенесенный в прошлом бронхит в острой форме;
- проживание в плохих бытовых условиях (грязное, пыльное, плохо вентилируемое помещение).






























