Введение
Болезненные обследования и операции в наше время проводят под анестезией («выключением боли»). Все существующие методы обезболивания призваны облегчить это ужасное для больного испытание, связанное с хирургическим вторжением в организм. Современные методы обезболивания (в том числе и местного обезболивания) достаточно сложны, и поэтому выполняются врачами-анестезиологами, прошедшими специальные обучение и подготовку.
За обезболивание и поддержание жизненно важных функций (прежде всего, дыхания и кровообращения) во время операции отвечает врач анестезиолог. Образно говоря, врач-анестезиолог – Ваш «ангел-хранитель» на время операции.
Для обезболивания во время операции (болезненных манипуляциях) применяются различные методы анестезии (обезболивания):
- Наркоз (общая анестезия) выключает сознание и болевую чувствительность во всем теле. Во время наркоза от начала и до его окончания Вы находитесь в спокойном сноподобном состоянии.
- Регионарное обезболивание. Местная анестезия устраняет болевое ощущение в определенных участках (регионах) тела и непосредственно в области операции. Сознание при этом, как правило, сохранено.
При некоторых операциях вместо общего обезболивания может использоваться спинальная анестезия.
Побочные эффекты и последствия анестезии
По сравнению с общей анестезией, регионарное обезболивание оказывает куда меньшее действие на организм. Поэтому осложнения при проведении спинальной анестезии встречаются очень редко.
Риск развития осложнений определяется такими факторами, как тяжесть и тип заболевания, наличие сопутствующих патологий, общее состояние больного, вредные привычки, возраст.
Важно понимать, что абсолютно все процедуры в анестезиологии (например, переливание крови, инфузии («капельницы»), установка в центральную вену катетера и так далее) несут в себе риск. Однако это вовсе не означает того, что развития осложнений нельзя избежать
К возможным нежелательным эффектам и осложнениям относятся:
- Головные боли. По окончании анестезии и операции человек начинает активно двигаться, что может спровоцировать головные боли. Данный побочный эффект наблюдается в 1% случаев. Как правило, боль проходит самостоятельно в течение одного дня. При появлении головной боли в послеоперационном периоде следует измерить артериальное давление и действовать, исходя из его показателей. При нормальном АД рекомендуется соблюдать постельный режим и пить много жидкости (допустимо употребление кофе и чая). При очень сильной головной боли (что бывает крайне редко) стоит обратиться к медицинскому персоналу.
- Снижение артериального давления. Может быть вызвано действием спинальной анестезии, наблюдается недолго. Для повышения давления назначается обильное питье и внутривенное введение растворов. Данный побочный эффект встречается у 1% пациентов.
- Боль в спине (в районе инъекции). Лечения, как правило, не требует. Проходит самостоятельно в течение первого дня. Если боль приносит ощутимый дискомфорт, можно принять Диклофенак или Парацетамол. Если боль становится очень сильной, нужно обратиться к медперсоналу.
- Задержка мочеиспускания. Иногда (преимущественно у мужчин) в первый день после операции наблюдаются трудности с мочеиспусканием. Обычно данное явление не требует специального лечения. Тем не менее, при серьезных трудностях с мочеиспусканием лучше обратиться к дежурной медсестре.
- Неврологические расстройства. Встречаются крайне редко (меньше чем в 1 случае из 5000). Представляют собой потерю чувствительности, стойкую мышечную слабость и/или покалывания, сохраняющиеся более 24 часов.
Обратите внимание на то, что нужно делать чтобы избежать побочных эффектов спинальной анестезииЧтобы избежать развития вышеперечисленных побочных эффектов следует соблюдать рекомендации анестезиолога, а именно:
- Не пить и не есть за 6-8 часов до оперативного вмешательства.
- Не курить в течение 6 часов перед операцией.
- Не красить ногти и не наносить косметику перед операцией.
- Удалить контактные линзы и съемные зубные протезы. При наличии глазных протезов стоит предупредить об этом анестезиолога.
- Снять кольца, цепочки, серьги и прочие украшения. Для верующих допускается оставление простого нательного крестика, но не на цепочке, а на тесьме.
Несоблюдение перечисленных правил увеличивает риск развития осложнений.
Важно, чтобы врач-анестезиолог знал обо всех хронических заболеваниях пациента, перенесенных травмах и операциях, непереносимости каких-либо препаратов, аллергических реакциях. Если в течение последнего времени больной принимал лекарственные средства, об этом тоже нужно сообщить доктору
Все эти сведения могут оказаться полезными для предупреждения осложнений спинальной анестезии.
Накануне оперативного вмешательства желательно отдохнуть, выспаться, успокоиться и провести какое-то время на свежем воздухе. Это поможет настроиться на позитивный лад, облегчит проведение операции и ускорит восстановление после нее.
Почему болит спина после анестезии?
Механизм развития болей после укола в позвоночник может быть различным и зависеть от множества факторов. Соглашаясь на операцию, пациент должен осознавать, что любое хирургическое вмешательство несет в себе определенные риски и последствия. Основная причина болей в пояснице после спинальной анестезии связана с раздражением тканей от укола – при этом виде обезболивания игла вводится на достаточную глубину, проходя в позвоночник и делая отверстие в твердой оболочке спинного мозга. В этом случае боль будет кратковременная, нерезкая, без острых приступов и пройдет самостоятельно в течение одного-двух дней.
В ходе проведения спинальной анестезии может образоваться гематома, растягиваются связки позвоночника, мышцы рефлекторно спазмируются – эти факторы не опасны, но способствуют развитию болевого синдрома.
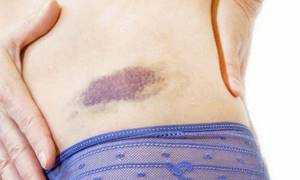
Одной из причин болей в спине может быть гематома
Более опасной причиной возникновения болей в спине является инфицирование места введения иглы. Это происходит достаточно редко и вызвано несоблюдением правил асептики и антисептики медицинским персоналом. Развитию инфекции способствует длительное нахождение катетера в спинномозговом пространстве, при этом к болям в спине присоединяются головная боль, повышение температуры и общая слабость, что говорит о развитии воспалительного процесса
В этом случае очень важно вовремя распознать причину и начать лечение, чтобы не допустить генерализации процесса и развития гнойного воспаления спинномозговой оболочки
Предрасполагающим фактором к развитию болевого синдрома является грыжа позвоночника. Сама по себе она не является противопоказанием к спинальной анестезии, но при воздействии на позвоночник может способствовать возникновению боли.
Другой причиной боли в спине является раздражение нервных корешков раствором анестетика. В этом случае неприятные ощущения стихнут самостоятельно без медикаментозного вмешательства.
Не стоит забывать о психологическом факторе. Наукой давно доказано, что самовнушение приводит к развитию реальных симптомов. Пациент может бояться осложнений, подсознательно настраивая себя на неблагоприятный исход. После процедуры излишняя мнительность и страх приводят к тому, что небольшой естественный дискомфорт воспринимается больным как сильная боль.
Отдельно стоят боли в спине после анестезии, проведенной при кесаревом сечении. Многие женщины ошибочно полагают, что причиной боли является неудачное обезболивание, однако в большинстве случаев болевой синдром связан с высокой нагрузкой на мышцы и позвоночник в течение беременности. После извлечения плода напряжение резко падает, и позвоночному столбу требуется время, чтобы подстроиться под новые изменения.
Что такое спинальная анестезия?
Спинальная (спинномозговая) анестезия является техникой регионарной анестезии. Регионарная анестезия выключает чувствительность, в том числе и болевое ощущение, в необходимых областях тела (регионах). В это время пациент находится в сознании и может наблюдать за происходящим.
Спинальная анестезия представляет собой метод местного обезболивания, при котором обезболивающее вещество вводится посредством поясничного прокола — «укола в спину».
Поясничный прокол (люмбальная пункция, спинномозговая или поясничная пункция) — это процесс введения иглы в субарахноидальное пространство спинномозгового канала на уровне поясницы.
Субарахноидальное пространство представляет собой полость между оболочками спинного мозга. Оно окружает спинной мозг. Это пространство заполнено спинномозговой жидкостью (ликвором). Через субарахноидальное пространство проходят кровеносные сосуды. В нижней части позвоночного канала в субарахноидальном пространстве находятся корешки спинномозговых нервов.
Прокол осуществляется между 2-3 или 3-4 поясничными позвонками. На этом уровне спинной мозг заканчивается, поэтому риска его повреждения нет.
Обезболивающее лекарственное вещество, которое используют для проведения регионарной анестезии, называют анестетиком. Анестетик воздействует на корешки спинномозговых нервов и блокирует передачу нервных импульсов. Он начинает действовать сразу после введения, и пациент ощущает развитие онемения в нижней части тела. Желаемый эффект достигается спустя 10-15 минут.
Спинномозговая анестезия применяется для проведения операций в области, расположенной ниже пупка (гинекологических, урологических), а также для любых вмешательств в области промежности, на гениталиях, на нижних конечностях и для обезболивания при родах. Ее не применяют только при ампутациях нижних конечностей из-за риска нанесения психологической травмы.
Спинальная анестезия продолжается от одного до четырех часов, в зависимости от вида применяемого анестетика.
Спинномозговое обезболивание производят как в плановом, так и в срочном порядке, если есть в запасе хотя бы 15 минут.
Как подготовиться к спинальной анестезии?
Правильная подготовка пациента к процедуре поможет избежать неприятных последствий спинальной анестезии.
За 6-8 часов до операции категорически запрещается принимать пищу и пить. Нельзя курить на протяжении 6 часов перед процедурой. Тем, кто носит зубные протезы и глазные линзы, нужно их заблаговременно снять. Если у пациента есть глазной протез, нужно обязательно сообщить об этом врачу.
Женщинам не рекомендуется пользоваться косметикой перед операцией. Не следует красить ногти. Необходимо снять все имеющиеся украшения: серьги, кольца, цепочки, браслеты, бусы и заколки. Не надевайте парик и шиньон.
Если вера не позволяет снять нательный крестик, его можно оставить на шнурке, но не на цепочке.
В случае возникновения непредвиденной ситуации все эти вещи могут значительно усложнить работу врачам и создать угрозу для здоровья и жизни пациента.
Врач должен знать обо всех операциях, когда-либо произведенных пациенту, о его хронических болезнях, аллергии и непереносимости лекарственных препаратов, о принимаемых в данное время лекарствах.
Перед плановой операцией следует хорошо отдохнуть и выспаться. Неплохо накануне прогуляться на свежем воздухе. Не нужно волноваться и бояться. Осложнения случаются очень редко.
Как выполняется спинальная анестезия?
- Вы можете обсудить более детально, как проводится спинальная анестезия (по Вашему желанию) с анестезиологом до начала операции, также Вы можете ознакомиться с фотографиями техники спинальной анестезии.
- Для выполнения данной процедуры используют одно из положений пациента — сидя или лежа на боку.
- Выбор необходимого для выполнения спинальной анестезии положения производит врач-анестезиолог. Анестезиолог и его ассистент объяснят Вам, как принять необходимое положение тела.
- Для быстрого и безопасного выполнения данного вида обезболивания просим Вас не двигаться и не менять положение тела во время во время манипуляций врача.
- После обработки места инъекции специальным дезинфицирующим раствором (что ощущается как прикосновение чем-то холодным) врач делает обезболивающий укол места пункции.
- Затем выполняется сама манипуляция.
3 Существенные противопоказания
Несмотря на действенность анестезии, данная методика имеет определенные противопоказания. Это объясняется тем, что процедура требует вводить анестезирующее вещество, что может привести к определенным последствиям.
- При обезвоживании организма применять данный метод обезболивания пациентам не рекомендуется. Также противопоказанием к проведению процедуры является потеря большого количества крови.
- Доктора не рекомендуют применение спинальной анестезии пациентам, у которых диагностируются пороки сердца.
- Если у больного низкая свертываемость крови, то этот метод перед хирургическим вмешательством не используется.
- При повышении внутричерепного давления категорически запрещается применение спинальной анестезии.
- Она не рекомендуется при наличии аллергических реакций на средства, необходимые для ее проведения.
- Если у пациента имеются заболевания позвоночного столба, то применять этот метод не рекомендуется.
- При наличии на месте введения укола кожных высыпаний наркоз не используется.
- В процессе деторождения в некоторых случаях применять спинальную анестезию запрещено. Если наблюдается гипоксия плода или пороки его развития, то данный метод противопоказан женщинам.
- Его не применяют при наличии неврологических или психологических расстройств.
Наркоз характеризуется наличием большого количества противопоказаний, которые необходимо предварительно учитывать. В противном случае у пациента могут возникать нежелательные последствия.
В чём отличия спинальной анестезии от общей анестезии (наркоза)?
• При общей анестезии пациент погружается в медикаментозный сон с обратимой потерей различных видов чувствительностей, тогда как при спинальной анестезии обратимая потеря чувствительности происходит только на уровне спиномозговых корешков и пациент находится в полном сознании.
• Спинальная анестезия предназначена для проведения оперативных вмешательств на нижних конечностях, органах таза и нижнем этаже брюшной полости. Проведение общей анестезии имеет более расширенные показания к оперативным вмешательствам.
Если пациенту предоставляется выбор, то следует скорее предпочесть спинальную анестезию, как более безопасную, а не общий наркоз.
Спинальная анестезия при родах. Виды
Анестезия при родах не считается чем-то обязательным, если речь не идет о кесаревом сечении. Роды – процесс естественный, а потому в обезболивании необходимость и потребность возникает далеко не в каждом случае. Но женщина, которая готовится стать мамой, должна знать, что врачи, по закону, должны предоставить ей обезболивающие методы, если вдруг она этого попросит. Это предусмотрено в клиническом протоколе по родовспоможению, который является главным руководством к действию для акушеров.
Болевой порог у разных женщин разный. Одна более стойко переносит схватки, другая страдает и испытывает сильнейший стресс даже при не самых интенсивных родовых схватках.
Существует несколько видов анестезии, которые могут применяться в родовом процессе:
- общий наркоз;
- спинальная анестезия;
- эпидуральная анестезия;
- анальгезия внутривенным введением легких обезболивающих препаратов.
Общий наркоз
Общий наркоз при естественных родах не применяется, поскольку он подразумевает полное отсутствие сознания и мышечной активности. Женщина глубоко спит, а потому невосприимчива к боли вообще. Такой метод используют при проведении кесарева сечения . В последнее время к общему наркозу прибегают реже, на первое место вышла эпидуральная анестезия. Обычно при хирургических родах общий наркоз делают эндотрахеальный. Готовятся к нему заранее, если операция плановая, либо проводят по экстренным показаниям, если операция экстренная.
Перед тем как погрузить роженицу в глубокий сон, проводят премедикацию – вводят атропин, чтобы сердце не остановилось в состоянии наркоза. Потом внутривенно вводят сильнодействующие анальгетики и будущая мама засыпает. Она уже не чувствует, как хирург вводит в трахею трубку и подключает ее к аппарату искусственной вентиляции легких. Анестезиолог имеет возможность в любой момент добавить дозу наркотических веществ, если вдруг операция затягивается. По мере завершения работы хирургов врач уменьшает дозировки препаратов, и постепенно женщина просыпается. Чем плавнее снижение дозировок, тем более плавным будет пробуждение. Трубку из трахеи извлекают до того, как женщина придет в себя .
Такой вид наркоза считается условно безопасным для матери и плода, хотя воздействие на плод все-таки имеет место быть: малыш после рождения более вялый, но постепенно это проходит. Психологически такой вид обезболивания считается более удобным, ведь женщина не вынуждена присутствовать при собственной операции, как это происходит при эпидуральной анестезии. Препараты сохраняются в крови родильницы еще 3-4 дня после родов, но в дозах, которые не могут повлиять на ее сознание .
Анестетики для спинального метода обезболивания
При спинальной анестезии применяют местные анестезирующие средства и препараты, помогающие повысить результативность обезболивания (адъюванты). Теоретически можно использовать любой местный анестетик, однако на упаковке должно быть указание о возможности его введения в субдуральное пространство.
Важной характеристикой средства для анестезии является баричность, то есть соотношение его плотности к плотности спинномозговой жидкости. По этому параметру принято выделять гипобаричные, изо- и гипербарические препараты. Гипобарические средства имеют меньшую плотность и потому анестезия может распространяться выше места пункции — 0,5% лидокаин, 0,25% бупивакаин.
Гипобарические средства имеют меньшую плотность и потому анестезия может распространяться выше места пункции — 0,5% лидокаин, 0,25% бупивакаин.
Изобарические анестетики распределяются равномерно в разные стороны — 0,5% бупивакаин, 2% лидокаин при условии совпадения плотности ликвора и раствора. В некоторых случаях происходит незначительное увеличение плотности ликвора, что может повлечь непредсказуемые эффекты, когда анестетик начнет действовать как гипобарический.
Гипербарические анестетики распространяются ниже зоны прокола благодаря большей плотности в сравнении с ликвором. Они пользуются наибольшей популярностью у анестезиологов всего мира. К ним относят меркаин-хеви, 5% лидокаин. Увеличить плотность анестетика можно, смешивая его с декстрозой.
В странах постсоветского пространства традиционно используют лидокаин разной концентрации и бупивакаин. Лидокаин по праву считается золотым стандартом среди местных обезболивающих средств. Он дает умеренный по продолжительности период анестезии, может вводиться в изобарическом или гипербарическом виде.
Бупивакаин наиболее распространен в мире. Он выгодно отличается от лидокаина большей длительностью анестезии и не требует применения высоких доз. Используется в виде изо- и гипербарического растворов.
Адъюванты — это специальные добавки к спинальному обезболиванию, которые применяет весь цивилизованный мир, в то время как анестезиологи наших широт сталкиваются с существенной проблемой — запрет на введение отдельных препаратов в спинномозговой канал. В качестве адъювантов используются морфин, фентанил, клофелин и адреналин. Последний разрешен к введению в странах СНГ, однако он небезопасен.
Классическим адъювантом считается морфин, который обеспечивает длительное обезболивание, распространяющееся и на послеоперационный период, что, собственно, и является целью введения препарата. Продолжительность послеоперационного обезболивания может составлять до суток, но следует учитывать побочные эффекты, которые усиливаются при использовании больших объемов препарата.
В случае спинального применения морфин может спровоцировать тошноту и рвоту, урежение пульса, зуд, угнетение коры головного мозга, задержку мочи, обострение герпесвирусной инфекции. Учитывая эти эффекты, морфин должен применяться в минимальном количестве для обеспечения нужного действия, а за пациентом следует тщательно наблюдать на протяжении суток.
Фентанил в качестве адъюванта выбирается наиболее часто. Он вызывает быстрый эффект анальгезии продолжительностью до 3 часов, а в послеоперационном периоде действует еще до 4 часов, позволяя прооперированному привыкнуть к боли по мере разрешения анестезии. Побочным действием считается угнетение дыхания и пульса при превышении дозировки.
Клофелин, в отличие от перечисленных выше адъювантов, блокирует все виды чувствительности, а не только болевую, оказывает седативное действие, но не угнетает дыхательный центр. Он используется для удлинения времени действия анестетиков, в качестве побочных эффектов выступают гипотония и сухость во рту.
Адреналин считается адъювантом, однако безопасность и целесообразность его использования при спинальной анестезии ставятся под сомнение. Препарат не предотвращает гипотонию, а в редких случаях и сам способен ее спровоцировать. Описаны случаи ишемического повреждения дистальных отделов спинного мозга, что подталкивает анестезиологов отказаться от использования адреналина.
Синдром задней спинальной артерии
Первоначально наступает период спинального шока со слабым параличом нижних конечностей. За этим следует увеличение мышечного тонуса в ногах с различной степенью слабости, влияющей главным образом на сгибательные мышцы бедра, колена и стопы. Рефлексы сухожилий увеличены, может быть вызван клонус коленей и лодыжек. Подошвенные рефлексы являются разгибающими. Поскольку влияние оказывается в основном на заднюю часть спинного мозга, потеря чувствительности минимальна, но некоторая потеря спиноталамической чувствительности (укалывание и термочувствительность) может наблюдаться ниже уровня повреждения.
Неблагоприятные последствия и их предупреждение
Качество и безопасность спинального обезболивания зависят от опытности и квалификации врача, индивидуальной чувствительности пациента к препаратам и строения его позвоночника
Для предупреждения опасных осложнений важно четко соблюдать последовательность этапов техники обезболивания, действовать не спеша и аккуратно, чтобы не спровоцировать травму твердой оболочки мозга, сосудов, спинного мозга и нервных корешков.

Одним из опаснейших осложнений спинальной анальгезии считается коллапс, возможность которого вполне можно предугадать и попытаться предупредить во многих случаях, однако иногда он развивается неожиданно для врача. Причинами коллапса могут быть:
- Травма твердой оболочки спинного мозга;
- Попадание препарата-анестетика в субарахноидальное пространство.
Коллапс более характерен для пациентов со сниженным объемом циркулирующей крови, ослабленных и пожилых. Перемена положения тела оперируемого на бок из позы на спине вполне может вызвать тяжелую гипотонию.
В числе серьезных осложнений — острые расстройства кровообращения, при которых нужно как можно быстрее опустить головной конец стола несколько вниз, начать введение кровезамещающих растворов, эфедрина, норадреналина. Часто требуется искусственная вентиляция легких (при гипотонии).
В послеоперационном периоде следствием спинальной анестезии могут быть:
- Гнойные и септические осложнения со стороны спинномозгового вместилища — эпидурит, менингит, требующие активной антибиотикотерапии и дренирования гнойников;
- Эпидуральные гематомы при травмировании сосудов или перемещении катетера, особенно у пациентов с расстройствами гемокоагуляции, что чревато компрессией сгустками крови спинного мозга с неврологическими нарушениями, болевым синдромом (проводится нейрохирургическая операция);
- Головные боли вследствие снижения внутричерепного давления — назначается постельный режим, обильное питье и введение растворов глюкозы и натрия хлорида в вену.
Неблагоприятные последствия могут быть связаны с всасыванием препаратов для анестезии в кровоток. Оно может проявляться по-разному: гипотония и брадикардия либо гипертензия с ускорением пульса. Возможны головокружения, возбуждение, дрожь, судорожные сокращения мышц, угнетение стволовых отделов мозга. В тяжелых случаях возможен коллапс и остановка сердца, дыхания, судорожный синдром.
В случае тяжелого резорбтивного действия проводятся реанимационные мероприятия и интенсивная терапия, налаживается вентиляция легких, вводятся гормоны, барбитураты.
Показания и противопоказания
Спинальная анестезия применяется в таких случаях:
- оперативные вмешательства ниже уровня пупка;
- гинекологические и урологические операции;
- хирургические манипуляции на нижних конечностях, например, лечение варикозного расширения вен;
- операции на промежности;
- обезболивание во время родов и кесарева сечения;
- как альтернатива общей анестезии в случае наличия противопоказаний к последней (пожилой возраст, соматическая патология, аллергия на препараты для наркоза и пр.).
Противопоказания к такому виду аналгезии бывают абсолютные и относительные.
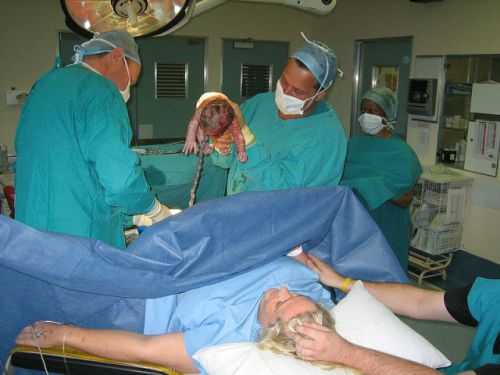 При спинальном обезболивании пациент находится в сознании
При спинальном обезболивании пациент находится в сознании
Абсолютные:
- отказ пациента;
- заболевания крови, которые сопровождаются повышенной кровоточивостью, применение антикоагулянтов перед операцией (высокий риск кровотечения);
- воспалительные поражения кожного покрова в месте предполагаемой пункции;
- тяжелое состояние пациента (шок, острая кровопотеря, сердечно-сосудистая, легочная недостаточности, сепсис и др.);
- аллергия на местные анестетики, которые применяют для аналгезии;
- инфекционные заболевания нервной системы (менингиты, арахноидиты, энцефалиты, миелиты);
- внутричерепная гипертония;
- обострение герпес-вирусной инфекции;
- тяжелые степени сердечных аритмий и блокад.
Относительные:
- деформация позвоночного столба, которая увеличивает риск осложнений и делает анестезию опасной для жизни и здоровья;
- прогнозированная объемная кровопотеря во время будущей операции;
- тяжелая степень дистресса плода при выборе метода родоразрешения;
- признаки инфекционного заболевания, лихорадка;
- некоторые заболевания НС (эпилепсия, радикулит с корешковым синдромом, сосудистые поражения головного мозга, полиомиелит, хроническая головная боль, рассеянный склероз);
- эмоциональная неустойчивость пациента, психические расстройства (лица, которые не смогут лежать спокойно, пока хирурги делают операцию);
- стеноз аортального клапана сердца;
- терапия ацетилсалициловой кислотой и прочими дезагрегантами (риск кровотечения);
- травмы позвоночного столба в анамнезе;
- возможное расширение объема операции и удлинение времени ее выполнения, например, хирургическое удаление опухолей, когда тактика хирурга может меняться в зависимости от увиденного во время ревизии на операционном столе;
- детский возраст.
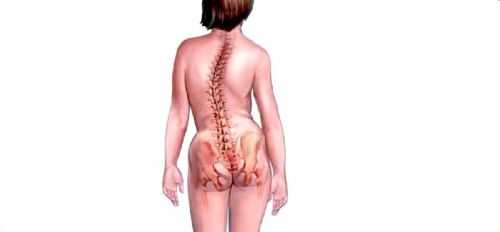 Различные деформации позвоночника являются препятствием к спинальной анальгезии
Различные деформации позвоночника являются препятствием к спинальной анальгезии
Эпидуральное обезболивание
Зачастую эпидуральной анестезией пользуются в операциях кесарева сечения, когда оно плановое, так как в этом случае требуется время на подготовку. Сделать прокол в экстренных случаях не всегда удается возможным, так как делается укол в определенное место над позвоночником на уровне поясницы. И в место, где выходят нервы из спинного мозга в позвоночном канале, вводится обезболивающее вещество через тонкую мягкую трубочку (катетер). В любой момент через катетер по мере необходимости добавляется лекарство. Результат анестезии — ясное сознание. Но пропадает вся чувствительность ниже пояса: болевая, тактильная и температурная. Пациентка перестает чувствовать свою нижнюю часть тела, не может пошевелить ногами.
Как и остальные виды, эпидуральная анестезия при кесаревом сечении имеет свои показания и противопоказания, достоинства и недостатки.
Показания:
- Преждевременные роды (на сроке беременности меньше 37 недель). При этом виде обезболивания происходит расслабление мышц тазового дна, головка плода испытывает перегрузки меньше и легче продвигается по родовому каналу;
- Повышенное артериальное давление либо гестоз — эпидуральная анестезия при кесаревом вызывает снижение давления;
- Дискоординация родовой деятельности. При данном осложнении отделы матки сокращаются с разной степенью активности, нет координации сокращений между ними. Это может быть из-за высокой сократительной активности маточной мускулатуры. Психологическое напряжение женщины также может привести к такому результату. Эпидуральная анестезия при кесарево сечении немного ослабляет интенсивность схваток, угнетает действие окситоцина;
- Продолжительные роды. Отсутствие полноценного расслабления в течение продолжительного промежутка времени приводит к аномалиям родовой деятельности, в этом случае необходимо применение анестезии, чтобы беременная женщина могла отдохнуть и восстановить силы.
Противопоказания:
- Нарушение свертываемости крови;
- Близкое расположение гнойничков к месту прокола;
- Инфекционные болезни;
- Аллергия на используемые лекарства;
- Тяжелые деформации позвоночника;
- Рубец на матке (не всегда);
- Неправильное положение плода (косое или поперечное);
- Большой вес ребенка, узкий таз;
- Отказ пациентки от эпидуральной анестезии при кесаревом сечении.
Преимущества заключаются в следующем:
- Ясное сознание беременной. Исключается риск интубации либо аспирации. Женщина находится в сознании и может насладиться всем процессом появления ребенка на свет;
- Отсутствие раздражения верхних дыхательных путей. Для женщин страдающих бронхиальной астмой данная анестезия предпочтительнее;
- У пациентки сердечно-сосудистая система сохраняет относительную стабильность, так как обезболивающий препарат набирает силу постепенно;
- Сохраняется относительная способность к движениям. Это является особенно важным условием, если у беременной имеются какие-либо мышечные патологии;
- Проведение длительной операции. Эпидуральная анестезия позволяет увеличить время наркоза, благодаря катетеру, через который возможна повторная подача анестетика;
- Обезболивание в послеоперационном периоде. Для послеоперационного обезболивания имеется возможность введения специальных веществ, которые называются опиоиды.
Недостатки анестезии:
- Риск ошибочного внутрисосудистого введения. А при несвоевременном обнаружении ошибки возможно развитие судорог, резкое понижение артериального давления;
- Опасность субарахноидального введения. Это значит введение анестетика под паутинную оболочку спинного мозга. Возможно развитие тотального спинального блока, если такое введение не будет обнаружено;
- Процедура эпидуральной анестезии сложнее остальных видов обезболивания;
- Операцию возможно начинать через определенный промежуток времени, так как до начала действия наркоза необходимо минут 10-20;
- Существует возможность неадекватного обезболивания. Иногда крестовые нервы не блокируются, и возникает дискомфорт во время операции;
- Некоторые препараты, применяемые при эпидуральной анестезии, проникают через плаценту. Это может привести к снижению сердечного ритма ребенка, нарушение дыхания новорожденного;
- Могут возникнуть неприятные ощущения после операции: боль в спине, головная боль, дрожь в ногах, нарушение мочеиспускания.
Но не следует сильно переживать, ведь наличие опыта и бдительности врача-анестезиолога и педиатра-неонатолога помогут избежать серьезных осложнений. Подробнее об эпидуральной анестезии →






























