Предлагаемая программа упражнений
Упражнения на растяжку и мобилизацию
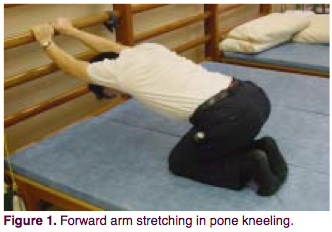
Пациент располагается в позе на согнутых коленях, руки вытянуты вперед. Придерживаясь за шведскую стенку на высоте 50-80 см, медленно опускайте верхнюю часть тела, а лопатки ведите в направлении к полу. Должно чувствоваться, как происходит растяжка в передней подмышечной впадине и плече. Держать 8 секунд (можно глубоко дышать, увеличивая растяжку грудной клетки), затем расслабиться. Повторить 20 раз. Такие подходы нужно делать по 4 раза в день.
Цель упражнения — растянуть все передние мышцы грудной клетки, особенно большую грудную мышцу.
Пациент становится боком к стене. Ближайшую к стене руку положить на стену на уровне немного выше плеча. Вращаем тазом в противоположную сторону, при этом не отрывая руку от стены. Растяжение должно чувствоваться в передней части плеча и верхней части грудной клетки. Держите 8 секунд. Затем можете расслабиться и вернуться в исходное положение. Отдохните и продолжайте с другой руки. В день нужно делать 4 подхода по 20 повторений.
Это упражнение дает наибольший диапазон движения грудных позвонков, позволяя потянуть в разные стороны связки, мышцы и суставы в области грудины.
Пациент в положении сидя. Выполняются наклоны вбок. При наклоне в каждую сторону противоположная рука тянется над головой в сторону наклона. Должно чувствоваться растяжение противоположной части туловища. Фиксируйте положение 8 секунд (в это время можно глубоко дышать), вернитесь в исходное положение. Упражнения повторять по 20 раз 4 раза в день. Цель упражнения — такая же, как и во втором упражнении.
Силовые упражнения
4, 5. Упражнение с отягощением в положении лежа.

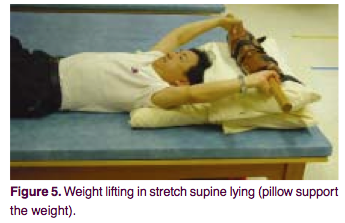
Пациент располагается в положении лежа на спине. Под спину надо подложить валик из пенополиуретана около 10 см в диаметре. Если использование валика слишком болезненно — просто лечь плашмя. Руки вытянуть назад за голову и ухватиться ими за перекладину шведской стенки или за какой-либо тяжелый груз на расстоянии 10 см от земли. После этого, глубоко вдохнуть и постараться приложить максимальное усилие, как бы поднимая перекладину стенки или груз. Зафиксируйте положение на 8 секунд, затем расслабьтесь. 10 таких повторений составляют одну серию. Нужно делать по 3 серии 4 раза в день.
Цель упражнения:
При таком положении, когда руки зафиксированы, передняя грудная стенка поднимается, в основном, за счет грудной мышцы. Максимальное напряжение при приложении усилия на подъем, заставляет мобилизоваться окружающие мышцы, участвующие в процессе дыхания. Валик, подложенный под спину, помогает развернуть и расправить грудной отдел позвоночника, корректируя грудной кифоз.
6. Растяжка верхней части корпуса, лежа на животе.

Пациент ложится на живот. Под живот можно подложить 1-2 подушки. Руки за головой. Ноги можно зафиксировать на шведской стенке. Глубоко вдохнуть и поднять верхнюю часть корпуса, сохраняя руки за головой. Прогнуться. Удерживайте такое положение 8 секунд, затем расслабьтесь. 10 таких повторений составляют одну серию. Нужно делать по 3 серии 4 раза в день.
Цель упражнения — усилить верхние мышцы спины, сбалансировать мышечную силу. Это позволяет предотвратить грудной кифоз и сохранить красивую осанку.

Пациент располагается на животе и начинает делать отжимания. Самый простой вариант — поднимать только туловище, более трудный — поднимать все тело целиком, и самый продвинутый вариант — в верхней фазе отжимания делать хлопок в ладоши, отрывая руки от пола. Начните с первого варианта. Если он будет получаться легко — переходите к следующему. Одна серия составляет 10 повторений. После каждой серии — отдых. В общей сложности надо делать по 30 повторений 4 раза в день.
Цель упражнения — общее укрепление мышц грудной клетки. При интенсивных нагрузках улучшается также минерализация костей, силовая закачка стимулирует формирование красивого силуэта.
8. Движения руками вверх-вниз вдоль разных сторон тела.

Пациент находится в положении сидя или стоя. Руки вытянуты. В руках нужно зажать концы эластичной ленты или любого другого эластичного шнура, по своей упругости позволяющего вам сделать максимум 10 повторений упражнения, не более. Медленно отводить руки назад, опуская их до уровня ягодиц. Зафиксировать на 3 секунды. Затем также медленно вернуть руки через верх в исходное положение. Повторить 10 раз (1 серию). После этого отдохнуть и сделать еще 2 серии. В итоге нужно делать по 30 повторений 4 раза в день.
Упражнение служит для укрепления шеи, плеч, верхней части спины, грудных мышц. Его можно рассматривать, как стабилизирующее упражнение для верхней части грудной клетки.
Лечение и операция при килевидной деформации грудной клетки
 Радикально исправить дефект грудной клетки при ее килевидной деформации можно только при помощи хирургического метода. Такие консервативные методы, как лечебная физкультура, дыхательная гимнастика, массаж, неэффективны – они не влияют на физические параметры структур организма в целом и грудной клетки в частности. С их помощью можно только улучшить общее состояние пациента.
Радикально исправить дефект грудной клетки при ее килевидной деформации можно только при помощи хирургического метода. Такие консервативные методы, как лечебная физкультура, дыхательная гимнастика, массаж, неэффективны – они не влияют на физические параметры структур организма в целом и грудной клетки в частности. С их помощью можно только улучшить общее состояние пациента.
Некоторые торакальные хирурги предлагают пациентам так называемую безоперационную коррекцию с использованием специальной компрессионной системы Ферре, которую носят пациенты.
Но такая методика не является абсолютной панацеей при описываемом заболевании по следующим причинам:
- ее целесообразно применять только в раннем возрасте – в это время кости и хрящи сохраняют определенную гибкость, поэтому ношение специального аппарата может корректировать их форму;
- корректирующий аппарат необходимо носить несколько лет, и дети тяжело переносят процедуру. До конца термина ношения терпит только половина пациентов, другая половина отказывается от лечения раньше;
- из-за длительного сдавливания кожные покровы в области грудины могут истончаться и становиться чересчур пигментированными.
Обратите внимание
Так как, в отличие от воронкообразной, грудная клетка к существенным нарушениям со стороны ее органов не приводит, торакальные хирурги на оперативном вмешательстве не настаивают – при его проведении возникают дополнительные риски.
Оперативное лечение может быть проведено по настоянию пациента – для коррекции косметического дефекта. Даже в этом случае врачи рекомендуют оценить потребности в коррекции и прибегать к операции только в крайних случаях, если психологическое состояние пациента из-за уродующей деформации оставляет желать лучшего.
Используются две основных разновидности хирургического лечения килевидной грудной клетки:
- по методу Абрамсона;
- по методу Марка Равича с открытым доступом.
Метод Амбрансона считается малоинвазивным и менее травматичным, поэтому наиболее популярен. Во время операции к ребрам подшивают пластины, которые удаляют через несколько лет – после максимально полной коррекции формы грудной клетки.
Метод Равича более радикальный – осуществляется пластика грудной стенки, во время которой проводится большое количество манипуляций с пересечением грудных мышц и мышц живота, реберных хрящей и грудины. Последнюю выводят в физиологическое положение.
Существуют паллиативные методы, при помощи которых привести грудную клетку в нормальное состояние не получится, но благодаря некоторым ухищрениям визуальное восприятие килевидной деформации ликвидируется. Так, мужчинам рекомендуется накачать грудные мышцы, а женщинам – установить силиконовые импланты молочных желез.
Осложнения воронкообразной деформации грудной клетки
Осложнения возникают при значительном снижении объёма грудной клетки за счёт деформации грудины и рёбер. Сердце, крупные сосуды, лёгкие сдавливаются костями. Им не хватает места для полноценного выполнения своих функций.
При глубоком вдавлении грудины лёгкие не могут полностью расправиться во время вдоха. Следовательно, организм ребёнка недополучит кислород, нарушается его доставка к работающим мышцам. Это приведёт к плохой переносимости физических нагрузок, одышкам.
Если лёгкие не будут полностью расправляться во время вдоха, то в них усиливаются застойные явления, что ведёт к повторным бронхитам и пневмониям.
Вследствие деформации рёбер и грудины сдавливается сердце. Они смещают «насос организма» кзади и в левую сторону. Увеличивается давление на правый желудочек. В совокупности всё это мешает ему нормально перекачивать кровь. Нарушается обеспечение насыщенной кислородом кровью внутренних органов, скелетных мышц. Следовательно, нарушится и их работа.
При сдавлении сердца появляются сбои в его ритмичной работе и сокращениях – аритмии. Нарушается проведение по нему нервных импульсов. Такие изменения негативно сказываются на процессах кровообращения.
Из-за деформированной грудной клетки нарушается осанка – развивается сутулость. У них формируется сколиоз. Из-за изменений во внешности дети, чаще подростки, становятся более застенчивыми. Может значительно снизиться самооценка. Подростки, стесняясь своего дефекта, отказываются от плавания и других видов деятельности, где нужно раздеться.
Причины развития
У детей и подростков кифоз позвоночника может развиться из-за неправильной осанки, врожденных аномалий, болезни Шейермана-Мау. У взрослых причинами искривления выступают:
- Инфекции позвоночника, негативно влияющие на суставы (например, туберкулез).
- Болезнь Бехтерева.
- Остеопороз.
- Дегенеративный артрит.
- Синдром Марфана.
- Врожденные дефекты.
- Полиомиелит, паралитические изменения.
- Опухоли.
- Травмы спины.
- Перенесенные операции.
Причиной функционального кифоза становится неправильная осанка (может быть обусловлена неправильной организацией рабочего места, проблемами психологического характера, слабостью мышц). Этот вид лечится быстро и просто путем устранение причины и проведения занятий по ЛФК.
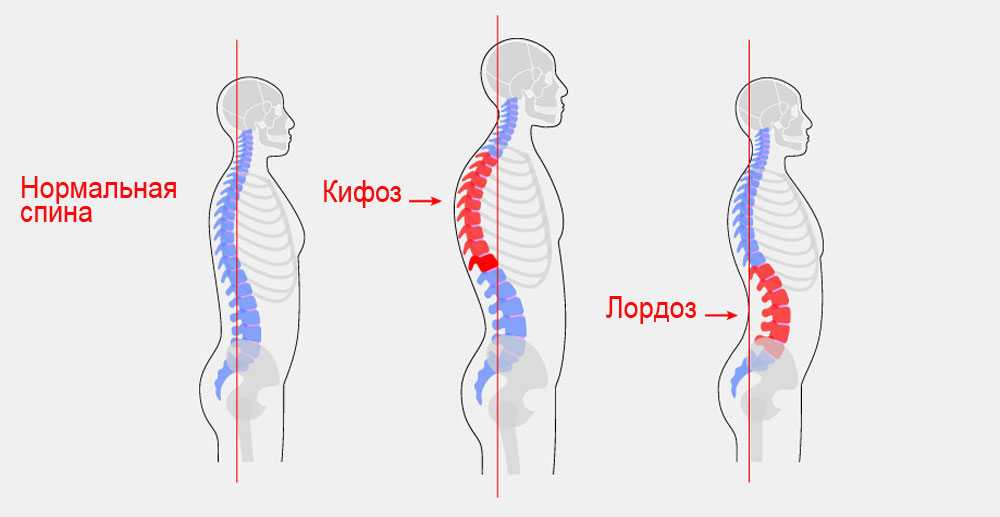
Классификация и характеристика
Медицина разделяет патологические формы деформации грудины на:
- врожденные — оказывают влияние плохая генетика, употребление беременной женщиной алкоголя, табака, наркотических средств,
- приобретенные — вследствие заболеваний, ожогов в области груди, различных повреждений.
Приобретенные деформации:
- Эмфизематозные — следствие воспаления легких, эмфиземы. Передняя часть груди увеличивается в размерах.
- Паралитические — к изменению формы приводят болезни легких. Грудная клетка уменьшена.
- Ладьевидные — углубления в виде ладьи в верхней и средней частях груди. Данный вид формируется из-за воспалительных процессов в спинном мозге.
- Кифосколиотические — из-за изменений в строении позвоночника грудная клетка приобретает асимметрию.
Врожденные деформации:
- Килевидная — куриная грудь. Патология характеризуется избыточным разрастанием 5-8 реберных хрящей. Грудина пациента выступает вперед в форме киля, увеличивается переднезадний размер грудной клетки.
- Плоская грудная клетка — неравномерное развитие грудной клетки, уменьшение ее переднезаднего размера, может развиться из-за задержки в развитии, частых простуд.
- Эмфизематозная — развивается при хронической эмфиземе легких. Переднезадний размер грудной клетки увеличивается, грудь пациента приобретает бочкообразную форму.
- Паралитическая грудная клетка — уменьшение переднезаднего и бокового размера грудной клетки. Межреберные промежутки расширены, лопатки отстают от спины, ключицы выступают.
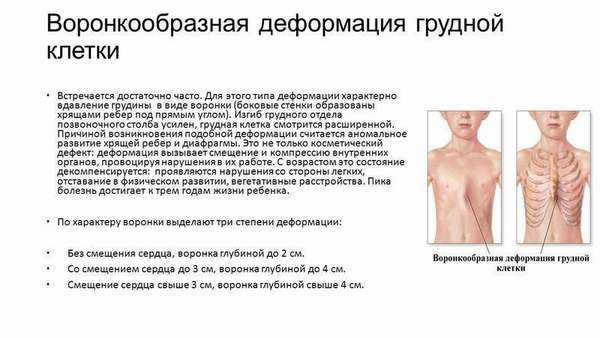
- Воронкообразная грудная клетка — порок, обусловленный западением грудины, передних отделов ребер и реберных хрящей. Деформация возникает из-за генетических изменений структуры хрящей и соединительной ткани. Порок развития уменьшает объем грудной полости, искривляет позвоночник, смещает сердце, нарушает работу легких, изменяет артериальное давление.
Выпуклая грудная клетка имеет три степени деформации:
- I степень — воронка меньше 2 см, сердце не смещено,
- II степень — воронка 2-4 см, сердце смещено до 3 см,
- III степень — воронка больше 4 см, сердце смещено более чем на 3 см.
Килевидная деформация у детей
Болезнь выявляется чаще всего в раннем детстве. Но в некоторых случаях симптомы малозаметны, поэтому она диагностируется в период интенсивного роста организма – в 11-13 лет.
Ухудшение работы дыхательной системы, кровообращения, сердца в первые годы ребенка отсутствуют. А вот деформация у подростков часто сопровождается:
- отдышкой;
- ишемией;
- потливостью;
- быстрой физической и умственной усталостью;
- тахикардией.
Все это проявляется при активной физической деятельности. Если симптомы беспокоят без физической нагрузки, то требуется срочное хирургическое вмешательство. Специалисты объясняют это не особенностями патологии, а тем, что больные имеют астенический тип телосложения: общая худощавость, узкая грудина, слабо развитая мускулатура.
Внешний дефект вызывает беспокойство и зачастую является преградой для нормальной социализации ребенка. В школе дети подвергаются насмешкам, что приводит к психическим нарушениям: замкнутости, стеснительности, робости, иногда агрессии.
Лечение синдрома Марфана
К сожалению, на сегодняшний день лекарственные методы терапии этой генетической патологии еще не разработаны
Однако пациентам с синдромом Марфана важно соблюдать все назначения врачей, чтобы устранить симптомы патологии и замедлить темпы ее развития
Лечение зависит от клинических проявлений болезни:
- при аневризме аорты назначают препараты, которые снижают частоту и силу сердечных сокращений, снимая избыточную нагрузку на сосуды;
- пациентам с синдромом Марфана часто назначают антигипертензивные препараты для снижения артериального давления;
- хондроитин и глюкозамин относятся к естественным компонентам соединительной ткани — их прием улучшает структуру хрящей и предупреждает патологии суставов;
- для стимуляции образования коллагена выписывают специальные БАДы — L-карнитин, витамины из групп С, D, Е, В, а также кальций, цинк и другие пищевые добавки.
Пациентам противопоказаны физические нагрузки, постоянная активность, травмоопасные игры. Рацион питания людей с синдромом Марфана должен быть насыщен белками, полезными жирными кислотами, микро- и макроэлементами. Для поддержки структур скелета пациентам с мутацией в гене FBN1 показано ношение корсетов, укрепление мышц с помощью ЛФК и оздоровительного массажа.
В некоторых случаях может помочь только хирургическое лечение — операции по замене части аорты, клапанов, исправлению костных патологий или коррекции патологий глаза, которые существенно снижают риски опасных осложнений.
Механизм изменения формы грудной клетки
Деформацией грудины называются искривления передней части ребер разные по форме, глубине и размерам. Патология проявляется сразу после рождения ребенка или становится явной по мере его взросления.
В три раза чаще дефекты грудины встречаются у мальчиков. На фото грудь таких детей выпирает вперед или вдавлена внутрь. Аномалия приводит к уменьшению грудного пространства, смещению внутренних органов, дисфункции дыхательной, пищеварительной и сердечно-сосудистой системы.
Чем опасно искривление грудной клетки у ребенка
Выпячивание груди доставляет больше косметический дефект, чем провоцирует серьезные сбои в работе органов. Впалая грудина без лечения в 90% случаев приводит к осложнениям:
- сдавливанию бронхов;
- уменьшению объема легких до 2-3,5 литров;
- изменению артериального давления;
- искривлению позвоночника;
- легочной и сердечной недостаточности;
- атрофии мышц;
- стенокардии – дискомфорт, боль за грудиной;
- частым рецидивам инфекционно-вирусных заболеваний (пневмоний, бронхитов);
- аритмии – нарушение сердечного ритма;
- отставании в росте, развитии ребенка;
- искривлении плечевого пояса;
- бронхоэктатической болезни – хроническому нагноению бронхов и нижних отделов легких.
Главное
В группу дисплазий соединительной ткани входят два синдрома, требующих особого внимания:
синдром Марфана.
синдром Элерса-Данлоса.
Для пациентов с синдромом Марфана характерно образование аневризм аорты — это локальное растяжение стенки сосуда
(образуется выпячивание по типу мешка). Поскольку в месте растяжения стенка сосуда истончается и может порваться,
аневризмы требуют срочного хирургического лечения, а пациенты со склонностью к их образованию — бдительного наблюдения.
При синдроме Элерса-Данлоса резко возрастает риск длительного кровотечения и медленного заживления ран, что необходимо
учитывать при планировании любого, даже минимального оперативного вмешательства.
Оба «опасных» синдрома редки, обычно ярко проявляются комбинацией внешних признаков (врач обратит внимание при осмотре)
и развиваются в результате мутации известных генов, поэтому генетическое исследование позволяет раз и навсегда подтвердить
или исключить диагноз
редкий пульс;
сердцебиения в покое;
на ЭХО-КГ пролапс митрального клапана;
низкое давление;
варикозное расширение вен нижних конечностей;
быстрая утомляемость;
плохая переносимость физических нагрузок;
низкий тонус мышц, поддерживающих позу: спины, торса, ягодиц;
тревожность;
сниженный уровень настроения;
нарушения микрофлоры кишечника , запоры;
нарушения менструального цикла.
Клинические примеры из нашей практики
Пример №1
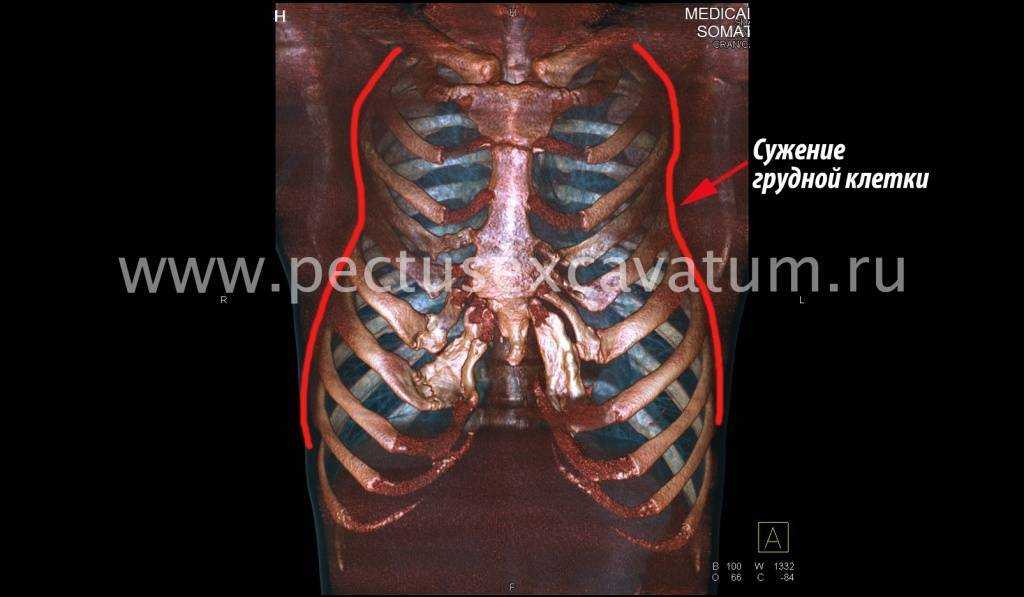
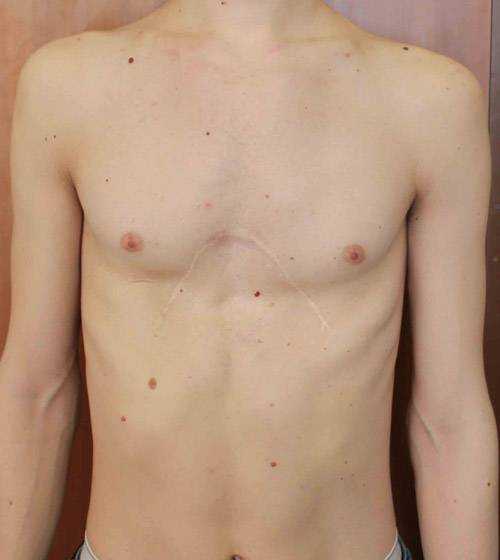
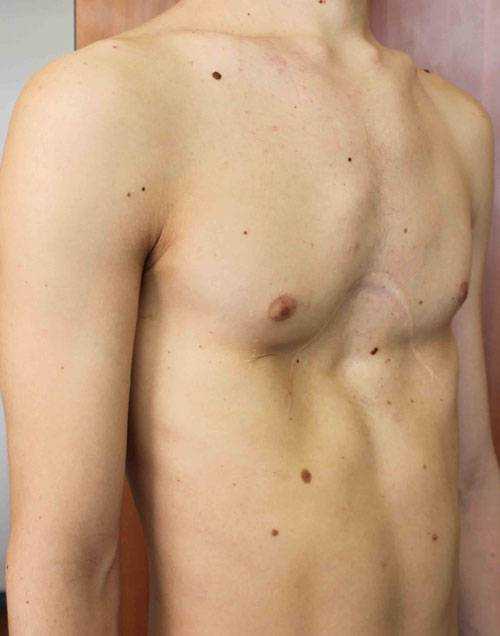
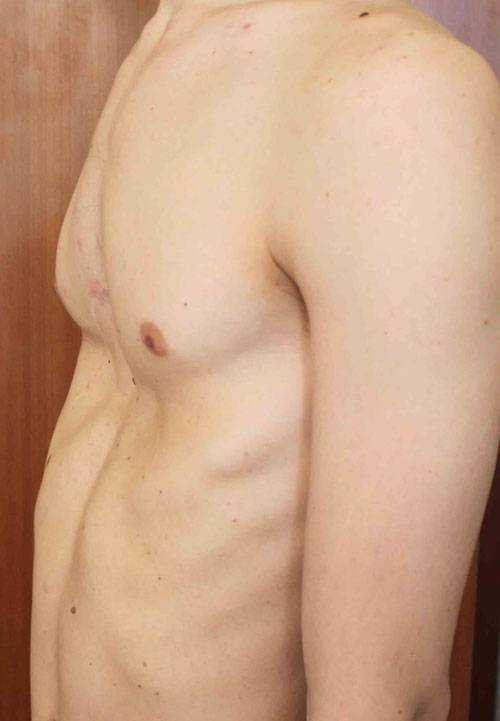
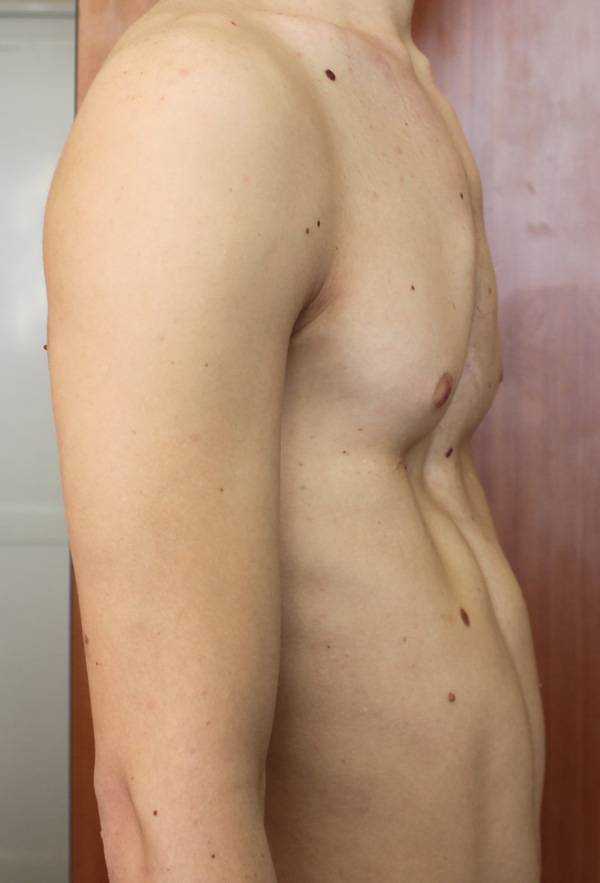
Пациент А., 25 лет. Был прооперирован по поводу ВДГК открытым способом в 10-летнем возрасте. Причина обращения – неудовлетворение эстетическим видом грудной клетки и проблемы с дыханием.
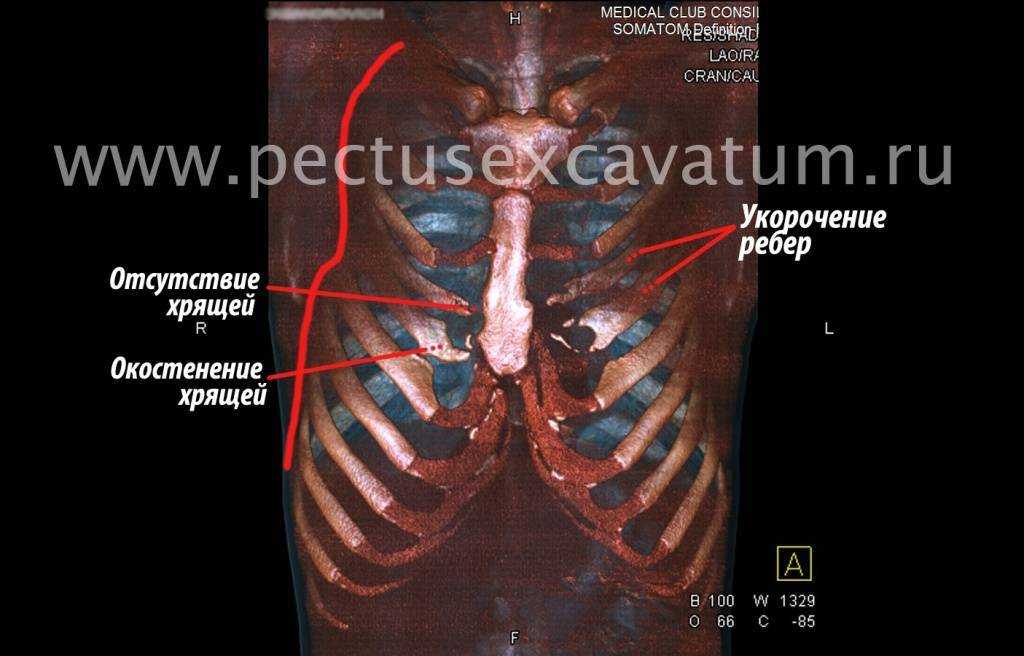
Как можно видеть на снимках РКТ (рентгеновская компьютерная томография), с возрастом деформация к пациенту вернулась, только в другом виде. По мере роста образовалась еще одна особенность – пациенту стало тяжело дышать. Развилась так называемая рестрикция (ограничение во время движения) грудной клетки вследствие гипоплазии ребер (недоразвитие грудинных концов ребер).
Картина РКТ показала, что 4-ое, 5-ое, и частично 6-ое ребра недоразвиты, они суживают грудную клетку, как бы охватывая ее жестким обручем, препятствуя естественному дыханию. Более того, на месте полноценных хрящей развилась костная ткань, которая придала грудной клетке панцироподобные свойства.
Помимо неровной грудной клетки и шрама через всю грудь у пациента оказалась абсолютно непригодная функционально грудная клетка. Помочь в этом случае крайне сложно.
Данному пациенту была проведена повторная коррекция: приподняли грудину, разъединили костные фрагменты. Однако, на данный момент прошло еще мало времени, чтобы судить, насколько повторная коррекция оказалась эффективной. И, конечно же, если бы данный пациент был оперирован миниинвазивно (без резекции хрящей) данное состояние бы не развилось.
Пример №2
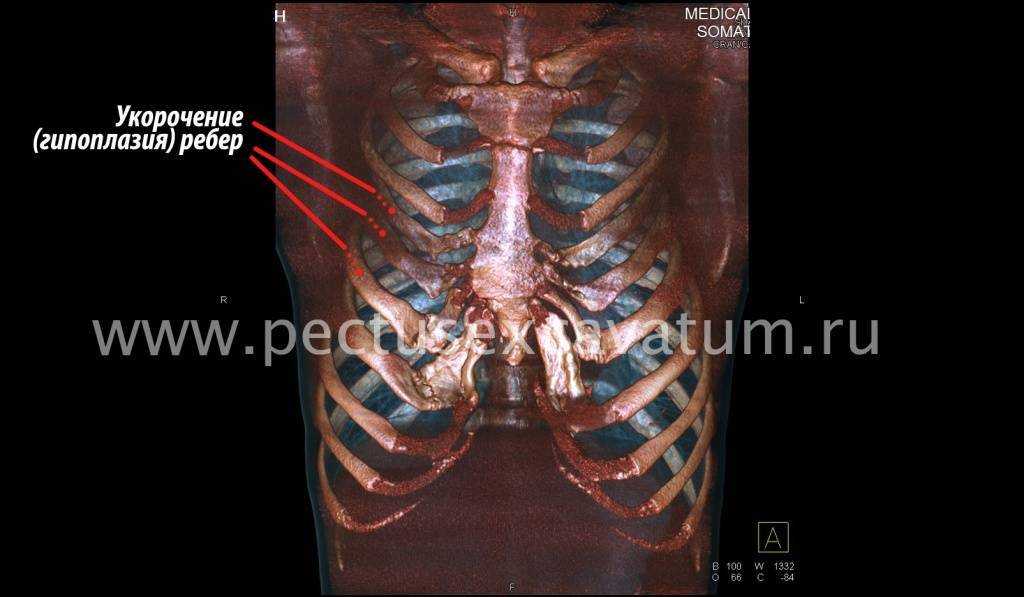
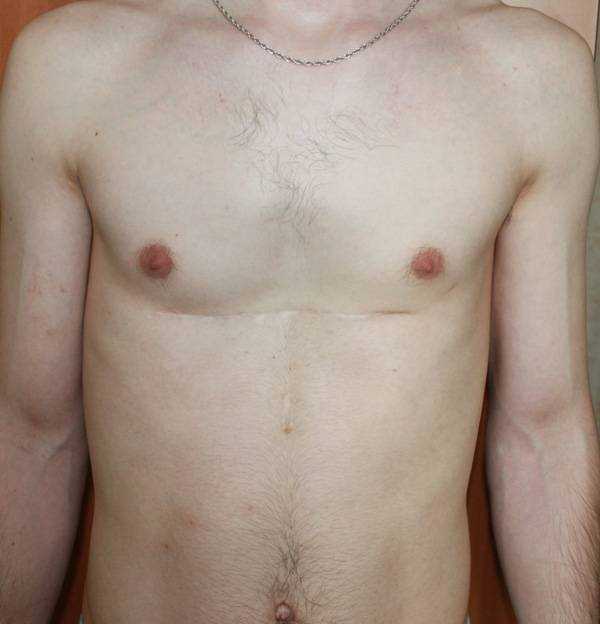

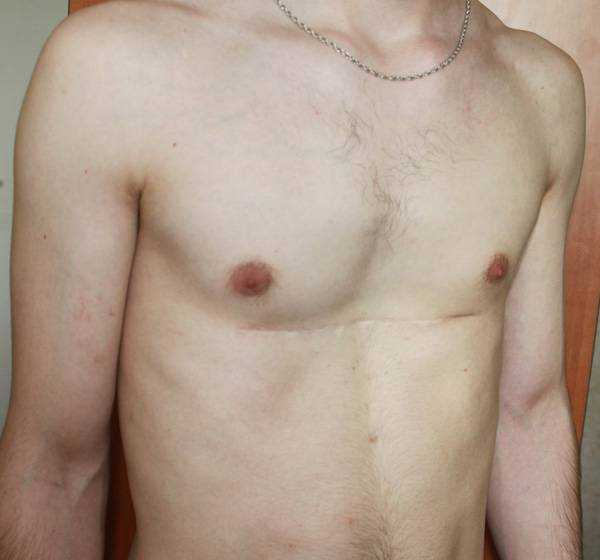
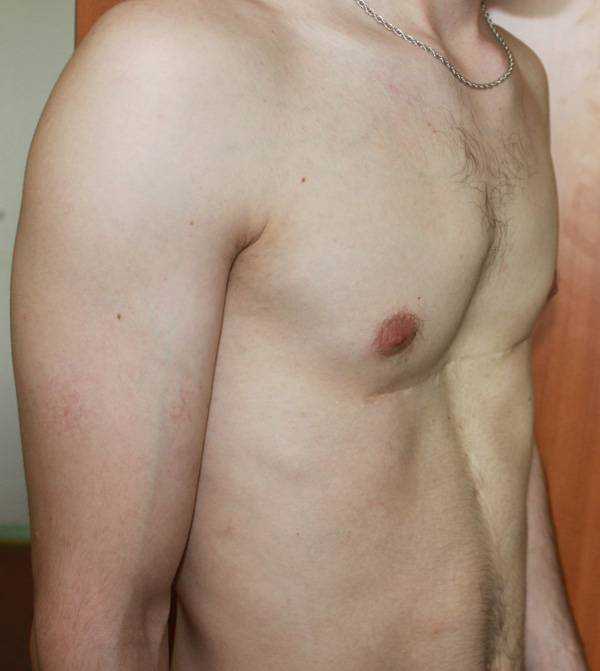
Пациент Б., 24 лет. Также был прооперирован по поводу ВДГК открытым способом в детстве, в 10-летнем возрасте. Причина обращения – неудовлетворение эстетическим видом грудной клетки и проблемы с дыханием.
Внешне деформация Пациента Б. выглядит несколько лучше. Исходный (начальный) результат после открытой операции казался прекрасным. Однако, по мере роста организма деформация вернулась.
Так же, как и у первого пациента (Пациента А.) развилась рестрикция грудной клетки за счет гипоплазии ребер. Пациент не может глубоко вдохнуть, ему не хватает дыхания при активной физической нагрузке. В данном случае сложно сказать, нужна ли повторная коррекция, т.к. внешние проявления значительно менее выражены. Однако, на лицо явное несоответствие того, что хотели получить хирурги и что в результате получилось. И снова, если бы пациент был прооперирован миниинвазивно, то подобной ситуации бы не развилось.
Пример №3
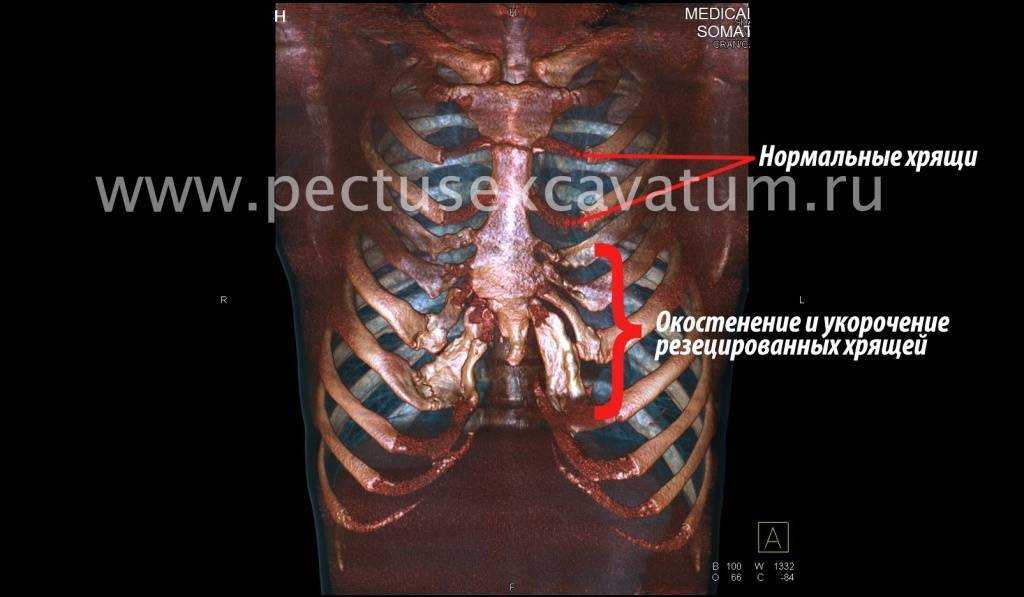
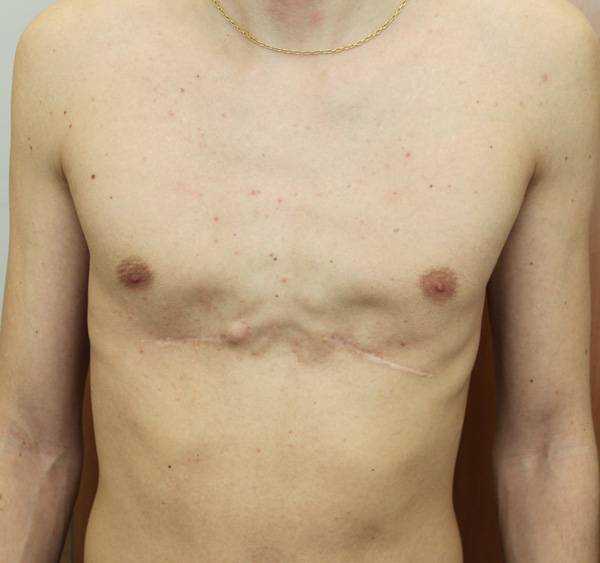
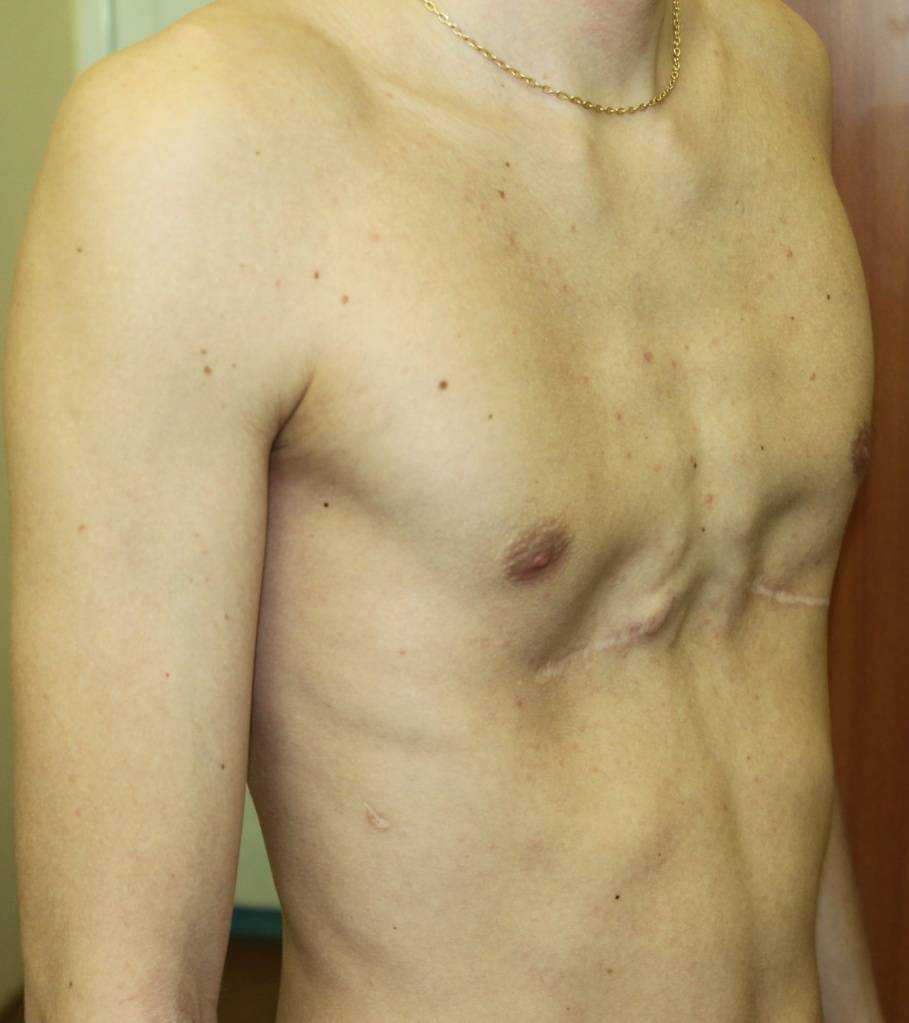
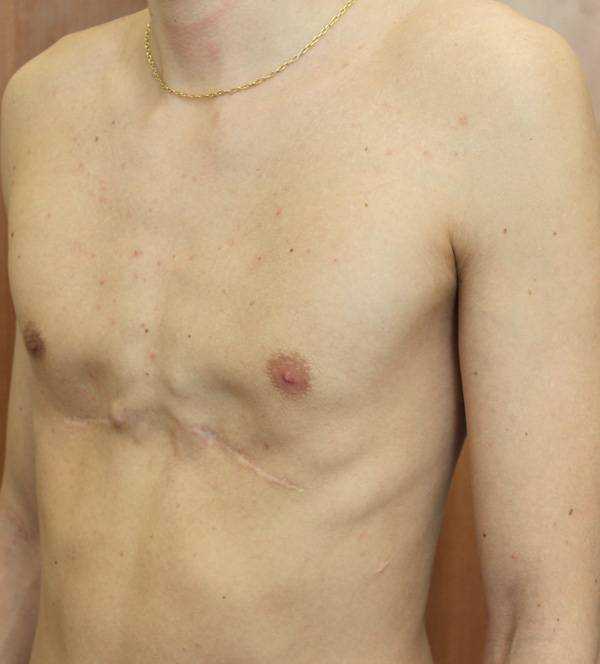
Пациент В., 22 лет. Был прооперирован по поводу ВДГК открытым способом с помощью пластины с памятью формы в возрасте 12 лет. Причина обращения – неудовлетворение эстетическим видом грудной клетки и проблемы с дыханием.
У данного пациента произошел частичный рецидив деформации. При обследовании мы выявили, что на месте удаленных хрящей не сформировалось никакой ткани. По существу, грудная клетка у него удерживается только имплантированной пластиной. Такой результат однозначно нельзя считать полноценным.
Описанные выше осложнения не столь часты после открытых операций, но вполне вероятны. И главное – они очень серьезны: исправить грудную клетку в таких случаях крайне сложно.
Назад в раздел
Почему при определении признаков синдрома Марфана нужно обратиться к врачу?
Сама по себе генетическая аномалия совместима с жизнью. Однако опасны последствия болезни, вызванной FBN1 мутацией:
- разрывы крупных сосудов, чаще всего — аорты;
- хроническая сердечная недостаточность — неспособность сердца обеспечивать необходимую работу для кровоснабжения всех органов;
- снижение остроты зрения или полная потеря зрительной функции.
Разрыв аневризмы аорты или другого магистрального сосуда часто заканчивается моментальным летальным исходом. Хроническая сердечная недостаточность может перейти в острую форму, а без экстренной медицинской помощи также привести к фатальным последствиям — внезапной коронарной смерти. Именно эти осложнения чаще всего приводит к гибели детей с синдромом Марфана. Особая опасность ждет женщину с синдромом мутации гена FBN1 во время беременности: повышенная нагрузка на аорту в разы увеличивает риск ее разрыва.
Чтобы предупредить развитие опасных осложнений и компенсировать возникающие нарушения, родителям нужно как можно раньше обратиться за медицинской помощью при первом подозрении на синдром Марфана у ребенка
При этом важно не только однократно провести обследование, но и стать на учет к врачам, которые занимаются коррекцией проявлений синдрома:
- специалисту по генетическим болезням;
- кардиологу;
- ортопеду-вертебрологу;
- дерматологу;
- офтальмологу;
- гастроэнтерологу.
Список специалистов зависит от степени выраженности заболевания, при этом регулярно необходимо проходить комплексные профилактические осмотры для раннего выявления новых нарушений.
Синдром Марфана — болезнь гениев?
С синдромом Марфана связаны не только многочисленные поводы для обращения к врачам. Часто люди с мутацией гена FBN1 компенсируют физические проявления болезни интеллектуальными способностями, поэтому это генетическое заболевание даже называют «синдромом гениев». Считается, что повышенный выброс адреналина из-за патологических изменений в надпочечниках определяет высокий тонус умственной и психической активности у таких пациентов. Именно поэтому в числе людей с синдромом Марфана можно найти известных личностей. Например, Юлию Цезарю, Аврааму Линкольну и Шарлю де Голлю патология не помешала стать известными политическими деятелями; Ганс Христиан Андерсен и Корней Чуковский создали уникальные литературные произведения, а Никколо Паганини прославился как гениальный музыкант.
Современные знаменитости также не скрывают свои недостатки и становятся еще более популярными из-за генетического дефекта. Например, солисту американской рок-группы Deerhunter Брэдфорду Коксу нетипичная внешность придает особый шарм, а испанский актер Хавьер Ботет очень востребован, поскольку правдоподобно и талантливо играет отрицательных героев в голливудских фильмах ужасов (рис. 6).
Симптомы
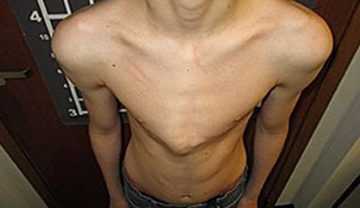 Данный тип деформации достаточно легко определить визуально по основным признакам:
Данный тип деформации достаточно легко определить визуально по основным признакам:
- Выступание грудины вперед;
- Форма грудной клетки напоминает киль;
- Размер грудиной клетки увеличен;
- Передняя часть диафрагмы чаще всего отсутствует.
По мере прогрессирования происходит уменьшение объема грудной клетки. Это уже соответственно оказывает влияние на функции органов, особенно – легких и сердца.
В подростковом возрасте часто такое состояние проявляется одышкой, потливостью, ускоренной утомляемостью, ишемией, тахикардией. Причем такие признаки могут присутствовать как в движении, так и в покое. Но в последнем случае уже речь идет об осложненном течении состояния, а потому требуется хирургическое вмешательство.
Важно! Развивается заболевание практически всегда не с первых дней от момента рождения ребенка, но становится заметным состояние уже в раннем возрасте.
Лечение кифоза 1 и 2 степени
Для лечения кифоза обычно на основе диагностики врач назначает курс по индивидуальным показателям с применением методов:
- мануальной терапии;
- лечебной гимнастики;
- физиотерапии;
- симптоматического лечения;
- хирургического лечения;
- ношение корректирующих корсетов;
- санаторно-курортное лечение.
Препараты
Применение препаратов при кифозе не может помочь в устранении кривизны позвоночника. Тем не менее, их часто применяют для снятия болевого синдрома, воспалительных процессов, улучшения тока нервных импульсов по волокнам, для снижения спазмов мышц.
С этой целью врачом могут быть прописаны следующие препараты:
| Для снятия болевых синдромов |
|
| Для улучшения свойств хрящей между позвонками и их восстановления |
|
| Для общего укрепления организма |
|
Хирургическое лечение
В отдельных случаях при кифозе может быть назначено хирургическое лечение, если имеются следующие показания:
- отсутствует эффект консервативной терапии;
- имеется выраженный болевой синдром, который невозможно купировать медикаментами;
- стремительное прогрессирование патологи;
- развитие осложнений кифоза, приводящих к нарушениям кровоснабжения органов и тканей, функционирования внутренних органов.
Существует несколько видов операций, назначаемых при кифозе:
- Спондилодез, проводимый с целью выравнивания позвонков и их закрепления стержнями, либо пластинами. Это приводит к потере подвижности спины, но сохраняется возможность передвижения;
- Имплантаты, вставляемые на место поврежденных позвонков. Позволяет устранить болезненность и иные нежелательные признаки;
- Кифопластика, один из самых современных методов лечения, применяемый при кифозе 1-2 степени. Представляет собой ввод специальных капсул для фиксации патологических позвонков.
Упражнения ЛФК, массаж
Наибольшую пользу при кифозе приносят лечебные упражнения, которые помогают укрепить мышцы спины, скорректировать осанку, нормализовать кровообращение
При выполнении упражнений, рекомендованных врачом, важно следить за состоянием организма и не превышать нагрузку. Массаж, а также мануальная терапия, обычно приносят пользу только на начальных стадиях заболевания и будут способствовать коррекции осанки, нормализации мышечного тонуса, вправлению позвонков и межпозвонковых дисков, помогут нормализовать кровообращение
Видео: «Как исправить грудной кифоз?»
Лечение в домашних условиях или народными средствами
В домашних условиях при кифозе можно использовать ряд методов, повышающих тонус тканей позвоночного столба и его каркаса:
- мазь из прополиса изготавливают путем измельчения и добавления в питательный крем, который затем наносят тонким слоем и тщательно втирают в кожу дважды в день на протяжении 3 недель;
- медвежий и бараний жир, перемешанные в равных пропорциях, предварительно растопленные в керамической посуде, сливают в удобную емкость и дают застыть. По два раза в день их нужно растапливать и наносить на больной участок спины, после чего его укутывают пледом на один час.
Последствия и терапия
На первый взгляд может показаться, что килевидная грудная клетка, в отличие от западающей воронкообразной деформации, не несет никакой опасности для состояния внутренних органов и всего организма. Однако это ошибочное мнение. Во-первых, увеличивающийся килевидный выступ влечет за собой выворачивание реберных дуг, оказывает влияние на скелет и, как следствие, на всю опорно-двигательную систему.
 Со временем хрящевая ткань начинает окостеневать, совместно с прочими костными структурами образует клин. На этом этапе исправлять данную деформацию уже крайне сложно. Кроме того, она начинает оказывать негативное влияние на работу сердечной мышцы, вызывая различные заболевания сердечно-сосудистой системы.
Со временем хрящевая ткань начинает окостеневать, совместно с прочими костными структурами образует клин. На этом этапе исправлять данную деформацию уже крайне сложно. Кроме того, она начинает оказывать негативное влияние на работу сердечной мышцы, вызывая различные заболевания сердечно-сосудистой системы.
Именно поэтому врачи так настойчиво рекомендуют исправлять данный дефект, пока он представляет лишь незначительную угрозу с эстетической точки зрения и не превратился в трудно поддающийся воздействию прочный костный клин.
Существует также опасность развития совокупности сопутствующих патологий. Согласно наблюдениям, люди, имеющие килевидную грудную клетку, обладают еще и такими особенностями, как:
- недоразвитие жировой клетчатки,
- нарушения работы органов зрения,
- заболевания сердечно-сосудистой системы,
- аномально высокий рост,
- чрезмерно удлиненные пальцы,
- гипермобильность суставов.
 Любая из этих проблем развивается самостоятельно, однако тот факт, что именно они часто сопутствуют килевидной деформации грудной клетки, заставляет предполагать в данном случае фактор сцепленного наследования.
Любая из этих проблем развивается самостоятельно, однако тот факт, что именно они часто сопутствуют килевидной деформации грудной клетки, заставляет предполагать в данном случае фактор сцепленного наследования.
По этой самой причине чаще всего дети начинают испытывать разного рода трудности, как то повышенная утомляемость, одышка, учащение сердцебиения при физических нагрузках. С одной стороны эти проблемы вызваны не деформацией грудной клетки, а сопутствующими заболеваниями, с другой стороны, рассматривать их дискретно не представляется возможным.
Как лечить?
Подавляющее большинство людей, имея выбор между операцией и консервативным лечением, безусловно, предпочтут второе. Однако практика показывает, что без оперативного вмешательства килевидная грудная клетка не подлежит полному исправлению.
 Различного рода дыхательные упражнения, занятия ЛФК, массажи и т.д., конечно, приносят пользу, укрепляют здоровье, развивают грудную и прочую мускулатуру, благотворно действуют на опорно-двигательный аппарат, но остановить аномальное разрастание хрящевой ткани и ее последующее окостенение они не могут.
Различного рода дыхательные упражнения, занятия ЛФК, массажи и т.д., конечно, приносят пользу, укрепляют здоровье, развивают грудную и прочую мускулатуру, благотворно действуют на опорно-двигательный аппарат, но остановить аномальное разрастание хрящевой ткани и ее последующее окостенение они не могут.
Поэтому килевидная грудная клетка предполагает лечение путем оперативного вмешательства.
Однако эта мера может оказаться действенной только при лечении килевидной деформации грудной клетки у детей, до того как она трансформируется в костный клин. К тому же носить подобный корсет необходимо около двух лет, до тех пор, пока хрящевое образование не перестанет выступать, что тоже представляет собой определенную трудность.
Операционное лечение
Самым действенным способом лечения килевидной грудной клетки, безусловно, является операция. Существует множество методов ее проведения, вот лишь несколько из них:
- торакопластика по Равичу,
- операция по Абрамсону,
- торакопластика по Дольницкому-Дирдовской,
- торакопластика по Кондрашину,
- торакопластика по Тимощенко.
Как правило, в основе большинства из них лежит процесс частичного удаления тела грудины с последующим совмещением ее остатков с ребрами и фиксацией новой конфигурации в пределах анатомической нормы. Фиксация производится посредством наложения швов и за счет натяжения грудных мышц и мышц живота. Все манипуляции производятся через разрез кожи различной конфигурации.
Такая пластина поддерживает анатомически нормальное состояние грудины и способствует устойчивому исправлению деформации. Через полгода ее удаляют. Либо устанавливают пластины в виде обода, которые необходимо носить около трех лет.
 После проведения операции пациенту показана госпитализация в течение минимум десяти дней. Спустя пару месяцев можно приступить к небольшим физическим нагрузкам, например, плаванию.
После проведения операции пациенту показана госпитализация в течение минимум десяти дней. Спустя пару месяцев можно приступить к небольшим физическим нагрузкам, например, плаванию.
К полноценному режиму жизни, лишенному каких-либо ограничений, можно вернуться через полгода после операции. В большинстве случаев оперативное вмешательство полностью помогает полностью удалить килевидную деформацию грудной клетки.
Заключение
Кифоз относится к довольно распространенным заболеваниям, которое может развиться как у детей, так и у взрослых при неправильной осанке и низкой физической активности.
По классификации видов данной патологии 1 и 2 степени являются самыми легкими.
Их можно распознать при внешнем осмотре по углу изгиба позвоночника. При второй степени также возможно появление нежелательных признаков в виде болезненности спины, чувства сдавленности в груди, слабости мышц.
Диагностику кифоза специалист осуществляет в первую очередь методом опроса и внешнего осмотра. Также применяется рентген, магнитно-резонансная и компьютерная томографии и др.
Терапия кифоза преимущественно включает лечебную физкультуру и массаж, прием препаратов для обезболивания. В особо тяжелых случаях назначают хирургическое лечение.
Основными профилактическими принципами при кифозе служит соблюдение правильной осанки, эргономики рабочего места, достаточной физической активности.
Обратите внимание на такие статьи:
- Причины возникновения кифоза у детей
- Как правильно измерять угол кифоза по Коббу описано здесь
- Что значит кифозирование поясничного отдела? Подробнее об этом на странице https://spinatitana.com/pozvonochnik/kresttsovoj-otdel/poyasnichnoe-iskryvlenie/kifoz-poyasnichnogo-otdela.html
Автор статьи: Тиминко Алена Викторовна
Вертебролог, Ортопед
Проводит лечение и диагностику дегенеративно-дистрофических и инфекционных заболеваний позвоночника таких как: остеохондроз, грыжи, протрузии, остеомиелит.
Комментарии для сайта Cackle






























