Классификация бронхиальной астмы
Бронхиальная астма классифицируется следующим образом:
По этиологии:
- экзогенная бронхиальная астма – приступы астмы обусловлены попаданием в дыхательные пути аллергенов (пыль, пыльца растений, шерсть животных, плесень, пылевые клещи);
- эндогенная бронхиальная астма – приступы астмы обусловлены внутренними факторами – холодный воздух, инфекция, стресс, физическая нагрузка;
- бронхиальная астма смешанного генеза – приступы астмы обусловлены одновременным воздействием на организм как внешних, так и внутренних факторов.
По степени тяжести
Каждой из степеней характерны свои особенности.
Ступень 1: Интермиттирующая астма. Приступы астмы возникают не чаще 1 раза в неделю, и на короткое время. Ночных приступов еще меньше, не более 2 раз в месяц. Объём форсированного выдоха за первую секунду маневра форсированного выдоха (ОФВ1) или пиковая скорость выдоха (ПСВ) – более 80% от показателя нормального дыхания. Разброс ПСВ – менее 20%.
Ступень 2: Лёгкая персистирующая астма. Приступы болезни возникают более 1 раза в неделю, но не чаще 1 раза в сутки. Ночных приступов – 2-3 в месяц. Обострения выявлены более явно – у больного нарушается сон, угнетается физическая активность. ОФВ1 или ПСВ, как и при первой степени — более 80 %. Разброс ПСВ – от 20 до 30%.
Ступень 3: Персистирующая астма средней тяжести. Больного преследуют почти ежедневные приступы болезни. Ночных приступов наблюдается также более 1 в неделю. У больного нарушен сон, физическая активность. ОФВ1 или ПСВ – 60-80% от нормального дыхания, разброс ПСВ – 30% и более.
Ступень 4: Тяжёлая персистирующая астма. Больного преследуют ежедневные приступы астмы, ночных приступов несколько в неделю. Физическая активность ограничена, сопровождает бессонница. ОФВ1 или ПСВ – около 60% от нормального дыхания, разброс ПСВ – 30% и более.
Особые формы бронхиальной астмы
Существует также ряд особых форм бронхиальной астмы, которые отличаются клиническими и патологическими процессами в организме. Рассмотрим их.
Атопическая бронхиальная астма. Болезнь развивается на фоне наследственного фактора.
Рефлюкс-индуцированная бронхиальная астма. Заболевание развивается на фоне гастроэзофагеального рефлюкса (ГЭР), или попадания в дыхательные пути (просвет бронхиального дерева) содержимого желудка. Помимо астмы, попадание в дыхательные пути кислого содержимого желудка иногда приводит к развитию таких болезней, как – бронхит, пневмония, фиброз легких, апноэ сна.
Аспириновая бронхиальная астма. Болезнь развивается на фоне приема таких лекарственных препаратов, как – «Аспирин», а также других препаратов из ряда нестероидных противовоспалительных (НПВП).
Бронхиальная астма физического усилия. Болезнь развивается на фоне физической активности, в основном после 5-10 минут движения/работы. Особенно приступы активизируются после работы на холодном воздухе. Сопровождается преимущественно кашлем, который самостоятельно проходит через минуты 30-45.
Профессиональная астма. Болезнь развивается из-за работы в загрязненных местах, или же при работе с веществами, имеющими сильный химический запах/испарения.
Ночная астма. Эта форма астмы, является лишь определением ночных приступов болезни. На данный момент, причины бронхиальной астмы в ночное время суток до конца не изучены. Среди гипотез выдвигают — лежачее положение тела, переохлаждение организма, более активное воздействие на организм аллергенов в ночное время.
Кашлевой вариант астмы. Характеризуется особым клиническим течением болезни – присутствует только кашель. Остальные симптомы отсутствуют, или же присутствуют, но минимально. Кашлевая форма бронхиальной астмы наблюдается преимущественно у детей. Симптоматика обычно усиливается в ночное время.
Почему у детей появляется астма?
В
большинстве случаев астма у детей носит наследственный характер. Так, если хотя
бы один родитель в семье страдает астмой или аллергией, то риск заболевания ребенка повышается в 3
раза. Если же с указанными проблемами знакомы оба родителя, то этот показатель
возрастает до 7 раз .
В 90% случаев причиной детской астмы является аллергия на один из следующих
раздражителей, называемых также триггерами :
- Домашняя пыль.
- Шерсть животных.
- Пыльца растений.
- Пищевые аллергены (особенно в первые годы жизни).
- Некоторые лекарственные средства.
Родителям необходимо отслеживать любые аллергические реакции у ребенка, например, высыпания на коже, вздутие живота, диарею, зуд и отек во рту, особенно если ребенок находится в группе риска. При выявлении признаков аллергии обязательно обратитесь к врачу, чтобы подобрать квалифицированную терапию и выявить другие возможные аллергены.
Осложнения
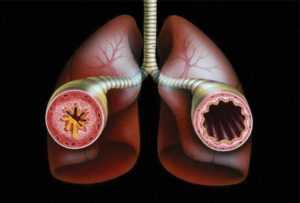
Астматический статус
Интермиттирующая атопическая астма может обостряться из-за чрезмерных физических нагрузок или инфекционных болезней дыхательных путей.
Если у больного участились проявления симптомов болезни или развилась дополнительная негативная симптоматика, то это может свидетельствовать о неправильно подобранном лечении. Ситуация ведет к усугублению болезни и образованию осложнений, связанных с обструктивными заболеваниями легочной системы.
Самым тяжелым осложнением считается астматический статус. Это образование пробок в сужающихся бронхиальных путях, имеющих консистенцию слизи. Одышка становится более длительной по времени, а ингаляционные процедуры при этом не помогают. Пациент в этом случае срочно направляется в больницу. Есть риски летального исхода.
К осложнению может привести передозировка бета-2-адреномиметиков. У пациента может наблюдаться устойчивость к препаратам. Это происходит на фоне того, что проведя 1 ингаляцию, больной не дождавшись лечебного результата, начинает прием дополнительных препаратов. Это провоцирует в организме формирование устойчивости к ним. Вместо стимулирования рецепторов, происходит обратная реакция.
https://www.youtube.com/watch?v=anrOa0vlB2I
Одним из осложнений считается астматическая кома, которая может произойти из-за резких нарушений в газовом составе. При спонтанном пневмотораксе из тканей легких перестает выходить воздух. Под действием давления воздух начинает поступать в плевральную область. Больной при этом ощущает сильные грудные боли. Болезнь может также спровоцировать легочную недостаточность.
Профилактика прогрессирования болезни
Уровень контроля над заболеванием оценивается с точки зрения выбора соответствующей терапии и ее своевременной корректировки. Контролируемые и неконтролируемые формы заболевания требуют собственной тактики лечения. Конечно, цель терапии — улучшить качество жизни пациента.
Чтобы уменьшить количество обострений, пациенту следует строго выполнять все рекомендации лечащего врача
Важно не забывать принимать лекарства, ежедневно контролировать дыхательную функцию с помощью измерителя пикового потока и записывать результаты
Важно определить триггерный фактор астмы у пациента и, по возможности, избежать его воздействия на организм
- Общие меры, которые помогают предотвратить обострения, включают:
- Частая уборка комнат, особенно тех, где спит больной;
- Уменьшение количества пылеуловителей (например, ковров);
- Ограничение контакта с домашними животными;
- Использование гипоаллергенной бытовой химии;
- Избегать вдыхания табачного дыма;
- Смена места работы при необходимости;
своевременное лечение острых респираторных заболеваний.
Разновидности патологии
Заболевание классифицируют на четыре стадии, зависящие от степени тяжести клинических проявлений.
Интермиттирующая степень
На данном этапе болезни клиника проявляется в легкой форме и наиболее редко. Приступы могут длиться сутки, ночью они проявляются не более двух раз в месяц. В перерывах между симптомами активность органов дыхания, как правило, находится в норме.
Данная форма недуга характеризуется легким и нестандартным течением. При ее появлении следует всегда анализировать вероятность появления рецидивов, которые могут возникать у всех групп пациентов. Иногда острые приступы угрожают жизни больного, несмотря на то, что данное течение не свойственно для данной стадии патологии.
Легкая персистирующая
На данном этапе болезнь дает о себе знать примерно один раз в семь дней. Клинические проявления могут возникать и чаще, но на протяжении дня они дают о себе знать только один раз. Приступы существенно нарушают ночной отдых и дневное бодрствование человека. В ночное время симптоматика дает о себе знать не больше двух раз за тридцать дней.
Средняя персистирующая форма
Негативная симптоматика дает о себе знать на ежедневной основе и оказывает на жизнь человека существенный дискомфорт, нарушая его биологические ритмы. Ночью инциденты могут проявляться не чаще одного раза в неделю.
Тяжелая стадия
На данном этапе клиника возникает на ежедневной основе, повторяясь ночью. Режим сна и бодрствования значительно нарушаются и характеризуются сложным течением.
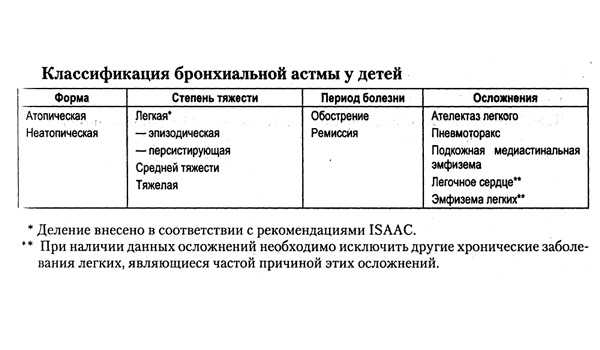
у детей
Стоит подчеркнуть, что определить стадию развития патологического процесса можно исключительно до начала терапии
В случае поучения человеком фармакологического лечения, необходимо брать во внимание его объемы
Описание
Бронхиальная астма – заболевание, которое характеризуется хроническим аллергическим воспалением дыхательных путей и гиперреактивностью бронхов.
Бронхиальная астма является самым распространенным хроническим заболеванием дыхательных путей в мире: ей болеют более 300 миллионов человек в мире. Летальность достигает 18%, однако этот показатель зависит от уровня жизни населения и доступности медицинской помощи. Распространённость заболевания среди стран мира колеблется от 1% до 18%. Согласно статистике, основанной на данных обращаемости, в Российской Федерации заболеваемость составляет 1,5%. Однако результаты эпидемиологических исследований, проведенных в России, свидетельствуют о другом: распространённость бронхиальной астмы среди детей и подростков составляет 5%, среди взрослого населения – 9%.
Риск развития бронхиальной астмы определяется внутренними и внешними факторами. К внутренним факторам относятся:
- Генетическая предрасположенность к заболеванию.
- Атопия – выработка избыточного количества иммуноглобулинов Е (IgE) в ответ на попадание в дыхательные пути аллергенов из внешней среды.
- Гиперреактивность бронхов.
- Пол, возраст, расовая принадлежность. В возрасте до 10 лет бронхиальная астма развивается чаще всего у мальчиков, а в подростковом и взрослом возрастах впервые с заболеванием часто сталкиваются женщины.
К внешним факторам развития бронхиальной астмы относят гипераллергенные вещества и факторы, способствующие развитию хронического воспаления:
- Домашние аллергены (домашняя пыль, аллергены животных, тараканов, продукты жизнедеятельности грибов).
- Внешние аллергены (пыльца растений).
- Систематическое активное и пассивное курение.
- Воздушные поллютанты. К этим веществам относятся продукты производства, загрязняющие воздух в рабочем помещении.
- Частые респираторные инфекции.
- Паразитарные инфекции.
- Ожирение.
Механизм развития бронхиальной астмы по мнению специалистов базируется на хроническом воспалении дыхательных путей, гиперреактивности бронхов, ремоделировании дыхательных путей. В формировании воспаления принимают участие иммунные (IgE-опосредованные, IgE-неопосредованные) и неиммунные механизмы. IgE-опосредованные механизмы развития бронхиальной астмы в большей степени присущи детям. IgE располагается на эффекторных клетках (тучные клетки, базофилы, эозиофилы), при связывании иммуноглобулина с атигеном происходит дегрануляция этих клеток. Содержимое эффекторных клеток провоцирует развитие воспалительной реакции и активацию других клеток (фибробластов, эпителиоцитов). Хроническое воспаление способствует развитию гиперреактивности бронхов. Это проявляется сокращением гладкой мускулатуры дыхательных путей, гиперсекрецией слизи, отёком дыхательных путей в ответ на действие аллергена, т.е. просвет бронхов и бронхиол сужается.
В долгосрочной перспективе из-за хронического воспаления стенки бронхов и последующие дыхательные структуры подвергаются ремоделированию. При этом гладкая мускулатура становится гипертрофированной, увеличивается отложение коллагена (фиброз), утолщается базальная мембрана бронхов. Ремоделирование дыхательных путей приводит к необратимому сужению их просвета.
По международной классификации болезней (МКБ-10) выделяются следующие формы астмы (в скобках указан международный номер заболевания):
- Астма (J45)
- Аллергическая астма (J45.0)
- Неаллергическая астма (J45.1)
- Смешанная астма (J45.8)
- Неуточнённая астма (J45.9)
- Астматический статус (J46) – жизнеугрожающее состояние, острая дыхательная недостаточность вследствие обострения бронхиальной астмы.
Диагностирование
Для определения заболевания у пациента необходимо взять анализы крови, мочи, мокроты, исследовать кожные пробы и сделать рентген грудной клетки. Исследуется внешнее дыхание. Пациент направляется к аллергологу.
Помимо общеизвестных методов диагностики, врачи могут брать узкопрофильные анализы, которые включают:

- Исследование ФВД. При этом производится тщательное изучение бета-2-агонистов.
- Исследование общего или нестандартного IgE.
- Тестирование пациента с возможными раздражителями. Пробы проходят под строгим наблюдением доктора в специализированной больнице. Для их проведения чаще всего применяются бронхоконстрикторы.
Терапевтические методики
При проявлении симптомов сердечной астмы лечение проводится с учетом оценки состояния пациента. Медицинская помощь заключается в проведении реанимационных действий либо нормализации работы сердца. Чтобы стабилизировать состояние пациента, выполняются следующие действия:
- Назначение ЭКГ.
- Внутривенное введение мочегонного препарата (Лазикс).
- Нитроглицерин под язык, а в тяжелом случае — внутривенно капельно.
- Прием седативного средства (Реланиум). При подозрении на отек используется Морфин.
- Если ЭКГ подтвердило тахикардию либо мерцательную аритмию, принимаются сердечные гликозиды (Дигоксин либо Строфантин).
- Кислородная ингаляция.
Подобные мероприятия помогают нормализовать состояние пациента. Несвоевременное купирование СА приводит к развитию отека легких и смерти, поэтому экстренная помощь оказывается на месте. Терапевтические мероприятия направлены на подавление возбуждения нейронов, отвечающих за дыхательную функцию, снижение эмоционального напряжения, разгрузку малого круга кровообращения.
При проявлении первичных признаков синдрома рекомендуется вызвать бригаду скорой помощи либо самостоятельно доставить больного в медицинское учреждение. До приезда врачей обеспечивается максимальный покой. Пациент должен занять полусидячее положение, опустив ноги. При возможности организовывается горячая ванночка для ног. Показан прием Нитроглицерина с повторами каждые 5 минут. Проводится мониторинг давления.
Принципы лечения
Лица, которые страдают от сердечной астмы, одышки и боли, должны проходить симптоматическое лечение комплексного характера. Для устранения боли принимаются наркотические анальгетики. Если угнетается дыхание, появляется бронхоспазм, выписываются нейролептаналгетики (Дроперидолом).
Для быстрой разгрузки малого круга при гипертензии и венозном застое проводится кровопускание. Манипуляция осуществляется с 300−500 мл крови. Если отсутствуют противопоказания, на конечности накладывается жгут. Он сдавливает вены, создавая венозный застой на периферии. Через 30 минут жгут снимается. Во время процедуры контролируется артериальный пульс.
Рекомендуется лечить СА кислородными ингаляциями с этиловым спиртом, носовыми катетерами, масками. При отеке показана искусственная вентиляция легких (ИВЛ). Чтобы скорректировать давление, принимаются гипотензивные лекарства с мочегонными средствами. При СА пациентам вводятся растворы сердечных гликозидов:
- Дигоксин;
- Строфантин.
Если диагностические исследования выявили смешанную форму синдрома с бронхиальной астмой, назначается Эуфиллин. Для нормализации ритма сердца проводится дефибрилляция либо электроимпульсное лечение. После купирования приступа назначается дальнейшая терапия.
Названия препаратов
Для поддержки работы сердца показан прием препаратов нескольких фармакологических групп. Схема подбирается кардиологом в каждом случае индивидуально. При этом учитываются этиология, сопутствующая симптоматика. Чаще после приступа выписываются следующие медикаментозные средства:
- Нитраты. Способствуют расширению мелких сосудов, снижению периферического сопротивления, уменьшению притока крови к сердцу. К этой группе относятся следующие лекарства: Перлингатин, Нитроглицерин.
- Седативные препараты (Сибазон, Реланиум). Их действие направлено на снижение возбудимости, уменьшение тахикардии.
- Наркотические средства (Омномон). Способствуют уменьшению возбудимости дыхательного центра. Дополнительно устраняется боль.
- Мочегонные (Фуросемид). Снижают давление, уменьшая объем циркулирующей крови.
- Гипотензивные (Каптоприл). Принимаются с целью нормализации давления.
- Гликозиды (Строфантин). Препараты усиливают сократимость сердечной мышцы, увеличивая ударный объем.
- Противоаритмические средства (Кордарон). Оказывают прямое воздействие на поляризационные процессы, протекающие в миокарде.
Для проведения кислородной терапии используются пары спирта. Процедура необходима для уменьшения гипоксии и снижения образования пенистой мокроты. Если клиническая картина приступа носит скрытый характер, проявляются симптомы острого инфаркта, тогда требуется срочная госпитализация больного. Аналогичное решение принимается при первом приступе аритмии, альвеолярном отеке, низком давлении, неэффективности назначенной терапии.
Профилактика бронхиальной астмы
Профилактика бронхиальной астмы включает в себя следующие рекомендации:
— Старайтесь выбирать для своего места жительства, а по возможности и работы места с чистой экологической обстановкой – подальше от промышленных районов, стройки, большого скопления транспортных средств;
— Откажитесь от курения (в том числе и пассивного), алкогольных напитков;
— Делайте в своем доме и на рабочем месте влажную уборку не менее 2 раз в неделю;
— Помните, наибольшими сборщиками пыли, а далее рассадниками болезнетворной микрофлоры являются – натуральные ковры, пуховые одеяла и подушки, фильтры кондиционера и пылесоса, наполнители мягкой мебели. По возможности, смените постельные принадлежности на синтетические, уменьшите количество в доме ковровых покрытий, не забывайте периодически чистить фильтры кондиционера и пылесоса.
— Если в доме часто собирается большое количество пыли, установите очиститель воздуха;
— Чаще проветривайте помещение, в котором Вы живете/работаете;
— Избегайте стресса, или же научитесь адекватно реагировать на жизненные сложности и преодолевать их;
— Старайтесь в еде отдавать предпочтение пище, обогащенной витаминами и минералами;
— На работе с высокой запыленностью или загазованностью, носите защитные маски, а по возможности, смените ее на менее вредную;
— Подумайте, может Вам уже стоит отказаться от лака для волос? Дезодоранты кстати лучше использовать гелевые или жидкие, но не распылители;
— Соблюдайте правила личной гигиены;
— У Вас дома есть любимый питомец? Кошка, собака, кролик или шиншилла? Отлично! Но не забывайте за ними ухаживать. Лучше самому вычесать вылинявшую шерсть, нежели это сделает Ваш любимец по всей квартире;
— Не пускайте на самотек респираторные болезни;
— Лекарственные препараты принимайте только после консультации с врачом;
— Больше двигайтесь, закаляйтесь;
— Поставьте у себя в доме соляную лампу, это и польза, и отличный предмет интерьера;
— Старайтесь хотя бы раз в году отдыхать в экологически чистых местах – на море, в горах, лесах.
Клиника бронхиальной астмы
Интермиттирующая бронхиальная астма (степень тяжести № 1): кратковременные приступы реже одного раза в неделю, короткие обострения, ночные приступы астмы возникают реже 2 раз в месяц, отсутствие симптомов и нормальная функция легких между обострениями, пиковая скорость выдоха 80% прогнозируемого значения, отклонение менее 20%.
Легкая персистирующая форма (степень № 2): приступы 1 раз в неделю или чаще, но реже одного раза в день, ночные приступы чаще 2 раз в месяц, пиковая скорость выдоха более 80% от прогнозируемого значения, отклонение 20-30%.
Средне-тяжелая персистирующая форма (степень № 3): ежедневные приступы, ежедневное использование бета-2-агонистов, приступы уменьшают физическую активность и нарушают сон, ночные приступы более 1 раза в неделю, пиковая скорость выдоха более 60 и ме-нше 80% от прогнозируемого значения, отклонение больше 30%.
Тяжелая персистирующая форма (степень № 4): приступы ежедневные затяжные, ограничена физическая активность, частые ночные приступы, пиковая скорость выдоха равна или менее 60% прогнозируемого значения, отклонение больше 30%. Данные критерии учитываются до начала лечения. Оценка функциональных показателей проводится в период отсутствия приступов.
Критерии тяжести обострения (приступа) астмы при легком приступе дети ходят, могут лежать, говорят предложениями, возможно возбуждение, повышенная частота дыхания, нет участия вспомогательной мускулатуры, является умеренное свистящее дыхание и тахикардия, РаО2 в норме, РаСО2 меньше — 45 mm hg, SaO2 больше 95%, ПОШ вид после принятия бронхолитиками более 80%.
При приступе средней тяжести дети говорят фразами, предпочитают сидеть, обычно возбуждены, повышенная частота дыхания, в дыхании участвует вспомогательная мускулатура, громкое свистящее дыхание, выраженная тахикардия, РаО2 более 60 mm hg, РаСО2 менее 45 mm hg, SaO2 91-95%, ПОШ вид после принятия бронхолитиков 60-80%.
Тяжелый приступ характеризуется вынужденным положением больного (незыблемые, передвигаются тяжело), голос тихий, дыхание учащенное с участием вспомогательной мускулатуры, громкое свистящее дыхание, значительная тахикардия, Ра О2 менее 60 mm hg, РаСО2 более 45 mm hg, SaO2 менее 90%, ПОШ вид после принятия бронхолитиков менее 60%.
При угрозе остановки дыхания отмечается спутанность сознания, парадоксальное дыхание, отсутствие свиста, брадикардия.
Астматический статус включает устраненный приступ в течение 6 и более часов, нарушение дренажной функции бронхов, надпочечниковая недостаточность, развитие резистентности к симпатомиметических, а иногда и к ксантиновых препаратов, развитие гипоксемии (напряжение О2 артериальной крови ниже 60 mm hg). Причины статуса: присоединение бактериальной или вирусной инфекции, неадекватное лечение приступа (избыточное назначение симпатомиметиков), надпочечниковая недостаточность, наследственная или приобретенная блокада бета-адренорецепторов.
Выделяют 3 стадии статуса. Первая стадия относительной компенсации представляет пролонгированный приступ (беспокойство, учащенное и затрудненное дыхание с участием вспомогательной мускулатуры, наличие сухих и влажных хрипов, тахикардия, повышение артериального давления, сохранен диурез, гипоксемия и нормокапнии, метаболический компенсированный и субкомпенсированный ацидоз. Приступ не исчезает после принятия симпатомиметиков.
Вторая стадия (декомпенсация) характеризуется нарастающей дыхательной недостаточностью в результате тотальной обструкции бронхов (ослабление дыхательных шумов с последующим их исчезновением сначала в отдельных сегментах, потом в ее долях или в целом легкого — синдром немой легкой), диффузный цианоз, артериальное давление снижается, диурез уменьшается, гипоксическая энцефалопатия, выраженная гипоксемия, гипер-капния, метаболический декомпенсированный ацидоз.
Третья стадия (гипоксическая кома) характеризуется глубокой дыхательной недостаточностью, отсутствием хрипов над всей поверхностью легких, адинамией с последующей потерей сознания, нередко судорогами, артериальной гипотензии, резким снижением диуреза, сердечно-сосудистой недостаточностью, тяжелой степенью гипоксемии (РАО ниже 50 mm hg ) и гиперкапнии (РАСО выше 70 mm hg).
Лечебные действия
Терапия болезни будет зависеть от стадии патологического процесса.
Интермиттирующее течение требует минимальных лечебных действий. Лечащий доктор назначает больным ингаляции и другие лекарства.В некоторых случаях могут быть прописаны агонисты кратковременного действия.
Можно увеличивать дозу гормональных препаратов и ингаляций. В особенности это актуально для ночных проявлений. В некоторых случаях перед сном необходимо добавлять средства с пролонгированным воздействием. Если астматический приступ сложно поддается терапии, необходимо приступить к более серьезным лечебным действиям.
Астма средней степени тяжести
Подразумевает регулярное применение противовоспалительных препаратов с целью контроля над приступами удушья и поддержания терапии.
Средства пролонгированного действия нужно в обязательном порядке добавлять к ингаляциям. Если нарастает клиника и негативные реакции, показано лечение кортикостероидами, подразумевающее контроль самочувствия больного. В случае не результативности подобной техники терапии, требуется проведение более серьезных лечебных действий.
Тяжелое течение патологии
Астма в тяжелом проявлении практически не контролируется. Основная задача в данной ситуации направлена на максимальный улучшенный терапевтический эффект с минимальными клиническими проявлениями и низкой потребностью в агонистах.
Стоит учесть то, что могут возникнуть побочные действия под влиянием больших доз лекарственных препаратов, в особенности гормональных. Данная форма развития патологии подразумевает обязательное наблюдение за развитием патологии.
Нужно иметь в виду то, что люди с тяжелой формы заболевания очень часто требуют срочной медицинской помощи, попадая в разные учреждения. Симптоматика представляет собой реальную опасность для жизни пациента.
С терапевтической целью развития патологического процесса задействуются все реальные методы с вовлечением гормональных средств. Помимо этого, медикаменты совмещают между собой, что обычно не проходит бесследно для организма. Даже при таком усиленном лечении добиться стопроцентного контроля над заболеванием не предоставляется реальным.
Обучение пациентов
Доктора должны взаимодействовать с пациентами, обучать их по специальным программам. Больные должны посещать специальные занятия, в группах или индивидуально, где им разъясняется смысл заболевания, обучают самоконтролю, как регулировать дозы фармакологических препаратов.
Все эти действия приводят к уменьшению регулярности проявлений, снижает риск госпитализации, что приносит значительную экономическую пользу
Важно завлекать в эти программы пациентов с легкими стадиями патологии, как наиболее успешных в достижении хорошего уровня жизни
Источники
- Федеральные
клинические рекомендации по бронхиальной астме. – Москва. – 2019. // http://spulmo.ru/upload/kr_bronhastma_2019.pdf - 2. Ненашева Н.М. Федеральные клинические рекомендации по диагностике и терапии бронхиальной астмы 2016: что нового? Практическая пульмонология, №3, с. 3-10, 2016.
- А. Л. Черняев. Внезапная смерть при заболеваниях органов дыхания //
Креативная хирургия и онкология. – 2011. // https://cyberleninka.ru/article/v/vnezapnaya-smert-pri-zabolevaniyah-organov-dyhaniya - И. Луничкина. Внезапная смерть от
астмы // Медицинская газета. – №5. – 2008. // http://www.mgzt.ru/№-5-от-25-января-2008г/внезапная-смерть-от-астмы - Н. М. Ненашева. Приверженность лечению больных бронхиальной астмой и
возможные стратегии ее повышения // Практическая пульмонология. – №4, c. 3. – 2014. // https://cyberleninka.ru/article/v/priverzhennost-lecheniyu-bolnyh-bronhialnoy-astmoy-i-vozmozhnye-strategii-ee-povysheniya - Н. П. Княжеская, Ю. К. Новиков. Влияние средств доставки ингаляционных
препаратов на эффективность лечения бронхиальной астмы // Атмосфера.
Пульмонология и аллергология. – № 3. – с. 37–40. – 2007. // http://www.mif-ua.com/archive/article/4730
Классификация заболевания по степени тяжести
Течение недуга характеризуются сменяющимися периодами обострения и временного затишья (ремиссии)
При этом важно правильно оценить тяжесть заболевания. Сделать это можно при помощи нескольких параметров:
- число наблюдающихся приступов ночью в течение недели;
- общее число приступов, которые возникают днем на протяжении недели;
- частота и длительность применения лекарственных средств с краткосрочным эффектом типа «бета2-агонисты»;
- проблемы со сном и ограничения в физической активности пациента;
- значения параметров ОФВ1 и ПОС и их динамика при обострении недуга;
- изменения показателя ПОС на протяжении суток.
Тяжесть недуга может быть разной, поэтому при классификации бронхиальной астмы выделяют такие виды:
- недуг с интермиттирующим типом течения (периодический);
- заболевание персистирующего типа с легким течением;
- персистирующая астма с проявлениями средней тяжести;
- тяжелая астма персистирующего типа.
Диагностика
В классических случаях заболевания выставить верный диагноз на основании проявлений приступа удушья не составляет труда
При осмотре больного врач обратит внимание на частое затрудненное дыхание, участие в нем вспомогательной дыхательной мускулатуры, раздувание крыльев носа, посинение кожных покровов – цианоз. Во время прослушивания легких будут появляться ослабленные дыхательные шумы и множество сухих свистящих рассеянных хрипов, нередко слышимых даже на расстоянии
Кроме того, во время приступа обнаружится повышенное артериальное давление и учащенный пульс.
В случаях, требующих уточнения диагноза, врачу разобраться помогут следующие дополнительные методы исследования:
- общий анализ крови (повышено число эозинофилов – свыше 5 %);
- биохимический анализ крови (повышение содержания в ней IgE);
- анализ мокроты (обнаруживаются специфические для бронхиальной астмы элементы – спирали Куршмана, кристаллы Шарко–Лейдена, а также значительно повышенный уровень эозинофилов);
- ЭКГ (в период обострения болезни на кардиограмме определяются признаки того, что правые отделы сердца испытывают перегрузку);
- рентгенограмма органов грудной клетки (признаки повышенной воздушности легких);
- исследование функции внешнего дыхания – спирография (изменения, характерные для нее, описаны в разделе «Классификация»; кроме того, во время исследования оценивают обратимость бронхообструкции – проводят пробу с препаратами, расширяющими бронхи; если обструкция восстанавливается более чем на 25 % по сравнению с исходными показателями, это является признаком обратимости и свидетельствует в пользу диагноза бронхиальная астма);
- аллергопробы (провокационные кожные пробы со всевозможными антигенами – выявляется повышенная чувствительность к определенным аллергенам; проводят только в фазу ремиссии).
Степень тяжести заболевания
Диагностирование
Для определения заболевания у пациента необходимо взять анализы крови, мочи, мокроты, исследовать кожные пробы и сделать рентген грудной клетки. Исследуется внешнее дыхание. Пациент направляется к аллергологу.
Помимо общеизвестных методов диагностики, врачи могут брать узкопрофильные анализы, которые включают:
 Исследование ФВД
Исследование ФВД
- Исследование ФВД. При этом производится тщательное изучение бета-2-агонистов.
- Исследование общего или нестандартного IgE.
- Тестирование пациента с возможными раздражителями. Пробы проходят под строгим наблюдением доктора в специализированной больнице. Для их проведения чаще всего применяются бронхоконстрикторы.
БРОНХИАЛЬНАЯ АСТМА И ОПЕРАТИВНЫЕ ВМЕШАТЕЛЬСТВА
• Среди пациентов, которым показаны операции с ингаляционным наркозом, в среднем 3,5% страдают бронхиальной астмой. У этих больных более вероятны осложнения во время и после оперативного вмешательства, поэтому крайне важны оценка тяжести и возможность контроля за течением бронхиальной астмы, оценка риска наркоза и данного типа хирургического вмешательства, а также предоперационная подготовка. Следует учитывать следующие факторы.
• Острая обструкция дыхательных путей вызывает вентиляционно-перфузионные нарушения, усиливая гипоксемию и гиперкапнию.
• Эндотрахеальная интубация может спровоцировать бронхоспазм.
• ЛС, применяемые во время операции (например, морфин, тримеперидин), могут спровоцировать бронхоспазм.
• Тяжёлая бронхиальная обструкция в сочетании с послеоперационным болевым синдромом могут нарушить процесс откашливания и привести к развитию ателектазов и нозокомиальной пневмонии.






























