Атеросклеротический кардиосклероз: описание
Атеросклеротический кардиосклероз (АК) — это состояние, при котором рубцовая ткань образуется внутри сердечной мышцы. Клинически характеризуется дегенерацией мышечных волокон, которые впоследствии замещаются соединительной тканью. В результате количество клеток сердечной мышцы уменьшается, а сердечные клапаны постепенно деформируются. Подобные процессы могут привести к клапанному стенозу или недостаточности.
АК нередко является следствием атеросклероза коронарных артерий, поэтому его также называют коронарным атеросклеротическим кардиосклерозом.
Это заболевание обычно возникает в сочетании с другими сердечно-сосудистыми расстройствами, такими как ишемическая болезнь сердца, миокардит, атеросклеротическое поражение коронарных сосудов и т. д. Атеросклеротический кардиосклероз классифицируется как ишемическая кардиомиопатия, которая не сопровождается болью.
Что происходит с сердцем больного при развитии атеросклеротического кардиосклероза?
Сердце становится больше из-за дилатации (увеличения полости камер сердца) и гипертрофии (увеличения массы мышцы сердца). Подобные нарушения особенно часто касаются левого желудочка. Если же имеется сопутствующее заболевание по типу гипертонии, преобладает гипертрофия миокарда.
![]()
Есть две формы АК, определяемые при морфологическом анализе:
- Диффузная форма, возникающая вследствие медленного стеноза коронарных артерий (встречается реже).
- Очаговая форма, когда фиброзная ткань распределена неравномерно. В некоторых областях могут наблюдаться волокнистые нити, которые обычно развиваются из-за тромбоза или стеноза коронарных артерий. Поврежденные мышечные волокна замещаются соединительной тканью, тогда как другие волокна становятся гипертрофированными.
Механизмы развития атеросклеротического кардиосклероза
С возрастом стенки сосудов подвергаются биохимическим изменениям. В частности выделяют следующие процессы:
- Макромолекулы, такие как бета-липопротеины, расщепляются для высвобождения холестерина во время их прохождения через артериальную стенку.
- Холестерин нерастворим, поэтому он осаждается и образует атеросклеротические бляшки.
- С течением времени происходит мезенхимальная реакция, которая приводит к склерозу коронарных артерий. Как следствие склероза сосудов сердца возникает хроническая гипоксия миокарда.
- Мышечные волокна подвергаются дистрофии, дегенерации и, наконец, заменяются другой не сократительной соединительной тканью.
Когда атеросклеротический процесс затрагивает важные артерии, которые питают мышцу сердца, атеросклеротический кардиосклероз осложняется нарушением ритма или ишемией миокарда. Если атеросклеротические процессы воздействуют на папиллярные мышцы, они приводят к их сокращению и укорачиванию. В результате митральный клапан (или в редких случаях трикуспидальный клапан) не может надлежащим образом открываться и закрываться, что вызывает его недостаточность.
Механизм компенсации
Компенсация — это способность сердца восполнить любой вид недостаточности. При этом наблюдается либо перенапряжение определенной части сердца, либо возникают изменения на клеточном уровне, что частично компенсирует ущерб, который возник.
При неосложненном атеросклеротическом кардиосклерозе ранние признаки сердечной недостаточности могут отсутствовать в течение очень длительного времени. Подобное объясняется тем, что обычно АК возникает вследствие атеросклероза левой коронарной артерии (ЛКА). С ее участием происходит кровоснабжение миокарда левого желудочка — самой толстой, самой мощной сердечной мышцы. В результате при поражении ЛКА сердце компенсирует снижение работоспособности любой его части, для чего некоторые мышечные волокна гипертрофируются.
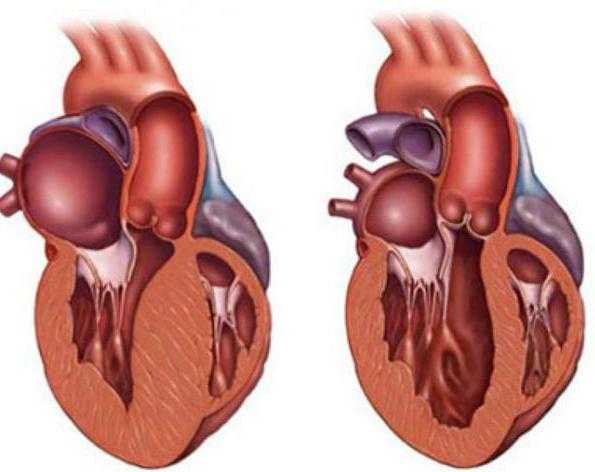
Компенсаторно-приспособительная реакция организма при АК в виде гипертрофии, которая заключается в увеличении размера ткани или всего органа из-за роста размеров клеток.
Диагностика патологии и медикаментозная терапия
Лечение диффузионного кардиосклероза не ограничивается одними фармацевтическими препаратами, необходимо назначение диеты, корректировка образа жизни, физической активности, отказ от курения и употребления спиртного. Более подробно стоит рассмотреть принципы правильного питания при появлении этой патологии:
- Необходимо отказаться от употребления поваренной соли.
- Потребуется строгий контроль объема выпиваемой за сутки жидкости.
- Придется отказаться от продуктов, возбуждающих нервные элементы сердечно-сосудистую системы – кофейные напитки, крепкого чая, крепкого алкоголя и даже какао.
- Необходимо отказаться от жареных блюд в пользу запеченных, отварных и тушенных продуктов.
- Из меню потребуется исключить продукты с высоким уровнем холестерина – субпродукты и яйца.
- Отказаться придется от блюд, которые могут включать острые овощи – лук и чеснок, перец, редька и прочие.
- Из рациона следует убрать продукты, тяжелые для желудка.
Дополнительным методом лечения является народная медицина. Однако, подбирая рецепты для лечения патологии, нельзя забывать основные правила – перед применением отваров и настоев необходима консультация лечащего врача.
Растительные компоненты могут иметь определенные противопоказания. Вот один из наиболее популярных рецептов:
- Необходимо очистить чесночную голову.
- Измельчить ее до консистенции кашицы.
- Залить ингредиент нерафинированным постным маслом.
- Настаивать средство следует 8 часов, после чего в него добавляется сок из одного лимона.
- Ингредиенты перемешиваются, и смесь настаивается на протяжении еще 7 суток.
- Принимают средство за 30 минут до приемов пищи, трижды за день. Разовая доза составляет меленькую ложку состава. Длительность терапии – три месяца, после чего делают месячный перерыв и повторяют лечение.
В случаях, когда медикаментозное лечение в совокупности с диетой и народными рецептами не принесли полного или частичного излечения, то может быть назначено хирургическое лечение – шунтирование, стентирование, при нарушении ритма — имплантация кардиостимулятора.
Разумеется, профилактика заболевания предпочтительней его развития. Основываясь на принципах лечения патологии, можно определить базовые способы профилактики:
- Необходим контроль над формированием основной патологии, если она уже имеет место, или мероприятиями, направленными на предупреждение его появления.
- Правильный образ жизни, включая режим дня и питание.
- Избавление от вредных привычек.
- Предупреждение стрессовых ситуаций.
- Регулярные нормированные физические нагрузки.
- Контроль массы тела.
Лечебные мероприятия, направленные на устранение диффузного кардиосклероза, должны включать комплекс методов и проводиться как можно раньше. Основные задачи, необходимые для выполнения:
- Устранить ишемию, которая вызвала поражение.
- Сохранить оставшиеся волокна сердечной мышцы и улучшить общее состояние пациента.
- Ликвидировать признаки, указывающие на сердечную недостаточность.
- Устранить аритмию.
Лечение может проводиться амбулаторно или в условиях стационара. Больному запрещены чрезмерная физическая активность, употребление алкоголя и курение.
Консервативное лечение
Чтобы нормализовать коронарное кровообращение, назначают препараты следующих групп:
- Антагонисты кальция. Например, Дилтиазем и Нифедипин. Снижают артериальное давление и нагрузку на миокард. Кроме этого, способствуют устранению спазмов сосудов.
- Нитраты, такие как Нитросорбид и Нитроглицерин. Снижают нагрузку на сердце, направлены на улучшение кровотока. Данные средства можно также использовать для профилактики появления приступов.
- Бета-андреноблокаторы, такие как Индерал, Анаприлин. Курс и дозировка препаратов назначают в каждом случае в индивидуальном порядке. Их действие направлено на снижение потребности в кислороде, а также нормализацию артериального давления.
- Если необходимо понизить уровень холестерина в крови, назначают статины – Аторвастатин, Розувастатин. Подобные средства принимаются строго по схеме, должен быть постоянный контроль показателей крови.
- В случае необходимости прописывают:
- ингибиторы АПФ;
- мочегонные лекарственные средства;
- антиагреганты.
Если медикаментозная терапия не оказывает положительного эффекта, то применяют методы оперативного вмешательства. Это может быть:
- стентирование;
- шунтирование;
- имплантация кардиостимулятора.
Методы лечения
Если образовались атеросклеротические бляшки, как бороться с ними и кардиосклерозом? Данное заболевание требует комплексного терапевтического подхода. Лечение атеросклеротических бляшек направлено на устранение ишемии, коррекцию нарушений ритма, восстановление кардиомиоцитов.
Общие правила
Важным этапом лечения является выработка здорового образа жизни. Пациентам рекомендуется отказаться от курения, злоупотребления алкоголем, исключить тяжелые физические нагрузки. Назначается лечебная диета, которая способствует снижению уровня холестерина в организме.
Таблица. Запрещенные и разрешенные продукты при кардиосклерозе.
| Что можно | Что нельзя |
|
|
Пищу рекомендуется варить, запекать, готовить на пару. Полезно дробное питание – 5-6 раз в день, маленькими порциями. Рекомендуется ограничить употребление поваренной соли. Подробнее о здоровом питании при болезнях сердца можно узнать из видео в этой статье.
Медикаментозная терапия
При атеросклерозе врач обязательно назначает лекарственные препараты, которые человеку придется принимать пожизненно. Они необходимы для снижения уровня холестерина и устранения симптоматики заболевания.
Используются лекарства из следующих групп.
- Статины и фибраты. Единственные препараты, способные нормализовать уровень холестерина – Розувастатин, Аторвастатин, Трайкор. Дозировка определяется индивидуально в зависимости от выраженности патологического процесса.
- Бета-блокаторы – эти средства нормализуют давление в сосудах, снижают потребность миокарда в кислороде, регулируют ритм. Применяют Анаприлин, Метопролол.
- Нитраты. Это средства экстренной помощи при возникновении сердечной гипоксии. Инструкция указывает, что при сердечном приступе необходимо положить под язык таблетку Нитроглицерина или принять дозу нитратов в виде спрея.
- Антиагреганты. Предотвращают склеивание тромбоцитов на холестериновых бляшках, образованию тромбов. Назначают Аспирин Кардио, Кардиомагнил.
- Диуретики. Фуросемид, Верошпирон назначаются при развитии сердечной недостаточности, появлении отеков.
Все препараты приобретаются в аптеках по рецепту, цена на них варьирует в зависимости от производителя.
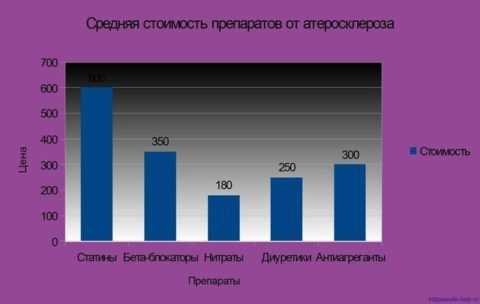 Стоимость лекарств для лечения атеросклероза
Стоимость лекарств для лечения атеросклероза
Оперативное вмешательство
Не всегда медикаментозное лечение оказывается достаточно эффективным. При выраженном атеросклерозе лекарства не могут обеспечить достаточное функционирование сердца. Такие ситуации являются показанием к проведению оперативного вмешательства.
Выделяют три типа операций:
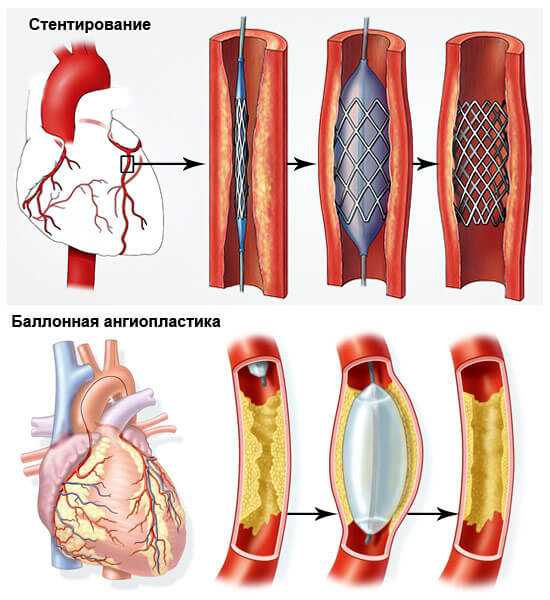
- стентирование – в просвет сосуда вводят металлический цилиндр, который обеспечивает полноценный кровоток;
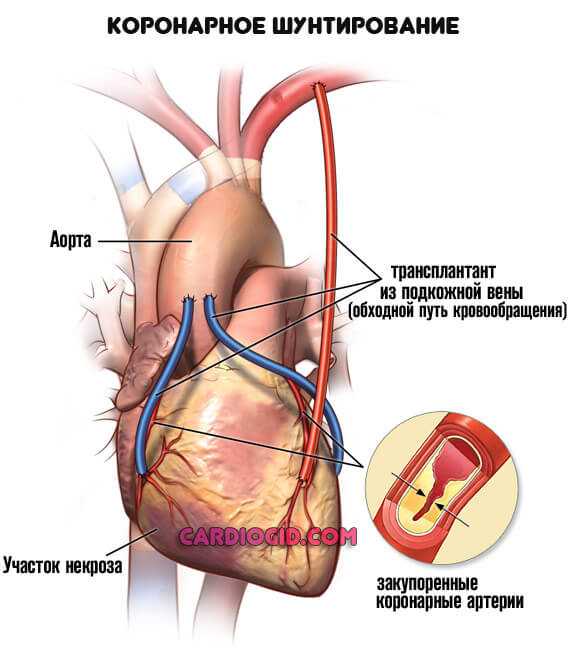
- шунтирование – при этой операции создается обходной путь кровотоку из собственных сосудов;
- баллонная ангиопластика – в просвет артерии вводят трубочку с небольшим расширением на конце, затем это расширение заполняют воздухом и просвет сосуда увеличивается.
После оперативного вмешательства продолжается прием лекарственных средств.
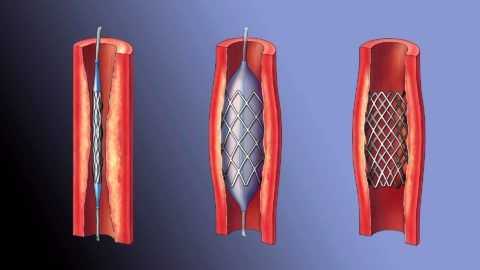 Восстановление просвета сосуда
Восстановление просвета сосуда
Типичные проявления
Атеросклеротические бляшки в сосудах увеличиваются медленно, поэтому заболевание довольно долго протекает бессимптомно. Человека беспокоят неопределенные боли за грудиной, повышенная утомляемость, одышка при физической нагрузке.
Постепенно симптомы прогрессируют и складываются в картину атеросклеротического кардиосклероза.
Их разделяют на три группы:
- Нарушение сократительной функции. Сюда относят быструю утомляемость, одышку при нагрузке, а затем в покое. Признаки застоя крови в печеночной вене – увеличение печени и селезенки, скопление жидкости в брюшной полости.
- Клиника коронарной недостаточности. Спазм коронарных сосудов приводит к появлению приступов стенокардии – острая загрудинная боль, одышка, головокружение.
- Нарушение ритма сердца. Развиваются постепенно – экстрасистолия, желудочковая и пароксизмальная тахикардия, блокада сердца.
Атеросклеротический коронарокардиосклероз характеризуется совокупностью всех указанных симптомов.
Образование атеросклеротической бляшки происходит не только в сосудах сердца, но и в головном мозге, в сосудах конечностей. Соответственно, нарушения кровообращения происходят и в этих органах. Поэтому кардиосклероз нередко сочетается с симптомами атеросклероза других локализаций.
- Дисциркуляторная атеросклеротическая энцефалопатия 2 степени развивается из-за поражения сосудов мозга. У человека изменяется характер, снижается интеллект, теряются бытовые и профессиональные навыки.
- Облитерирующий эндартериит – это поражение сосудов нижних конечностей. Из-за недостаточного кровоснабжения у человека постоянно возникают спазмы мышц ног. Это проявляется судорогами, слабостью в ногах, приступами хромоты.
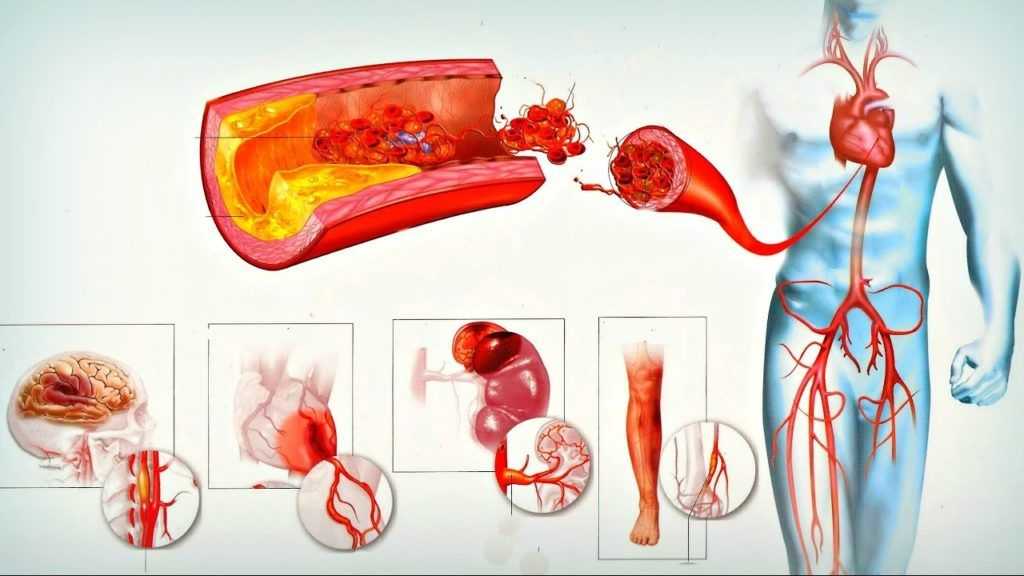 Атеросклеротические бляшки могут образоваться в любых сосудах
Атеросклеротические бляшки могут образоваться в любых сосудах
Пожилым людям нередко ставят такой диагноз, как атеросклеротический порок сердца. Это состояние вызвано сужением устья аорты из-за отложения холестериновых бляшек. Патология проявляется сжимающими болями в области сердца, приступами учащенного сердцебиения, чувством нехватки воздуха. Симптоматика усиливается после физической нагрузки, эмоционального волнения.
Все эти патологии имеют одну классификацию по МКБ 10 – ИБС.
Патологии, связанные с отложением холестериновых бляшек, достаточно опасны. Такая причина смерти – атеросклеротическая болезнь сердца – выявляется в 70% случаев всех летальных исходов от сердечных заболеваний.
Профилактика
Профилактика и лечение атеросклеротического кардиосклероза проводятся с помощью комплекса методов. Определить, стабильно ли состояние больного, практически невозможно, из-за чего требуется регулярное проведение диагностических обследований.
При первичной профилактике необходимо сбалансировать рацион питания. В ряде случаев человеку выписывается специализированная диета. Необходимо сократить количество жирной, копченой пищи, обязательно употреблять вареные яйца, овощи и фрукты в свежем виде. Также желательно употреблять свежевыжатый фруктовый сок. Полностью удалите из рациона кофе, сладкое, сократите количество ежедневно потребляемой соли.
При обнаружении ожирения следует выполнить комплекс мероприятий, необходимых для снижения веса, нормализации обменных процессов. Недопустимо употребления алкоголя в больших количествах, табакокурения. Если пациент отказывается бросить вредные привычки, они провоцируют повышенную ломкость сосудов, нарушения кровообращения, а также нарушают обменные процессы в организме.
Физическая активность, особенно занятия спортом на свежем воздухе помогают укрепить организм, снять хроническую усталость, восстановить организм после стрессов, нормализовать уровень артериального давления. Не пренебрегайте возможностью выехать на отдых на природу, не отказывайтесь от занятий, требующих двигательной активности. Также восстановить нормальное состояние организма помогают пешие прогулки. Исключите сидячий образ жизни. Подберите работу, которая требует умеренной двигательной активности.
Прогноз и профилактика
Прогноз этого заболевания удовлетворительный, так как склеротический процесс необратим. Прогноз более тяжелый у больных с симптомами острой коронарной недостаточности, серьезных нарушений ритма и гипертонии. Эти осложнения еще больше ускоряют прогрессирование сердечной недостаточности, диабета и т. д. Следует отметить, что многие больные могут находиться на стадии компенсации в течение многих лет и, таким образом, им удается сохранить свою работоспособность.
Профилактические мероприятия
Когда заболевание существенно прогрессировало, оно становится необратимым, поэтому врачи сосредотачиваются на том, чтобы поддерживать больного в более-менее работоспособном состоянии. Это позволяет им сохранять свою способность к повседневной деятельности так долго, как это возможно
При этом внимание уделяется регуляции условиям жизни и работы больного
Дополнительно больной или его родственники должны позаботиться о поддержании здорового режима сна, правильного питания, а также подумать о том, чтобы избежать любого нейропсихологического стресса, сильной физической усталости, сидячего образа жизни и т. д
При этом важно регулярно проходить обследование у кардиолога
Видео: Кардиосклероз сердца. Лечение кардиосклероза народными средствами
Из этой статьи вы узнаете: что такое атеросклеротический кардиосклероз, какие причины и факторы риска провоцируют его появление. Симптомы патологии, возможные осложнения. Методы лечения и прогноз на выздоровление.
Автор статьи: Стоянова Виктория , врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Атеросклеротическим кардиосклерозом называют замену здоровой ткани сердечной мышцы плотной соединительной тканью, которая не способна выполнять сократительные и проводящие функции миокарда. Такие изменения появляются в результате сужения просвета коронарных (питающих сердце) сосудов атеросклеротическими бляшками.
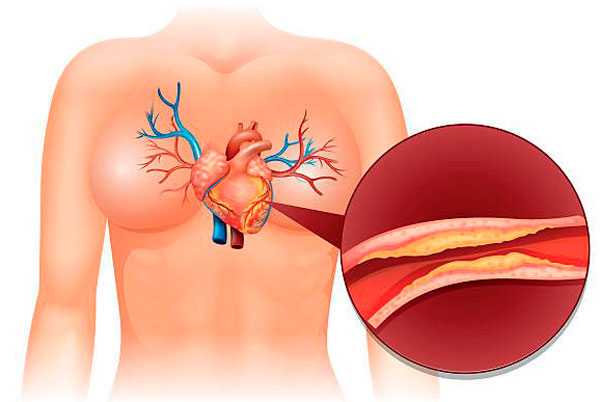
Что происходит при патологии? Из-за нарушений проницаемости сосудистой стенки (в результате травм, генетической предрасположенности, повышения уровня холестерина в крови) на внутренней поверхности сосуда формируется очаг или бляшка, которая состоит из специфических липидов и белков. Она частично перекрывает сосудистое русло, из-за чего постепенно уменьшается количество крови, снабжающей сердце кислородом.
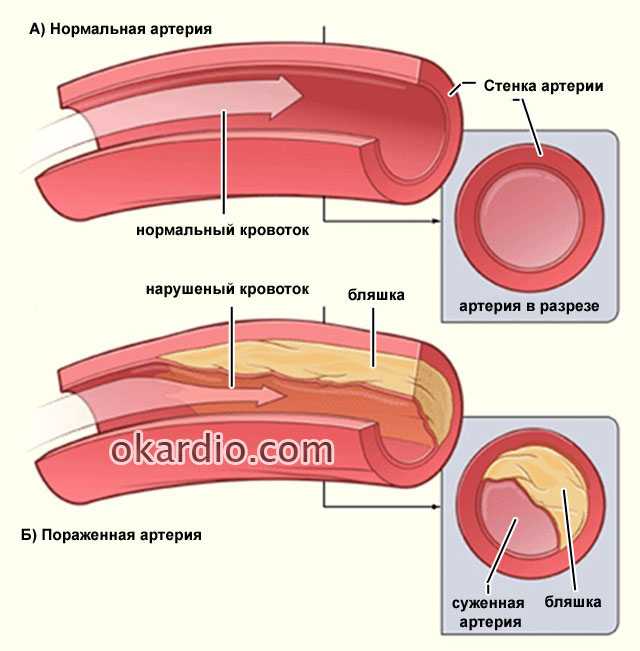
Когда просвет сосуда закрывается на 70% и больше, на фоне усиливающегося кислородного голодания кардиомиоциты (клетки миокарда) утрачивают способность сокращаться и проводить импульсы, перестраиваются и отмирают. На их месте появляется рубец.
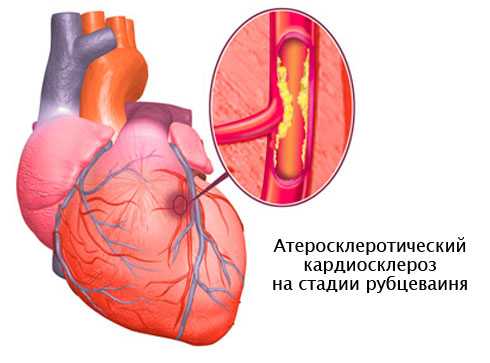
Чем патология отличается от атеросклеротической болезни сердца и кардиосклероза? Такая разновидность кардиосклероза – результат ишемической болезни сердца. Пусковой механизм ИБС в 95% случаев – атеросклеротическая болезнь сердца.
- Сначала появляется атеросклеротическая болезнь сердца (сужение коронарных сосудов из-за появления холестериновых бляшек).
- В результате стеноза (сужения) коронарных артерий развивается ишемическая болезнь сердца (кислородное голодание).
- В комплексе оба заболевания создают условия для необратимых изменений сердечной мышцы – атеросклеротического кардиосклероза.
Кардиосклероз – общее название процесса, в результате которого участки миокарда заменяются соединительной тканью, он может быть вызван различными патологиями (ревматизм, инфаркт, коллагеноз). Атеросклеротический появляется только из-за атеросклероза сосудов, питающих сердце.
Заболевание прогрессирует медленно и поначалу не доставляет человеку особых неудобств. Опасным становится сужение просвета сосудов больше чем на 70%. Оно приводит к обширным поражениям миокарда, развитию хронической и острой сердечной недостаточности, стенокардии, расширению полостей сердца, тромбозам, тромбоэмболии (в 40%), смертельному исходу (в 80%).
При любых, даже самых незначительных, изменениях атеросклеротический кардиосклероз невозможно вылечить полностью из-за появления рубцов, которые не имеют ничего общего с функциональной тканью миокарда и мешают нормальной работе сердца.
На любых стадиях атеросклеротического кардиосклероза пациенты должны постоянно наблюдаться и лечиться у кардиолога.
Диагностика
Поставить диагноз атеросклеротического кардиосклероза не так-то просто на начальных стадиях изменений в сердце. Причина тому — и практически отсутствующая симптоматика, и скудность объективных данных, которые можно получить при лабораторном и инструментальном обследовании, ведь большинство известных на сегодняшний день тестов оказываются малочувствительными к незначительным склеротическим изменениям.

Целенаправленный поиск склероза в миокарде (после инфаркта, к примеру) может дать ожидаемый результат, в то время как большая часть людей с начинающимися структурными изменениями долгое время остается без диагноза. На поздних стадиях дополнительное обследование лишь подтверждает догадки врача относительно патологии, проявляющейся в полной мере клинически.
Для постановки диагноза атеросклеротического кардиосклероза проводятся:
- Осмотр пациента;
- Электрокардио- и эхография сердца;
- Рентгенологическое исследование средостения;
- КТ, МРТ;
- Лабораторное исследование крови.
При осмотре кардиолог выясняет жалобы, информацию касательно образа жизни и перенесенных ранее заболеваний, в том числе — близкими кровными родственниками, а затем выслушивает сердце, пальпирует грудную клетку, измеряет пульс и давление
При внешнем осмотре обращается внимание на цвет кожи, наличие отеков, степень развития подкожного жира
Инструментальное обследование включает ЭКГ, УЗИ сердца. Эхо-КГ показывает степень сократимости миокарда, наличие малоподвижных участков соединительной ткани, толщину миокарда, особенности работы клапанов, размеры и форму органа.
Рентгенография не является обязательной, однако в случае тяжелых изменений миокарда, аневризмы может дать достаточный объем информации касательно размеров, расположения сердца в грудной клетке. Более точными считаются КТ и МРТ, но и их применение ограничено из-за постоянных сокращений органа, искажающих реальную морфологическую картину.
сцинтиграфии
Лабораторные анализы носят дополняющий характер, так как не позволяют с точностью судить о состоянии мышечной ткани сердца или проходимости сосудов, однако способны указать на склонность к атеросклеротическому процессу. Так, пациентам с подозрением на ИБС и кардиосклероз обязательно назначается исследование липидного спектра крови — уровень общего холестерина и липидных фракций.
Симптомы
Атеросклеротический кардиосклероз – это болезнь, которая может протекать на протяжении длительного времени. Если не проводить соответствующую терапию, то патологический процесс будет усугубляться.
 На начальных этапах развития у больного не наблюдается никаких проявлений. Диагноз обычно ставят случайно в ходе электрокардиографии.
На начальных этапах развития у больного не наблюдается никаких проявлений. Диагноз обычно ставят случайно в ходе электрокардиографии.
С годами вероятность атеросклеротических изменений в сосудах значительно возрастает. Поэтому даже если инфаркта не было ни разу, в сердце все равно появляются рубцы в связи с недостаточностью кислорода.
Патологические процессы с развитием дополняются новыми проявлениями:
- Вначале у больного часто наблюдается чувство нехватки воздуха в период физических нагрузок. Постепенно, человеку становится трудно дышать, даже, если он медленно ходит. Больной начинает быстро уставать, страдает от слабости и не может в полной мере выполнять привычную работу.
- В грудной клетке слева появляются болезненные ощущения. В ночное время суток они начинают усиливаться. Могут наблюдаться проявления, сходные с приступами стенокардии. Неприятные ощущения распространяются на лопатку, всю руку и в другие части тела.
- Часто болит голова, закладывает уши и слышится шум. Это свидетельствует о недостаточном поступлении кислорода в головной мозг.
- Нарушается ритм сокращений сердца. Частота ударов увеличивается, появляются признаки мерцательной аритмии.
Все эти симптомы появляются уже при наличии серьезных сбоев в работе сердца
Поэтому важно регулярно обследоваться, чтобы определить нарушения в начале развития
Методы лечения
Терапия проводится консервативными и оперативными способами. На раннем этапе доктора применяют медикаменты нескольких групп:
Кардиопротекторы. Защищают сердце структуры от разрушения, снижают потребность тканей в кислороде и параллельно восстанавливают газообмен. Используется Милдронет, Рибоксин.
Антиагреганты. Нормализуют реологические свойства крови, текучесть таковой. В основном Аспирин в современных модификациях, для длительного приема.
Статины. Растворяют холестериновые бляшки, выводят жирные вещества их организма. Аторис и аналоги.
Сердечные гликозиды
С осторожностью. Нормализуют сократительную способность миокарда.
Обладают рядом дополнительных полезных эффектов, но для продолжительного приема назначаются редко ввиду опасностей. Дигоксин, настойка ландыша. Самостоятельно не используются никогда, это крайне рискованно.
Бета-блокаторы. Применяются для коррекции уровня артериального давления, частичного восстановления питания тканей. Метопролол для срочной помощи, Биспролол в рамках длительного применения.
Антагонисты кальция. В основном используется Амлодипин как самый подходящий медикамент.
Органические нитраты. Купируют болевой синдром, расширяют сосуды, нормализуют трофику тканей
Применяют их с осторожностью, потому как присутствует масса побочных явлений. Классическим медикаментом считается Нитроглицерин.
Этого мало. Дополнительно проводится лечение причины ишемической болезни. Может быть сахарный диабет, гипертония. Необходимо устранять и их.
В сложных случаях требуется хирургическая терапия. Какие способы практикуют доктора?
- Ангиопластика или баллонирование. Механическое расширение коронарной артерии.
- Стентирование. Суть в том же. Только в качестве основного инструмента выступает особый каркас, который не позволяет сосуду вернуться в исходное, спазмированное положение.
Шунтирование. Создание искусственного дополнительного пути для обеспечения миокарда кровью. Представляет определенные сложности, но дает качественный эффект почти в 75% случаев даже на выраженных стадиях патологии.
Это основные методики. Чуть реже практикуется прямое протезирование вовлеченного в нарушение участка.
Большую роль в деле терапии играет изменение образа жизни:
- В обязательном порядке отказываются от курения, спиртного даже в минимальных объемах, ограничивают потребление поваренной соли до 4 граммов в день, количество животных жиров, упор делают на растительные продукты.
- Гиподинамия исключается, но и перетруждаться нельзя. Предпочтение отдается легким пешим и велопрогулкам на свежем воздухе. Разрешено плавание.
- Стоит избегать стрессов, нервных перегрузок, освоить техники релаксации (расслабления).
Причины
Факторы развития всегда кардиальные, болезнетворные. Все пациенты с диагностированным изменением анатомии мышечных структур миокарда ранее переносили воспалительные или ишемические болезни.
Гипертоническая болезнь
Постоянное или регулярное увеличение артериального давления. Рост показателя хотя бы на 10 мм ртутного столба ассоциирован с риском развития кардиосклероза в 30%.
Особенно страдают пациенты с постоянно измененным АД. Подобное наблюдается на 2-3 стадиях патологического процесса.
Кардиальные ткани испытывают постоянные перегрузки, возникает дистрофия. Здоровые структуры отмирают, но постепенно, не в один момент как при инфаркте. Они замещаются соединительными клетками. По длительности явление варьируется от нескольких месяцев до 3-5 лет и свыше.
Восстановление проводится под контролем кардиолога, при этом лечению подлежит основное состояние — гипертоническая болезнь. Остальные методы имеют поддерживающую суть, мероприятия пожизненные, постоянно проводится контроль эффективности.
Нарушение питания миокарда
В результате образования холестериновых бляшек в коронарных сосудах или же их стеноза. Формируется так называемый кардиосклероз атеросклеротический. Название указывает на этиологию процесса.
Возникают анатомические дефекты также не в один момент. По мере складывания нарушений в единую картину, формируется коронарная недостаточность. Она существует в двух клинических вариантах, наиболее опасный — инфаркт. острые приступы также вероятны.
Каждый такой эпизод приводит к отмиранию части активных тканей. Остановка процесса возможна при восстановлении нормального кровообращения.
Атеросклеротический кардиосклероз — это постепенный некроз мышечных волокон и замещение их соединительной тканью на фоне коронарной недостаточности. Распространенный вариант среди пациентов старшего возраста (после 50 лет).
Сахарный диабет
Системное эндокринное заболевание. Характеризуется снижением выработки инсулина или же невосприимчивостью тканей к нему.
Определяется генерализованными нарушениями в организме, в том числе страдает кровообращение, питание сердца.
Полное излечение невозможно, воздействие поддерживающее. Кардиосклероз возникает как итог атеросклероза, причем гормональная патология усугубляет течение основной сердечной болезни.
ИБС (ишемическая болезнь сердца)
По своей сути похожа на инфаркт, но протекает менее агрессивно. Нарушение гемодинамики нарастает постепенно, массивное отмирание миоцитов — последний этап прогрессирования патологического процесса.
Считается разновидностью коронарной недостаточности, но в отличие от атеросклероза поражает сразу несколько сосудов. Страдает вся кровоснабжающая система.
Восстановление проводится в профильном стационаре. Прогноз относительно благоприятный при ранней диагностике.
Кардиомиопатия
Также дистрофические процессы. Суть явления в нарушении анатомии мышечных волокон.
Это результат длительной гипертонической болезни, воспалений. Классический вариант — гипертрофия левого желудочка.
По мере прогрессирования компенсаторные механизмы не справляются. Возникает ишемия тканей с последующим отмиранием и образованием рубцов, собственно кардиосклероз.
Как быстро появляется подобное осложнение сказать невозможно. Зависит от возраста больного, характера основной патологии, качества лечения и его наличия.
Инфаркт
Острый некроз мышечных структур. Отмирание приводит к замещению соединительными тканями — постинфарктный кардиосклероз. Площадь зависит от объемов поражения.
Воспалительные процессы
Миокардит и прочие. Имеют инфекционное происхождение, реже аутоиммунное.
Лечение проводится в условиях стационара, до стабилизации состояния. Используются антибиотики, протекторы, витаминно-минеральные комплексы. Прогнозы благоприятные при своевременной помощи.
Ревматизм
Хроническое аутоиммунное заболевание. Имеет спорную этиологию. Лечение поддерживающее, на протяжении всей жизни. Эффективность и перспективы зависят от частоты рецидивов.
Врожденные и приобретенные пороки сердца
Выявляются объективными методами. До последнего момента не проявляются симптомами, осложняя прогноз.
Причины развития кардиосклероза всегда сердечные. Состояние может быть многофакторным. В отсутствии выявленного фактор происхождения говорят об идиопатической форме.
В такой ситуации терапия направлена только на устранение последствий рубцевания и замедление дальнейшего прогрессирования.
Сужение или заращение просвета артерий, питающих сердце (коронаросклероз), считается одной из основных причин рассматриваемого состояния.





























