Причины появления золотухи за ушами у детей
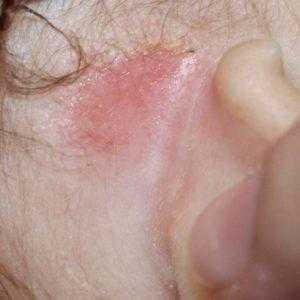
При появлении корок за ухом, как сухих, так и мокнущих, необходимо обратиться к врачу. Одинаковая симптоматика возникает при заболеваниях, вызываемых разными причинами. Это может быть экссудативный диатез, по мнению врачей являющийся пищевой аллергией или псевдоаллергической реакцией. У младенцев развитие процесса обусловлено их анатомией и физиологией. Неразвитость ферментативных систем, сниженная барьерная функция кишечника могут провоцировать возникновение аллергических или аллергоподобных реакций.
ЧИТАЕМ ТАКЖЕ: у ребёнка за ухом шишка: что это, почему появилась и как можно от неё избавиться?
Фактором развития патологического процесса может стать искусственное вскармливание или слишком ранний отказ от грудного молока, перинатальная гипоксия, нарушения микрофлоры кишечника. Неправильное несбалансированное питание также приводит к появлению образований на кожных покровах. Развитию заболевания способствуют и экологические факторы: плохая вода, загрязненный воздух.
Корочки за ушами у ребенка могут сигнализировать и о скрофулезе – кожном туберкулезе. Заболевание вызывается палочкой бугорчатки – микробактерией туберкулеза.
ЧИТАЕМ ТАКЖЕ: почему появляются корочки за ушами у ребенка и как от них избавиться?
Ребенок, у которого появляются болячки, изначально склонен к экссудативному диатезу, но в этом случае реакция возникает не на пищу, а на проникающую из других органов бактерию.
Развитие заболевания чаще всего бывает следствием:
- нарушения обмена веществ;
- антисанитарных условий, в которых живет малыш;
- зачатия в состоянии алкогольного или наркотического опьянения;
- плохой наследственности, при которой заболевание встречалось у предыдущих поколений;
- зачатия и рождения ребенка немолодой матерью;
- наличия в роду онкологических заболеваний, туберкулеза, венерических болезней;
- преждевременных родов.
При заболеваниях и повреждениях
В нормальном состоянии покраснение ушей не сопровождается капризностью, раздражительностью, вялостью ребёнка и прочими симптомами. Наличие таких признаков свидетельствует о болезни или повреждении:
- кожи (экзема)
. Кожные заболевания проявляются красными высыпаниями преимущественно на лице, конечностях и животе. Кожа шелушится и зудит; - аллергии
. При попадании аллергена в организм появляются в том числе отёк и покраснение кожи за ушами, которые распространяются на верхнее веко. Необходимо выявить вещество, которое вызывает аллергию, и исключить контакт ребёнка с ним. В тяжёлых случаях дают антигистаминные препараты. При диатезе краснеют и шелушатся щёки, наблюдаются красные пятна за ушами; - грибке
. При грибке кожа в области уха краснеет, шелушится, зудит, появляются волдыри и выделения из слухового прохода. В некоторых случаях снижается слух; -
инфекции (паротит)
. Если малыш заболел свинкой, появляются покраснение и припухлости сзади ушей. Заболевание затрагивает одну сторону, через 2 — 3 дня поражается и вторая. Ребёнок становится вялым, жалуется на боль возле уха, в горле, которая обостряется при жевании. Температура тела повышается. Со временем отёк опускается в область шеи; -
кисте или липоме
. При появлении кист или липом ухо краснеет и отекает. Нащупывается твёрдое образование, которое смещается при надавливании; -
травме или инородном теле
. Маленькие дети нередко травмируют ухо — падают или засовывают туда разные предметы. Возьмите фонарик или лампу и внимательно осмотрите наружное ухо и слуховой проход. Если есть рана, обработайте её антисептиком. Вытащите предмет, который застрял в ухе. Однако подобные манипуляции лучше доверить врачу; - отите
. Воспаление может затрагивать наружное, среднее и внутреннее ухо. Чаще всего наблюдается покраснение снаружи и внутри слухового органа, малыш жалуется на боли в ухе и голове. Появляются выделения из слухового прохода. Повышается температура тела. В некоторых случаях развиваются тошнота, рвота, понос. Ребёнок становится вялым, раздражительным (читайте — причины и симптомы отита у детей).
Если подозреваете, что ухо у ребёнка покраснело и опухло из-за болезни, обратитесь к врачу! Промедление может стоить малышу слуха.
Основные принципы ухода за кожей у ребенка с мокрым зудом за ушами
Мокрый зуд за ушами у ребенка может быть вызван различными причинами, такими как аллергическая реакция, экзема или инфекции
Важно обратиться к врачу для установления точного диагноза и назначения лечения. Однако, помимо медицинского вмешательства, также важно правильно ухаживать за кожей ребенка, чтобы ускорить процесс выздоровления и предотвратить появление осложнений
Вот несколько основных принципов ухода за кожей у ребенка с мокрым зудом за ушами:
Постоянная гигиена: Регулярно мойте руки перед тем, как касаться кожи ребенка. Это поможет предотвратить распространение инфекции и защитит ребенка от дополнительного раздражения. Используйте мягкое детское мыло или очищающий гель, рекомендованные врачом.
Нежное очищение: Очищайте кожу ребенка с мокрым зудом за ушами мягкими движениями. Избегайте сильного трения или использования грубых салфеток, так как это может усилить раздражение и вызвать дискомфорт.
Сухость: После очищения, аккуратно высушите кожу ребенка с мокрым зудом за ушами мягким полотенцем. Избегайте сушки феном или использования грубых материалов, чтобы не повредить кожу.
Влажность: Для уменьшения зуда и смягчения кожи, используйте увлажняющие кремы или масла, рекомендованные врачом. Наносите их на чистую и сухую кожу ребенка, массируя до полного впитывания.
Избегайте раздражающих веществ: Избегайте использования агрессивных химических продуктов, таких как мыло сильной концентрации или парфюмерные средства. Они могут вызывать дополнительное раздражение и ухудшить состояние кожи.
Следуйте рекомендациям врача: Врач может назначить специальные кремы, мази или лекарства для лечения мокрого зуда за ушами
Важно следовать его рекомендациям и регулярно применять назначенные препараты
В случае, если состояние кожи ребенка ухудшается или не проходит в течение длительного времени, необходимо обратиться к врачу для дальнейшей консультации. Он сможет предложить дополнительное лечение или рекомендации, чтобы помочь вашему ребенку быстрее избавиться от мокрого зуда за ушами.
Почему у ребенка краснеют и опухают уши
Покрасневшее и опухшее ухо ребенка
— симптом, который всегда настораживает внимательных родителей. Обычно это требует немедленного обращения к специалисту
, но каждая мама и самостоятельно может проанализировать состояние здоровья своего ребенка и предпринять необходимые срочные меры, если будет знать, чем вызвано подобное состояние.
Покраснение может быть результатом трения
, когда малыш постоянно трогает свои ушки руками. Если при этом ребенок чувствует себя хорошо, то беспокоиться не стоит. В случае, когда при прикосновении к уху он выражает отрицательные эмоции, стоит показать его врачу.
Иногда покрасневшее и опухшее ухо может появиться из-за аллергии
на еду или внешний аллерген. В этом случае организм реагирует выработкой гистамина, что выражается в появлении отечности. С трехмесячного возраста может появиться диатез, покраснение и шелушение щек, красные образования за ушами.
У малышей бывает инсектная аллергия, когда припухлость мягких тканей появляется после укуса насекомого.
Подобный симптом также может появляться в период, когда у малыша режутся зубы
.
Online-консультации врачей
| Консультация доктора-УЗИ |
| Консультация сурдолога (аудиолога) |
| Консультация оториноларинголога |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация диетолога-нутрициониста |
| Консультация проктолога |
| Консультация пластического хирурга |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация андролога-уролога |
| Консультация маммолога |
| Консультация эндокринолога |
| Консультация нефролога |
| Консультация иммунолога |
| Консультация гомеопата |
| Консультация дерматолога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Возможные осложнения и последствия мокрого зуда у ребенка
Мокрый зуд у ребенка может иметь ряд осложнений и последствий, которые важно учитывать при его лечении:
- Инфекции кожи. Постоянное чесание и царапание зудящих участков кожи может привести к повреждениям и нарушению ее целостности, что открывает путь для бактериальной или грибковой инфекции. В результате могут возникнуть покраснение, опухание и болезненность кожи, а также пузырьки с жидкостью или язвы.
- Секондарное заражение. Пострадавшие участки кожи, если они не подвергнуты адекватному уходу и лечению, могут быть поражены патогенными микроорганизмами, что приведет к развитию инфекции. Это может быть особенно опасно при нарушенной функции иммунной системы ребенка.
- Постоянное дискомфорт. Мокрый зуд может вызывать постоянное чесание и раздражение, что приводит к дискомфорту и беспокойству у ребенка. Это может затруднять его сон, пищеварение и поведение в целом.
- Социальные проблемы. Постоянное чесание мокрых зудящих участков кожи может стать причиной неприятного запаха, появления шелушения и видимых изменений на коже. Это может привести к социальным проблемам, стыду и отчуждению со стороны сверстников.
- Повышенный риск развития аллергических реакций. Мокрый зуд может быть связан с аллергической реакцией на различные вещества, такие как пыль, пищевые продукты или лекарства. Постоянная раздраженность кожи может увеличить риск развития аллергической реакции в будущем.
Поэтому важно обратиться к врачу при появлении мокрого зуда у ребенка и следовать его рекомендациям по лечению и уходу за кожей. Принимаете ли вы витамины и БАДы?
Да 0%
Нет 0%
Принимаете ли вы витамины и БАДы?
Да 0%
Нет 0%
Профилактические мероприятия
Несмотря на возможную наследственную предрасположенность, заболевания можно избежать, соблюдая простые правила. Известный педиатр доктор Комаровский считает, что золотуха поражает в первую очередь детей с неустойчивой нервной системой, живущих в плохих условиях. Он рекомендует прежде всего выявить и устранить аллерген, ставший непосредственным виновником кожной реакции. Им могут быть не только пища или бытовая химия, но и пыль, шерсть домашних животных.
Чтобы предупредить заболевание, следует обеспечить ребенку нормальные бытовые условия. Он должен жить в чистом помещении, иметь возможность бывать на свежем воздухе, рационально питаться. Пища должна быть натуральной, без красителей и консервантов.
Лечение Наружного отита у детей:
Лечение наружного отита проводится только под наблюдением врача. Лечение начинается со своевременного обращения и диагностирования заболевания. Определив причину, вызвавшую наружный отит, доктор может подобрать качественное лечение. Первые шаги терапии направлены на удаление болевого синдрома при помощи анальгетических средств и согревающих компрессов.
В лечении важную роль играет не только лечебные свойства препарата, но и его форма выпуска. Чаще всего в лечении используются капли (неомицин, офлоксацин и другие). Это связано с их удобным применением, но их частое и бесконтрольное использование может привести к развитию наружного отита. Поэтому капли часто заменяют мазями и кремами, которые дольше сохраняются в зоне очагового воспаления, они успокаивают раздраженную форму.
При лечении наружного отита назначаются медикаментозные средства (антибиотикотерапия при множественных фурункулах, для этого применяются антибиотики широкого спектра действия), промывание слухового прохода антисептическими препаратами, закладание турунд с лекарственными средствами (целестодермом, тридермом, флуцинаром или 3% спиртовым раствором борной кислоты, 1% левомицетиновой эмульсии), а также противовоспалительное и иммуностимулирующее лечение.
На стадии инфильтрации (просачивания гнойных материалов наружу) проводится очищение наружного уха от выделений и обработка пораженной зоны нитратом серебра, промывание теплым раствором борной кислоты или фурацилина, при зуде уха – закапывание 1% раствора ментола в персиковом масле, введение 2% сульфатиазоловой мази.
Возможно применение УВЧ-терапии.
Вскрытие фурункула производится посредством разреза. После проведения данной процедуры ухо промывают растворами антибиотиков и антисептиков.
Чтобы повысить иммунитет назначается витаминотерапия, иммунокоррегирующее лечение, процедуры УФОК или ВЛОК, аутогемотерапия.
Часто в лечении наружного отита применяют средства, действие которых направлено на снятие воспаления и болевого синдрома, а также снижение отечности. При выраженном болевом синдроме назначается ибупрофен или парцетамол.
Больному назначается группа препаратов, которая создает кислую среду в наружном ухе, которая не позволяет развиваться патогенной микрофлоре. Данная группа применяется, когда возбудителем является грибковая инфекция.
При ограниченном отите в тяжелых случаях может применяться хирургический метод лечения – разрез и дренирование абсцесса.
Во время лечения при проведении водных процедур уши необходимо защищать от попадания воды. Для этого больному в ухо вводиться тампон, пропитанный вазелином.
Как правило, наружный отит редко имеет неблагоприятные осложнения, и хорошо поддается терапии. Уже на 2-й день больной чувствует себя лучше, а болевые ощущения становятся редкими. Уже к 10 дню возможно полное выздоровление. Отметим, что при неправильно подобранной терапии, у больного может развиться осложнение в виде лимфаденита, который лечится с помощью антибиотикотерапии, данное заболевание часто развивается у подростков, сделавших себе пирсинг. Также при острой форме наружного отита возможно распространение заболевания на ушную раковину, что может перейти в хондрит.
При бактериальных отитах в терапии применяют антибиотики, которые воздействуют на виды возбудителя. Если болезнь вызвана плесневыми грибами назначают амфотерицин В, микогептин, амфоглюкамин. Если отит развивается на фоне грибов рода Candida, больным назначается нистатин, леворин.
При злокачественном наружном отите больному проводят коррекцию углеводного обмена.
Профилактика Наружного отита у детей:
Чтобы предупредить инфицирование слухового прохода и развитие наружного отита необходимо следовать несложным правилам:
- Запрещайте маленьким детям царапать или очищать уши самостоятельно. Следите за детьми, чтобы они не расчесывали ушную раковину.
- Необходимо избегать травмирования уха и попадания инородных тел.
- Во время купания следует беречь уши от попадания воды. В летний сезон купаться нужно только в местах, разрешенных санэпидстанцией.
- При купании необходимо следить за тем, чтобы у детей в уши не попадали мыло, шампунь, пена, моющие средства могут спровоцировать появление зуда, а соответственно повреждение кожных покровов. Не позволяйте ребенку погружаться в ванной под воду, чтобы вода не затекала в уши.
- После купания стоит поддерживать сухость внутри ушных каналов. Для этого аккуратно и легко протрите ушную раковину краем полотенца.
- Не следует проводить частую гигиену уха, туалет должен проводиться ушной палочкой и неглубоко. Доктора рекомендуют удалять только ту серу, которая видна и находится не глубже 1 см от наружного прохода.
- Не использовать для чистки ушей острые предметы, так как они могут повредить кожу и создать благоприятную флору для инфицирования.
- Больным детям, склонным к рецидивам наружного отита, во время купания следует использовать специальные беруши во время плавания, чтобы защитить слуховой проход от попадания воды. Отметим, что длительное ношение беруш может привести к усилению зуда и плотному скоплению и проталкиванию ушной серы к барабанной перепонке, поэтому стоит делать перерывы при ношении данных приспособлений.
- После каждой водной процедуры необходимо в целях профилактики применять подкисляющие средства.
- Своевременное проведение диагностики и лечения сопутствующих заболеваний.
Воспаление надхрящницы уха
В ушах имеется хрящевая ткань и надхрящница. Они образуют раковину. Заболевание, при котором воспаляется надхрящница, называется перихондритом. Встречается оно редко. Чаще всего перихондрит имеет инфекционную природу. Причиной воспаления могут быть травма (падение на ухо, ушиб), укус насекомых, ожог, грипп, средний отит, обморожение.
Наиболее частыми возбудителями являются стафилококки, стрептококки, синегнойные палочки. Различают 2 формы перихондрита: серозную и гнойную. В первом случае ушная раковина становится красной и блестящей. На ухе формируется уплотнение и наблюдается отек. Повышается местная температура.
При серозной форме признаки воспаления и боль выражены несильно. Тяжело протекает гнойный перихондрит. Он проявляется лихорадкой, неравномерной отечностью, покраснением с синюшным оттенком, сильной болью и болезненностью. Мочка никогда не вовлекается в процесс, так как в ней нет хрящевой ткани.
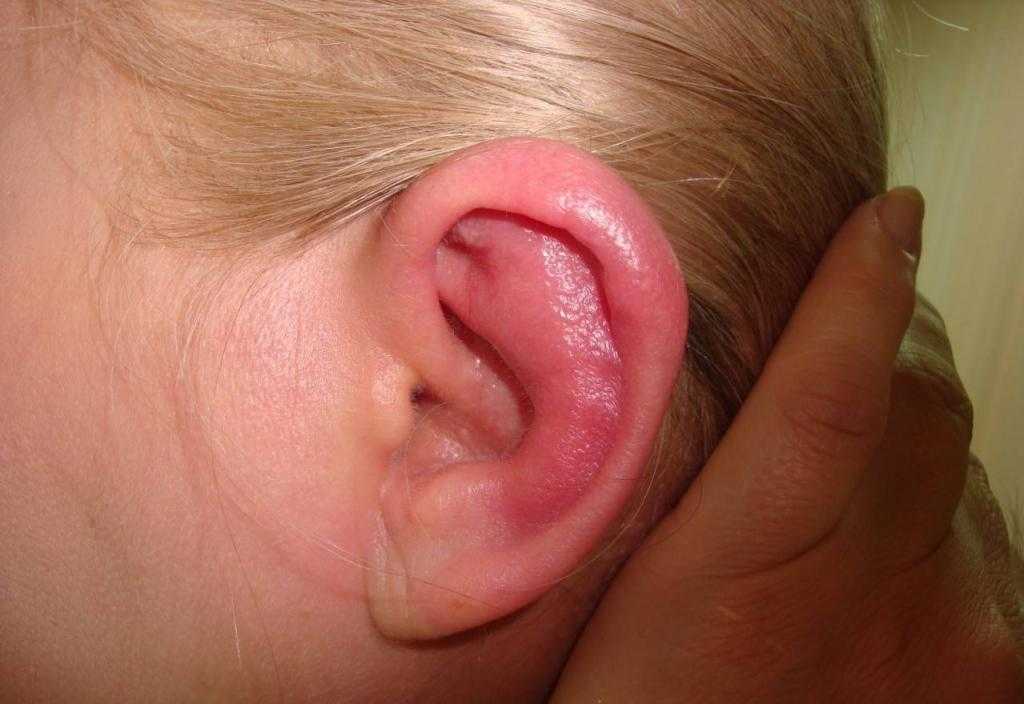
Что такое золотуха, чем она опасна?
У многих новорожденных на головке встречаются желтые корочки, которые быстро проходят. Это себорейный дерматит. От него легко избавиться, просто сняв корочки. Их смазывают вазелиновым маслом, а при мытье они отваливаются. Без медикаментозного лечения налет проходит через несколько недель.
Схожие корочки могут появиться и за ухом, кожа трескается. Обычно такое случается позднее, с детьми от 2 до 10 лет. Природа таких признаков иная. Это явление получило название «золотуха». Сама по себе она лечится довольно легко, но если не обращать на нее внимания, она может стать причиной других заболеваний. Трещины и раны открывают путь для проникновения инфекциям, которые приводят к бронхиту, бронхиальной астме, пневмонии и ряду других болезней. Также золотуха является симптомом некоторых заболеваний.
В норме
В норме уши краснеют при:
-
изучении малышом собственного тела
. Тело для маленьких детей — нечто новое и непознанное. Поэтому младенцы изучают все его части, прикасаются к ним, тянут, тащат в рот. Предметом исследований рано или поздно станут уши, которые краснеют от долгого воздействия; - перегреве
. Организм расширяет сосуды, чтобы быстрее отдать тепло в окружающую среду. Если у вас ребёнок младенческого возраста, то красные уши — один из первых признаков перегрева. Обеспечьте охлаждение: выйдите из тёплого помещения, снимите верхнюю одежду, протрите открытые участки тела прохладной водой; - переживаниях
. У детей, испытывающих страх или стыд, краснеют уши. Это связано с выработкой гормона стресса — адреналина. Стимулируется работа в том числе мозга. Кровь приливает к голове, сосуды расширяются, и мы видим красные уши; - охлаждении
. Организм защищает от холода части тела, которые остались без одежды (лицо, уши, руки), увеличивая приток крови в те области; -
долгом ношении шапки или плотно прилегающих наушников
. Сосуды сдавливаются, и кровь поступает в меньших объёмах, чем обычно. При снятии тугой шапки или наушников организм стремится компенсировать недостаток кровообращения. Поступает большое количество крови, и уши приобретают ярко-красный цвет; -
прорезывании зубов
. В данном случае боль распространяется на щёки и уши, отчего малыш их постоянно теребит. Дайте младенцу специальное резиновое кольцо, чтобы облегчить процесс (когда режутся зубки у ребенка?).

Вопрос-ответ:
Почему мокнет за ушами у ребенка?
Мокнет за ушами у ребенка может быть вызвано несколькими причинами. Одна из них — это аллергическая реакция на пыль, животных, пищевые продукты или химические вещества. Другая причина — это грибковая инфекция, которая может вызвать зуд, покраснение и влажность за ушами. Также, мокрота за ушами может быть результатом себорейного дерматита, который характеризуется повышенной жирностью кожи и образованием желтых чешуй. В некоторых случаях, мокнет за ушами у ребенка может быть связано с экземой или псориазом
Важно обратиться к врачу, чтобы он определил точную причину и назначил соответствующее лечение
Как лечить мокроту за ушами у ребенка?
Лечение мокроты за ушами у ребенка зависит от причины. Если причина — аллергическая реакция, то необходимо исключить контакт с аллергеном и принимать антигистаминные препараты. В случае грибковой инфекции, врач может назначить противогрибковые мази или кремы. При себорейном дерматите, помогают специальные шампуни и кремы, которые уменьшают жирность кожи и улучшают состояние. В случае экземы или псориаза, могут быть назначены кремы или мази с кортикостероидами
В любом случае, важно получить консультацию врача и следовать его рекомендациям
Как узнать, что мокрота за ушами у ребенка — это аллергическая реакция?
Для определения аллергической реакции, врач может назначить аллергические тесты, которые помогут определить, на что именно ребенок аллергичен
Также, важно вести дневник питания и записывать продукты, с которыми ребенок контактирует перед появлением мокроты за ушами. Если после употребления определенного продукта или контакта с аллергеном, у ребенка появляется мокрота за ушами, то это может свидетельствовать об аллергической реакции
Лечение в зависимости от причины возникновения
Медикаментозная терапия при покраснении ушей зависит от причины возникновения симптоматики. Самостоятельные действия крайне не рекомендуются без обследования врача, поскольку красное ухо может свидетельствовать о различных патологиях или об их комбинированном течении.
Лечение при аллергии
Первое, что необходимо сделать, исключить контакт ребенка с аллергеном. Если причина реакции неизвестна, то показаны анализы крови и мочи для выявления источника аллергии. В качестве медикаментозной терапии назначаются препараты антигистаминной группы:
- Фенистил.
- Супрастин.
- Зиртек.
- Зодак.
При сохраняющихся внешних проявлениях (краснота ушной раковины) используются средства местного действия (мази, кремы, гели), обладающие противоаллергическим и противовоспалительным эффектом.
Дозировка и комбинация медикаментов назначается исключительно врачом, поскольку имеются противопоказания.
При наличии температуры и подозрении на воспалительный процесс врач назначает антибактериальную терапию.
Лечение при наружном отите
Медикаментозная терапия при наружном воспалении уха:
- антибиотики – Оксациллин, Цефазолин, Цефалексин;
- смесь борного спирта с глицерином – оказывает эффективное противовоспалительное действие;
- жаропонижающие препараты (при наличии высокой температуры) — Парацетамол, Ибупрофен;
- противоаллергические средства – Тавегил, Пипольфен;
- капли в уши – , .
Комбинация препаратов и дозировка зависит от многих причин – течение заболевания, причины воспаления, вид возбудителя, возраст и т.д. Допускается использование местного лечения красноты уха при наружном отите – применение компрессов, но только при 100% отсутствии гнойного течения. В противном случае метод является противопоказанием.
Лечение при травмах
Терапия при травматизме уха зависит от вида и тяжести травмы:
- ожоги требуют местного нанесения мазей и повязок;
- химические травмы нуждаются в скорейшей обработке и последующей местной терапии;
- механические травмы требуют симптоматической терапии в зависимости от тяжести состояния пациента.
В большинстве случаев на фоне травм развивается отит наружного или среднего уха. При серьезных повреждениях – страдает внутреннее ухо. Основным видом терапии считаются антибиотики. Дальнейшее лечение зависит от имеющихся повреждений и состояния пациента.
Если вы заметили, что у ребенка снаружи красное ухо, не лишним будет проконсультироваться у педиатра или детского оториноларинголога, так как покраснение может указывать на различные заболевания: наружный отит, паротит, аллергию или травму.
Возможные причины
Почему чешется за ушами у человека? Причины этого явления весьма разнообразны. Так, зуд околоушной области кожи возникает при следующих состояниях:
- себорейный дерматит — воспаление кожи, связанное с гиперактивностью условно-патогенной грибковой микрофлоры кожи; сопровождается шелушением, зудом, появлением перхоти;
- аллергическая реакция на пылевых клещей, бижутерию, косметические средства(например, если у женщины чешется за ушами после окрашивания волос, следует рассмотреть возможность аллергии на окрашивающее средство);
- псориаз — многофакториальное заболевание; его основной симптом — сыпь, покрытая плотными ороговевшими чешуйками кожи; во многих случаях псориаз в первую очередь поражает именно область за ушами и волосистую часть кожи головы;
- при отомикозе — грибковом поражении наружного уха — беспокоит зуд за ушами, в ушных раковинах и слуховом проходе;
- при атопическом дерматите кожа за ушами чешется, мокнет, краснеет; при этом обычно поражены и другие участки тела, где кожа тонкая и сухая.
Самостоятельно определить, почему чешется за ушами именно у вас, не всегда просто — все зависит от выраженности сопутствующих симптомов. Для выявления истинной причины болезни потребуется осмотр и консультация врача-дерматолога. В некоторых случаях необходимы анализы, уточняющие диагноз.
Диагностика
Диагностика покраснения за ухом требует комплексного подхода и может включать в себя различные методы для выявления основной причины симптома. Врач начнет с тщательного анамнеза, включая вопросы о времени начала симптомов, возможных воздействиях на кожу, аллергиях и предшествующих заболеваниях. Это поможет сузить круг возможных причин и направить дальнейшие исследования.
Осмотр кожи за ухом и в области уха может предоставить важную информацию о характере изменений, их распространении и наличии других симптомов, таких как шелушение или высыпания. При необходимости врач может провести дополнительные инструментальные исследования, такие как дерматоскопия для более детального изучения кожных изменений.
Лабораторные анализы могут включать в себя анализ крови для выявления признаков инфекции или воспаления. Если подозревается инфекционный процесс, врач может решить провести культуру мазка или другие тесты для выделения возбудителя.
В случае подозрения на аллергическую реакцию могут быть проведены аллерготесты для выявления аллергенов, вызывающих негативные реакции.
Причина в наружном отите
Если у грудничка покраснела ушная раковина, то это может указывать на развитие наружного отита.
Это воспалительное заболевание, при котором в процесс вовлекаются наружная слуховая труба, ушная раковина и барабанная перепонка. Наиболее часто от этого недуга страдают дети, у которых сужен наружный проход. Наиболее высокий показатель заболеваемости отмечается в возрасте 7-12 лет.
Ушко у ребенка воспаляется по разным причинам. Выделяются следующие этиологические факторы:
- несоблюдение правил личной гигиены;
- неправильно организованная чистка ушей;
- нарушение процесса образования серы;
- проникновение в слуховой проход инородных предметов;
- инфекционная патология (карбункулы, фурункулы);
- простудные заболевания;
- паротит;
- прием медикаментов;
- травмы;
- экзема;
- грибковые заболевания (микозы).
Воспаление наружного уха у ребенка бывает очаговым (ограниченным) и распространенным. Очаговое воспаление чаще всего обусловлено фурункулом. В зависимости от течения отит бывает острым и хроническим. При фурункуле в процесс вовлекаются сальные железы. Данное состояние проявляется припухлостью, покраснением ушной раковины или слухового прохода, болью, повышением температуры тела.

При вскрытии фурункула вытекает гной. Распространенный наружный отит у грудничка или малыша более старшего возраста проявляется гиперемией кожи, болезненностью при прикосновении, зудом, гнойными выделениями, припухлостью, симптомами интоксикации.
Диагностические методы
Лабораторная диагностика направлена на выявление возбудителя заболевания для того, чтобы правильно его лечить. Назначаются:
- общий анализ крови, который помогает выявить воспалительный процесс;
- бакпосев ушных выделений, позволяющий выявить возбудителя, если есть подозрение на отит;
- пробы на аллергены — дают возможность определить возбудителя аллергической реакции у ребенка;
- мазок с кожи за ушами — для выявления грибкового заражения;
- иммунологическое исследование — чтобы оценить состояние иммунитета;
- пробу на туберкулез – помогает исключить скрофулез;
- УЗИ внутренних органов – при подозрении на их поражение;
- при подозрении на скрофулез — анализ гнойного содержимого язвочек, лимфоузлов.
Причины симптома «Покраснение за ухом»
Покраснение за ухом может быть вызвано различными причинами, охватывающими широкий спектр медицинских состояний. Одной из распространенных причин является кожное заболевание, такое как атопический дерматит. Этот вид дерматита характеризуется воспалением кожи, часто сопровождающимся покраснением, зудом и шелушением.
Инфекционные причины также могут вызвать покраснение за ухом. Например, острый или хронический наружный отит, вызванный бактериальной или вирусной инфекцией уха, может проявляться краснением в области уха. Грибковые инфекции кожи также могут быть ответственными за подобные симптомы, включая область за ухом.
Аллергические реакции могут стать причиной покраснения, особенно если кожа в этой области подвергается воздействию аллергенов, таких как металлы в украшениях или компоненты косметических средств.
Наконец, системные заболевания, такие как сахарный диабет или автоиммунные нарушения, могут проявляться симптомами в виде изменений в состоянии кожи, включая покраснение за ухом.
Как отличить золотуху от аллергии и мокнущего диатеза?
Симптомы золотухи, мокнутие за ушами легко спутать с другими заболеваниями, симптомы которых выглядят точно так же. Виды внешних поражений кожных покровов при разных болезнях представлены на фото. Для постановки диагноза необходимо обратиться к врачу. Он назначит пробы на аллергены и другие анализы. По результатам обследований врач определит природу заболевания.
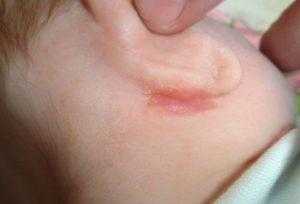
Самостоятельно установить источник дискомфорта у ребенка затруднительно. Золотуха развивается следующим образом:
- сначала возникают сильный зуд и шелушение за ушами, затем образуются трещинки;
- часто раздражение и корочки начинают распространяться по всей голове;
- лимфатические узлы на шее, прощупать которые у здорового ребенка невозможно, набухают и перекатываются под пальцами;
- раздувается живот;
- нарушается стул.
При мокнущем диатезе также возникает покраснение за ушами, появляются высыпания и чешуйчатые корочки серо-желтого цвета. Кажется, что за ушами гниет. Все эти явления сопровождаются зудом и жжением. Появляющиеся на месте покраснения пузырьки лопаются, место их расположения болезненно.
Сухость, зуд и жжение характерны и для аллергии, так же краснеет и шелушится область за ушами, мочка уха. Пятна могут мокнуть, отекать. Появляются трещины, постепенно превращающиеся в ранки.
Определить разницу по этим признакам не представляется возможным. Отказ от лабораторной диагностики может привести к тому, что время для лечения серьезного заболевания будет упущено.
Несоблюдение гигиены малыша и последствия этого
Самая распространенная причина неприятного состояния. За ушками ребенка может скапливаться не только грязь или пот, но и остатки грудного молока, попавшие на кожу в процессе кормления, следы отрыжки. Они накапливаются на коже и начинают загнивать. Именно такие последствия становятся причиной неприятного запаха и раздражения тканей за ушами.

Для «лечения» состояния необходимо регулярно проводить следующие процедуры:
В процессе осуществления гигиенических манипуляций необходимо уделять внимание не только ушным раковинам, но и пространству за ними. Принимая ванну, нужно опускать голову грудничка в воду так, чтобы на поверхности оставалось только лицо, это позволит размягчить корочки и без проблем их удалить.
Сразу после водных процедур нужно взять кусок бинта, намотать его на палец, смочить материал в растительном или лечебном аптечном масле (например, облепиховом) и обработать чистую и подсушенную кожу за ушами малыша.
- Через несколько минут аккуратно протираем обработанные участки, удаляя остатки налета и лекарственного средства.
Подобные манипуляции хороши и в качестве профилактики состояния. В крайнем случае, каждый день проблемную зону рекомендуется протирать ватным тампоном, смоченным в теплой воде. Дважды в неделю на кожу наносим увлажняющий крем или немного растительного масла для смягчения тканей.
Появление корочек в результате действия стафилококка
Если проводимые мероприятия не сопровождаются признаками улучшения состояния ребенка, необходимо обратиться к педиатру. В некоторых случаях характерные корочки могут оказаться последствием действия патогенных микроорганизмов. Установить это только по симптомам невозможно, придется делать посев на микрофлору, который и покажет присутствие вредных возбудителей. Присоединение к процессу повышенной температуры является очень нехорошим признаком, в этом случае действовать нужно очень быстро.
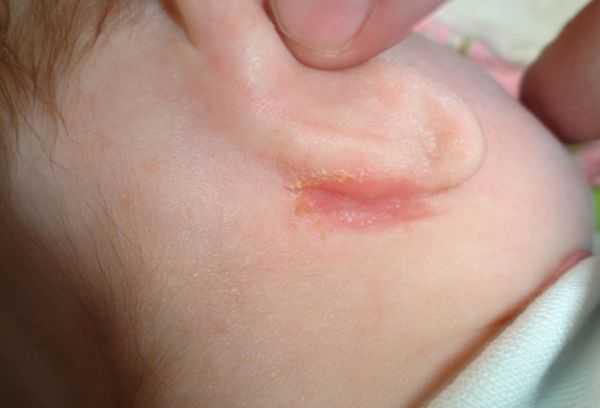
После постановки диагноза врач назначает соответствующее лечение. Народными способами здесь не помочь, придется использовать специальные мази, примочки, проводить обработку зоны за ушами и прилегающих к ней участков дезинфицирующими препаратами. Все манипуляции проводятся только с разрешения врача, любые эксперименты способны усилить проявление негативных признаков и ухудшить состояния грудничка.




























