Симптоматика
Врачи утверждают о нарушениях биоэлектрической общемозговой активности, когда у пациента:
- кружится, болит голова;
- регулярная утомляемость;
- слабые скачки давления;
- грубые гормональные сбои;
- повышенная астеничность, страхи, фобии;
- плохое состояние кожи, ногтей;
- ухудшения умственных навыков;
- психические расстройства, неврозы, депрессии, дизритмия;
- появляются лишние килограммы;
- половая дисфункция и снижение либидо;
- плохой стул.
В результате указанных факторов личность деградирует, меняется стиль ее жизни, при этом сохраняется нормальное состояние в начале недуга. Болезненность может означать постоянную усталость, это является ошибочным методом.
Кому проводят ЭЭГ?
Электроэнцефалограмма наиболее часто используется врачами невропатологами.
С его помощью успешно диагностируются такие заболевания как истерические расстройства, эпилепсия и д.р. А так же данные, которые показывает расшифровка, позволяют выявлять людей, пытающихся по каким-то причинам симулировать заболевания.
Как правило, электроэнцефалография проводится:
- При эндокринологических заболеваниях (заболевания щитовидной железы, тиреотоксикоз, аутоиммунный тиреоидит);
- При судорогах;
- При бессоннице или расстройствах сна;
- При травмах головы или сосудистой системы в области шеи и головы;
- После всех видов инсульта;
- При мигренях и других головных болях, головокружениях или при постоянном чувстве усталости;
- При менингите и энцефалите;
- При заикании;
- При выявленной задержки в развитии;
- При нарушении развития мозга по каким-то причинам (например, при аутизме у детей);
- При различных нетипичных случаях (частые обмороки, пробуждения во сне, панические атаки, диэнцефальные кризы и т.д.);
Противопоказаний и ограничений к проведению процедуры ЭЭГ не существует. Но, если у пациента есть заболевания сердца или расстройства психики, то на электроэнцефалограмму дополнительно приглашается анестезиолог. А при беременности или при проведении исследования детям не проводятся функциональные пробы.
Новые правила
В 2016 году произошло очередное изменение правил ПДД, помимо изменения порядка сдачи экзамена в ГИБДД были внесены изменения в порядок получения медицинской справки.
По новым правилам обязательному проведению электроэнцефалографии подлежат кандидаты в водители (или те, кто уже за рулем), проходящие медицинскую комиссию на права категорий:
- С. Дает право на управление автомобилями массой более 3,5 т . К этому пункту относятся категория CE (грузовой автомобиль с прицепом), а так же подкатегория C1 (автомобили с весом до 7,5т) и C1E (автомобили с весом до 7,5т с прицепом);
- D – Автобусы, к этому пункту относятся категории: DE (автобус с прицепом), D1 (автобус, вмещающий до 16 человек) и подкатегория D1E (автобус вмещающий до 16 человек с прицепом);
- Tm. Дает право на управление трамваем. Открыть категорию возможно только после специального обучения и не ранее 21 года ;
- Tb. Право на управление троллейбусами. Порядок получения схож с категорией Tm;
На остальных кандидатов или водителей, проходящих медицинскую комиссию, данные нововведения так же распространяются, но, проведение электроэнцефалограммы для них не обязательно и играет роль дополнительного обследования, на которое они могут быть направлены.
Сделать это могут, как психиатр, так и невролог. Направление выдается только в случае, если есть клинические симптомы или различного рода синдромов заболеваний, при которых запрещено садиться за руль.
К таким заболеваниям, согласно правилам относятся хронические психические расстройства, эпилепсия, заболевания нервной системы или травмы головы.
Влияние течения беременности и родов на развитие болезни
Патология беременности и родов влияет на то, что у ребенка формируется врожденная предрасположенность к эпилепсии. Развитие заболевания в результате врожденной предрасположенности не всегда приходится на первый год жизни. Бывает, что пренатальная и перинатальная патология проявляется в виде эпилепсии и спустя много лет, вплоть до подросткового возраста. Это связано с незавершенностью процессов формирования мозга в этот период. Наиболее часто на развитие эпилепсии влияют различные родовые травмы, вызывающие гипоксию плода, например, обвитие пуповиной, маловодие и т.д. Появление врожденной предрасположенности часто связано с перенесенными внутриутробными инфекциями (менингитами, энцефалитами), которые провоцируют локальное повреждение головного мозга. С врожденными факторами ассоциируют большинство детских эпилептических энцефалопатий, а также многие формы симптоматической височной эпилепсии.
Нарушение дифференциации и движения нейронов мозга ребенка в период вынашивания также формирует врожденную предрасположенность к эпилепсии. Часто именно патология беременности или родов играет роль провоцирующего фактора на фоне генетически обусловленной предрасположенности.
Разные способы записи
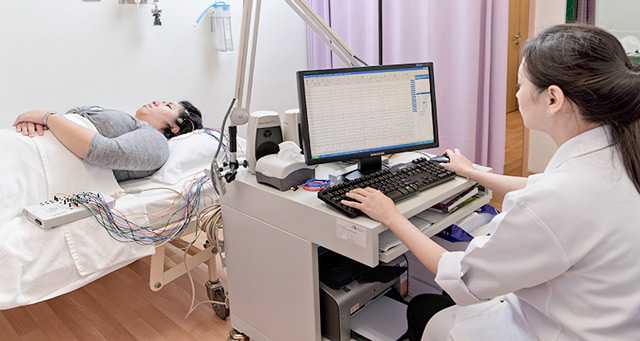
Регистрацию биоэлектрических потенциалов головного мозга осуществляют разными способами, например:
- В начале диагностического поиска, выявляющего причины пароксизмальных состояний, используют непродолжительный по времени (≈ 15 мин) рутинный метод записи энцефалограммы, который для выявления скрытых нарушений предусматривает применение провокационных проб – пациента просят глубоко дышать (гипервентиляция), открывать и закрывать глаза или дают световое раздражение (фотостимуляция);
- Если рутинная ЭЭГ не обеспечила необходимой информацией, то врач назначает энцефалографию с депривацией (лишение сна в ночное время полностью или частично). Чтобы провести подобное исследование и получить достоверные результаты, человеку или вовсе спать не дают, или будят его за 2-3 часа до того, как «прозвенит биологический будильник» испытуемого;
- Длительная запись ЭЭГ с регистрацией биоэлектрической активности коры ГМ во время «тихого часа» (ЭЭГ сна) имеет место, если врач подозревает, что изменения в головном мозге происходят именно при пребывании в «спящем режиме»;
- Самой информативной специалисты считают ночную ЭЭГ, запись которой осуществляют в условиях стационара. Начинают исследование еще во время бодрствования (перед отхождением ко сну), продолжают при погружении в дрему, захватывают весь период ночного сна и заканчивают после естественного пробуждения. При необходимости регистрацию биоэлектрической активности ГМ дополняют наложением сверхштатных электродов и использованием видеофиксирующей аппаратуры.
Длительную регистрацию электрической активности в течение нескольких часов во время сна и запись ночной ЭЭГ называют ЭЭГ мониторингом. Естественно, подобные методы требуют привлечения дополнительного оборудования и материальных средств, а также пребывания пациента в стационарных условиях.
Зачем проводят ЭЭГ во сне и с депривацией сна?
Запись ЭЭГ во время сна позволяет определить эпилептическую активность головного мозга в ночное время — много форм детской эпилепсии проявляются только во сне, а выявить повышенную активность нейронов в дневное время у пациента невозможно, даже под влиянием функциональных проб и стимулов.
Лишение сна (депривация) является выраженным провоцирующим фактором, поэтому эту методику применяют для выявления скрытых и сложных форм эпилепсии. Это обследование должно проводиться только по назначению и под наблюдением опытного специалиста.
Результаты ЭЭГ на 100% могут подтвердить или опровергнуть наличие эпилепсии?
На первое место при диагностике эпилепсии даже в настоящее время специалист должен ставить работу с пациентом или родителями (при эпилепсии у детей), определяя жалобы и анамнез развития и течения заболевания, а ЭЭГ помогает установить:
- характер приступов (генерализованные, фокальные, симптоматические или идиопатические);
- локализацию эпилептиформного очага;
- наличие признаков фотосенситивности при идиопатической генерализованной эпилепсии;
- присутствие ЭЭГ признаков, определяющих определенный эпилептический синдром;
- контроль эффективности назначенного лечения и/или возможность его прекращения;
- прогнозирование риска возобновления приступов при длительной ремиссии на фоне приема препаратов и их отмены.
Но на 100% подтвердить или опровергнуть диагноз эпилепсия ЭЭГ не может.
Зачем проводят ЭЭГ с фотостимуляцией?
Фотостимуляция или светодиодные мелькания при некоторых формах эпилепсии является фактором, провоцирующим развитие приступа, а определение наличия у пациента фотосенситивной эпилептической активности позволяет специалисту определиться с тактикой лечения, прогнозом и течением заболевания.
ЭЭГ и эпилептический статус
Этот метод исследования биоэлектрической активности нейронов играет основную роль при определении тактики терапии при развитии различных форм эпилептического статуса (судорожного и бессудорожного приступа) по динамике изменения общих характеристик ЭЭГ:
- по изменению ритма повышенной активности нейронов (нарастание – убывание);
- по оценке интенсивности эпилептиформных разрядов.
При генерализованном судорожном статусе ЭЭГ чаще всего проводится в условиях общей анестезии и определяет:
- подтверждение диагноза судорожного статуса или исключения псевдостатуса;
- причины нарушенного психического состояния у пациента (судорожный приступ на фоне эпилепсии, лекарственная кома, другие формы энцефалопатии);
- мониторинг контроля лечения и эффективности терапии;
- дает прогностическую информацию по течению заболевания.
Электрографическая диагностика при развитии бессудорожного эпилептического статуса (при статусе простых парциальных приступов, статусе генерализованных абсансов или комплексных парциальных приступов) определяют локализацию очага, характер статуса, тактику лечения и прогноз заболевания.
врач-педиатр Сазонова Ольга Ивановна
Сохранить
Прочинано статью: 1 445
Прогноз бывает разный
Прогноз зависит от природы болезни. Есть прогрессирующие заболевания, сочетающиеся с эпилепсией, когда что бы врачи ни делали, будет абсолютно плохой прогноз. А есть формы, которые вообще лечить не надо, несмотря на то, что выглядят они иногда драматично.
Но даже в раннем возрасте бывают такие ситуации, когда у любого доктора рука тянется к агрессивному лечению, потому что нужно лечить во что бы то ни стало, чтобы дать ребенку шанс на развитие. При некоторых агрессивных формах иногда приходится вводить гормоны.
Бывают доброкачественные синдромы, которые очень похожи на эпилептические приступы, но ими не являются. При этом между ними ребенок нормально развивается и никак от этих «приступов» не страдает.
Бывают структурные формы, которые вызваны повреждением участка мозга опухолью, инсультом, инфекцией или травмой. В таком случае надо удалить структурную аномалию, дающую приступы, чтобы убрать причину приступа. И тогда человек на всю жизнь освобождается от эпилепсии.
Но при этом во многих случаях надо сориентироваться, ценой каких последствий можно вылечить человека – не останется ли он калекой после лечения. Это серьезный момент, потому что, несмотря на то, что в мозге есть структурные проблемы, эпилепсия может хорошо поддаться лечению.
Но у детей эта структурная форма может быть с раннего возраста и может давать торможение в дальнейшем – ребенок может отставать в умственном развитии. И если у него есть эпилептическая энцефалопатия, то лучше избавиться от нее как можно быстрее и по максимуму – хирургией, гормонами, кетогенной диетой, тогда прогноз будет более или менее хороший.
Что такое аура и какие бывают приступы
Эпилепсия – это клинические проявления избыточных электрических разрядов в мозге. Эти разряды могут вовлекать разные отделы мозга. Иногда приступу предшествует аура – это не какое-то сверхъестественное предчувствие, а сенсорный (то есть, чувствительный) приступ. Если у человека в глазах появились какие-то цветные фигуры, то это, скорее всего, приступ, исходящий из затылочной коры. Иногда, если очаг находится глубоко в височной доле, это восходящее эпилептическое ощущение или эпигастральная аура – в животе появляется какой-то дискомфорт и постепенно поднимается снизу вверх к горлу.
Некоторые больные после приступа испытывают удовольствие. Обычно Достоевского приводят в пример, хотя неизвестно, чем точно болел Достоевский. В классических эпилептологических руководствах приводятся примеры, когда люди сами вызывают у себя приступы. Это бывает при генетических заболеваниях, когда человек действительно может вызвать у себя приступ, глядя на солнце и размахивая рукой перед глазами.
При повреждении теменных и височных долей бывают приступы с ощущением оргазма, и некоторые пациенты отказываются лечиться. А если у пациента есть несколько типов приступов, иногда врачи сталкиваются с таким вопросом: как бы мне убрать большие судорожные приступы, а эти, если можно, не трогать? Возникает техническая и этическая проблема.
Бывают рефлекторные фотосенситивные приступы, когда приступ возникает в ответ на световые мелькания. Это бывает не всегда, из-за этого не нужно всем пациентам с эпилепсией запрещать смотреть кино, телевизоры и компьютеры.
Абсансы – это замирания, которые сопровождаются кратковременным отключением сознания без видимых судорог. Абсансы не характерны для младшего возраста, они бывают у детей примерно с 4-5 лет, но бывает раннее начало при генетических заболеваниях, и определить их природу можно с помощью генетических тестов или люмбальной пункции. Тогда можно выбрать метод лечения, например, не медикаментозный – кетогенную диету, при которой приступы будут подавляться за счет того, что обменные процессы в организме будут полностью перестроены на переработку жиров.

Фото: dayswoman.ru
Как побороть эпилепсию?
Если у ребенка обнаружена эпилептиформная активность на ЭЭГ, необходимо немедленно принять меры. Лечение эпилепсии является длительным и сложным процессом, и чем раньше оно начнется, тем больше шансов у ребенка на долгую и счастливую жизнь. При этом каждое лечение является индивидуальным и не существует общих стандартов. Важными факторами являются возраст пациента, характер заболевания, общее состояние ребенка и данные ЭЭГ.
При правильно подобранной терапии приступы могут быть предотвращены.
Лечение редко занимает менее 3-5 лет и в некоторых случаях продолжается на протяжении всей жизни. Основой лечения являются лекарственные препараты, а в некоторых случаях могут быть проведены нейрохирургические операции. Заключение ЭЭГ при эпилепсии играет важную роль в выборе терапии, подборе конкретных препаратов и их дозировке.
Важно не менять режим приема препаратов и их дозировку самостоятельно. Решение о продолжении терапии должно быть принято только врачом на основе результатов лабораторных и аппаратных исследований
Существует множество препаратов, которые могут быть назначены врачом, и основные группы включают:
- Специальные противоэпилептические средства;
- Нейролептики;
- Противовоспалительные средства;
- Кортикостероидные средства;
- Антибиотики;
- Дегидратирующие препараты;
- Противосудорожные средства.
Лечение позволяет полностью контролировать припадки.
Конкретную комбинацию препаратов может подобрать только врач. Терапевтическая схема строится на основе характера заболевания и включает три этапа:
- Подбор наиболее эффективного препарата и его дозировки. Начало лечения всегда осуществляется одним препаратом с минимальной дозировкой. Затем специалист оценивает эффективность лечения, наличие симптомов прогрессирования заболевания и постепенно добавляет препараты из разных групп.
- При достижении ремиссии, препараты, выбранные на первом этапе, принимаются систематически. Этот этап может продолжаться до 5 лет с проведением ЭЭГ.
- При хороших показателях пациента и отсутствии ухудшения состояния начинается постепенное снижение дозы всех основных препаратов. Этот процесс может продолжаться до 2 лет, при этом периодически проводится ЭЭГ. Если на ЭЭГ наблюдается отрицательная динамика, снижение дозы прекращается. В некоторых случаях может быть назначен контроль содержания препаратов в плазме для предотвращения лекарственной интоксикации.
К эпилепсии не относятся
Снохождение (лунатизм) – это не эпилептическое расстройство. Если есть что-то еще в дополнение к этому, то да, надо задуматься.
Головная боль сама по себе – это тоже не эпилептическое расстройство, если она не возникла после эпизода с утратой сознания. То есть, если человека нашли без сознания, и после этого у него болит голова, то это похоже на эпилептический приступ.
Тики обычно внешне отличаются от эпилептических приступов, и они к ним вообще никак не относятся. Если они выглядят стандартно, типично, то есть международная рекомендация не делать таким детям ЭЭГ, потому что есть риски найти то, чего не ожидаем, и тем испортить родителям жизнь. То есть если что-то выглядит не как приступ, то лучше не углубляться. Существует огромная проблема гипердиагностики изменений на энцефалограмме.
Ночной энурез тоже обычно не показатель для того, чтобы искать эпилепсию.
Эпилептиформная активность на ЭЭГ: изменения, характерные для эпилепсии
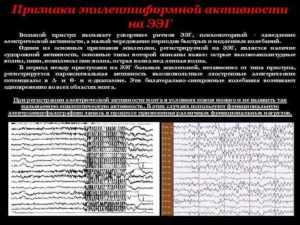
Электроэнцефалография позволяет изменять биоэлектрическую активность нервных клеток головного мозга и фиксировать болезненные преобразования, обусловленных появлением в голове очагов эпилептической активности. Сегодня ЭЭГ – единственный результативный способ точного определения состояния нейронов. Ниже приводится информация о том, что показывает ЭЭГ при эпилепсии.
Точными признаками заболевания считаются разряды и паттерны приступа. Для расстройства свойственны высокоамплитудные вспышки с различной активностью. Сами по себе они не являются доказательством развития эпилепсии и определяются в контексте клинической картины.
Кроме диагностирования эпилепсии, ЭЭГ отображает значимую роль в выявлении формы болезни. Это обуславливает прогноз развития расстройства и выбор подходящих лекарств. ЭЭГ дает возможность определить нужное количество препаратов по оценке снижения эпилептической активности и предусмотреть побочные действия по возникновению дополнительной патологической активности.
Для определения эпилептоформной активности на ЭЭГ применяют световую ритмическую стимуляцию, гипервентиляцию и другие способы воздействия, с учетом информации о факторах, провоцирующих припадки. Продолжительная регистрация во время сна позволяет определить эпилептоформные импульсы и паттерны, относящиеся к приступам. Диагноз определяется по характерной биоэлектрической активности нейронов.
Понятие «эпилептическая активность»
Данный термин применяется в двух случаях:
- Регистрация эпилептиформных феноменов на ЭЭГ во время приступа (паттерн психомоторного припадка или продолжающийся полиспайк). Активность может и не содержать паттернов припадка эпилепсии.
- В случае четкого графика активности. Может быть записан вне приступа.
Связь с эпилептическими припадками могут иметь наследственные ЭЭГ-паттерны. Некоторые специфические комбинации имеют разные эпилептические синдромы.
Наличие на ЭЭГ эпилептиформной активности и паттернов эпилептического припадка, высокоамплитудные вспышки активности (более 150 мкВ) – важные признаки наличия эпилепсии.
ЭЭГ-паттерны
Причины возникновения болезни
Спровоцировать неврологическое расстройство могут множество факторов. Основными причинами, которые могут привести к эпилептическим припадкам, являются:
- генетическая предрасположенность, обусловленная наследственной патологией;
- вирусные и нейроинфекции, поражающие мозг (менингиты, миелит, энцефалит, арахноидит и пр.);
- поражение мозга вследствие токсического отравления;
- нарушение кровообращения, внутреннее кровоизлияние (инсульт);
- черепно-мозговая травма, сотрясение, механическое повреждение;
- родовая травма, сложные роды;
- метаболические нарушения ярко выраженного характера;
- опухолевые образования, онкология;
- состояние лихорадки.
С помощью МРТ и ЭЭГ можно поставить диагноз эпилепсия, выявив множественные признаки болезни. Однако, нужно учитывать, что эти же проявления могут свидетельствовать о наличие других патологических процессов.
Ээг паттерны в клинической эпилептологии
Наиболее изученные паттерны:
- фокальные доброкачественные острые волны (ФОВ);
- фотопароксизмальная реакция (ФПР);
- генерализованные спайк-волны (во время гипервентиляции и в покое).
ФОВ чаще регистрируется в детском возрасте, в периоде между 4 и 10 годами, а ФПР у детей до 15-16 лет.
При ФОВ наблюдаются следующие негативные отклонения:
- отставание в умственном развитии;
- фебрильные судороги;
- развитие роландической эпилепсии;
- парциальная эпилепсия;
- расстройства психики;
- нарушения речи;
- различные функциональные расстройства.
Развивается примерно у 9%.
При наличии ФПР выявляются:
- фотогенная эпилепсия;
- симптоматическая парциальная эпилепсия;
- идиопатическая парциальная эпилепсия;
- фебрильные судороги.
ФПР наблюдается также при мигренях, головокружениях, синкопе, анорексии.
Генерализованные спайк-волны
Частота ГСВ наблюдается у детей до 16 лет. У здоровых детей встречаются тоже очень часто, примерно в 3% случаев в возрасте до 8 лет.
https://youtube.com/watch?v=YsWvUdSneF4
Ассоциируются с первично генерализованными идиопатическими эпилептическими состояниями, например: синдром Говерса-Гопкинса или Герпина-Янца, пикнолепсия Кальпа.
Online-консультации врачей
| Консультация проктолога |
| Консультация сосудистого хирурга |
| Консультация сексолога |
| Консультация уролога |
| Консультация иммунолога |
| Консультация массажиста |
| Консультация неонатолога |
| Консультация оториноларинголога |
| Консультация пластического хирурга |
| Консультация гастроэнтеролога детского |
| Консультация кардиолога |
| Консультация нарколога |
| Консультация эндокринолога |
| Консультация гомеопата |
| Консультация инфекциониста |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Как часто необходимо повторять исследование?
Если диагностика не показала весомых изменений в мозговой электрической активности, то повторную пленку при отсутствии новой симптоматики можно не снимать.
 ЭЭГ можно проводить столько раз, сколько это необходимо
ЭЭГ можно проводить столько раз, сколько это необходимо
Повторение исследование должно быть минимум каждый год. Оценка динамики позволит скорректировать терапию для предупреждения возобновления приступов (увеличение или уменьшение доз противоэпилептических препаратов).
Даже после снятия диагноза эпилепсия, необходимо повторять энцефалограмму еще в течение 3-5 лет для предупреждения рецидива. После оперативного вмешательства также рекомендовано ежегодное исследование в течение нескольких лет. Это позволит избежать множество осложнений.
Эпиактивность на ЭЭГ у ребенка и взрослого: без приступов, всегда ли эпилепсия и что означает?
Эпиактивность – выявленные в ходе обследования участки повышенной активности некоторых клеток мозга при выполнении электроэнцефалографии. ЭЭГ – способ исследования, помогающий обнаружить множество патологий, включая эпилепсию.
В головном мозге находится значительное количество нейронов. Они вырабатывают согласованные в границах маленьких участков электрические импульсы. Электроэнцефалография измеряет и регистрирует суммарную биоэлектрическую активность нервных клеток, частично отражает степень зрелости мозга.
Результат ЭЭГ у здорового человека показывает определенную кривую. Замечая отклонения в ее траектории, специалист диагностирует патологию. Метод доступен, не занимает много времени, безболезнен. Помимо первичной диагностики, электроэнцефалография позволяет оценить результат выполняемой терапии, а также прогрессирование признаков заболевания.
Результаты у детей и взрослых
После процедуры специалист выдает распечатку полученных результатов, а также заключение. Эпиактивность на ЭЭГ у ребенка нуждается в более тщательных обследованиях. При необходимости ЭЭГ дополняют КТ, МРТ. Благодаря процедуре электроэнцефалографии у детей и взрослых выявляются психосоматические патологии и такие нарушения:
- когнитивные;
- невротические;
- поведенческие;
- эмоциональные.
При интерпретации электроэнцефалограммы врач обращает внимание на все мозговые ритмы и следующие моменты:
- Равномерная электрическая активность полушарий, отсутствие всплесков эпилептической активности на ЭЭГ, наличие преимущественно альфа и бета-волн у бодрствующего человека могут считаться вариантом нормы.
- Симптомами эпилепсии не являются: ирритация, уменьшение порога судорожной готовности – без проявления пароксизмов; психические нарушения без приступов, судорог и выявления очагов эпилептической активности на ЭЭГ.
- У людей, принявших перед исследованием большую дозу успокоительных средств, в результатах ЭЭГ преобладают бета-волны.
- У пациентов, которые находятся в состоянии комы или наркотического опьянения, выражены дельта-волны. Их нулевая частота означает смерть мозга.
- Выявленная эпиактивность на ЭЭГ характеризуется заменой альфа- и бета-волн патологическими ритмами.
- Если повышенная активность локализуется в одной области головного мозга, то диагностируется очаговая эпилепсия – дефиниция, означающая, что заболевание неплохо поддается коррекции хирургическим путем.
- Скачки, замедление эпилептиформной активности на ЭЭГ могут являться симптомами инсульта, черепно-мозговых травм, отравлений.
- Различающиеся амплитуды волн (с преобладанием дельта-волн), имеющие неодинаковую продолжительность, встречаются при опухолях.
ЭЭГ помогает обнаружить очаги эпиактивности некоторых зон мозга и их точную локализацию. Появление участков с повышенной активностью еще не свидетельствует об эпилепсии. Однако выявление патологических очагов требует уточнения диагноза и своевременного лечения.
На сегодняшний день для диагностики эпилепсии процедура электроэнцефалографии является наиболее информативной и в то же время доступной для всех, так как не требует особых материальных затрат. Также ее плюсом является отсутствие любых последствий для здоровья, поэтому ЭЭГ может назначаться даже маленьким детям и беременным.
 ЭЭГ головного мозга: что показывает?
ЭЭГ головного мозга: что показывает?
Об основных ритмах электрической активности ГМ
При расшифровке результатов исследования берут во внимание различные факторы: возраст испытуемого, его общее состояние (наличие тремора, слабость в конечностях, нарушение зрения и др.), проведение противосудорожной терапии на момент регистрации биоэлектрической активности головного мозга, приблизительное время (дата) последнего эпиприпадка и др. Электроэнцефалограмма складывается из различных сложных биоритмов, исходящих из электрической активности ГМ в разные периоды времени в зависимости от конкретных ситуаций
Электроэнцефалограмма складывается из различных сложных биоритмов, исходящих из электрической активности ГМ в разные периоды времени в зависимости от конкретных ситуаций.
При расшифровке ЭЭГ в первую очередь обращают внимание на главные ритмы и их характеристики:
- Альфа-ритм (частота – в границах от 9 до 13 Гц, амплитуда колебаний – от 5 до 100 мкВ), который присутствует почти у всех лиц, не предъявляющих претензий к своему здоровью, в период неактивного бодрствования (расслабление во время отдыха, релаксации, неглубокой медитации). Как только человек открывает глаза и пытается зрительно представить какую-либо картинку, α-волны уменьшаются и могут вовсе исчезнуть, если функциональная активность мозга будет дальше повышаться. При расшифровке ЭЭГ важны следующие параметры α-ритма: амплитуда (мкВ) над левым и правым полушарием, доминирующая частота (Гц), доминирование определенных отведениях (лобное, теменное, затылочное и т.п.), межполушарная асиметрия (%). Депрессию α-ритма вызывают тревожные состояния, страх, активация вегетативной нервной деятельности;
- Бета-ритм (частота находится в границах от 13 до 39 Гц, амплитуда колебаний – до 20 мкВ) – это не только режим нашего бодрствования, β-ритм характерен для активной мыслительной работы. В нормальном состоянии выраженность β-волн очень слабая, их избыток свидетельствует о незамедлительной реакции ГМ на стресс;
- Тета-ритм (частота – от 4 до 8 Гц, амплитуда располагается в пределах 20-100 мкВ). Эти волны отражают не патологическое изменение сознания, например, человек дремлет, пребывает в полусне, в стадии поверхностного сна, он уже видит какие-то сновидения, вот тогда и обнаруживаются θ-ритмы. У здорового человека погружение в сон сопровождается появлением значительного количества θ-ритмов. Усиление тета-ритма наблюдается при длительной психоэмоциональной нагрузке, психических расстройствах, сумеречных состояниях, свойственным некоторым неврологическим заболеваниям, астеническом синдроме, сотрясении головного мозга;
- Дельта-ритм (частота располагается в промежутке от 0,3 до 4 Гц, амплитуда – от 20 до 200 мкВ) – характерен для глубокого погружения в сон (естественного засыпания и искусственно созданного сна – наркоза). При различной неврологической патологии наблюдается усиление δ-волны;
Кроме этого, в коре головного мозга проходят и другие электрические колебания: гамма-ритмы, достигающие высокой частоты (до 100 Гц), каппа-ритмы, образующиеся в височных отведениях при активной умственной деятельности, мю-ритмы, связанные с психическим напряжением. Данные волны в диагностическом плане не особо интересны, поскольку они возникают при значительной психической нагрузке и напряженной «работе мысли», требующей высокой концентрации внимания. Электроэнцефалограмму, как известно, записывают хотя и во время бодрствования, но в спокойном состоянии, а в отдельных случаях вообще назначают ночной мониторинг ЭЭГ или ЭЭГ сна.
Особенности ЭЭГ лобной и височной эпилепсии у детей
Специалисты Самаркандского государственного медицинского института провели исследование 40 пациентов в возрасте от 5 до 14 лет с целью изучения особенностей ЭЭГ лобной и височной эпилепсии.
Дети были разделены на 2 группы — 20 пациентов с лобной эпилепсией и 20 с височной эпилепсией. В соответствии с поставленными задачами использовался комплекс клинических, электрофизиологических, нейрорадиологических методов исследования. Всем пациентам проводился длительный видео-ЭЭГ-мониторинг, продолжительность проведения которого варьировала 3-72 часов, в зависимости от успешности регистрации характерных для детей приступов.
У пациентов с лобной эпилепсией достоверно чаще в дебюте заболевания отмечались вторично — генерализованные приступы, у детей с височной эпилепсией начало заболевания достоверно чаще манифестировали инфантильные спазмы. Приступы с лобной эпилепсией достоверно отличались более высокой частотой (ежедневные) и большей продолжительностью (более 5 минут). При сопоставимой частоте двигательных нарушений, и патологических изменений при нейровизуализации у детей с лобной эпилепсией достоверно чаще отмечалось отставание в психическом развитии. Был проведен анализ семиологии приступов с целью выявления наиболее характерных симптомов приступов различной локализации.
Стандартом оценки правильности интерпретации выявленных при видео-ЭЭГ мониторинге изменений является сопоставление локализации эпилептогенной активности по данным ВЭМ с данными нейровизуализационных исследований. Сопоставление семиологии приступов различной генерации позволяет заключить, что для нашей группы детей выявлялись следующие достоверные различия в клинической картине приступов лобного происхождения: наличие миоклонического компонента, наличие вокализмов вербального и невербального характера, наличия в ЭЭГ феномена вторичной билатеральной синхронизации. Тогда как при приступах височного происхождения более часто отмечались версивный компонент, наличие автоматизмов, чаще ороалиментарных, наличие рвоты (в небольшой частоте в 5% случаев, однако при приступах лобной локализации рвота не отмечалась), и у четверти детей приступы протекали на фоне сохранного сознания. Кроме того, у детей с височной эпилепсией достоверно чаще регистрировались мультифокальные эпилептиформные изменения.
Однако при проведении дискриминационного анализа, и попытке построения деревьев классификации, клинические критерии, выявленные при попарном сопоставлении, не выстраивались в ряд регрессии, что позволило заключить, что в нашем исследовании каких-либо соотносимых достоверно значимых диагностических критериев групп детей с лобной и височной эпилепсией не выявляется.
Можно заключить, что только проведение видео-ЭЭГ мониторинга позволяет с большой долей достоверности разграничить группу детей с лобной эпилепсией от группы детей с генерализованной эпилепсией, а в рамках фокальных эпилепсии от групп детей с формами другой локализации.
У детей с лобной эпилепсией достоверно чаще заболевание дебютирует в возрасте до трех лет. В основе заболевания установлены перинатальные гипоксическиишемические или инфекционно-воспалительные повреждения головного мозга. Характерной нейрофизиологической особенностью лобной эпилепсии у детей является сохранение в ЭЭГ диффузной эпилептиформной активности или феномена вторичной билатеральной синхронизации независимо от возраста. Наличие частых (ежедневных) и длительных (свыше пяти минут) эпилептических приступов у детей может свидетельствовать об их лобном происхождении.
https://scientifictext.ru/home/arkhiv-zhurnala-dostizheniya-nauki-i-obrazovaniya.html
57 выпуск 2020 год
Метки: научные исследования, эпилепсия
02.03.2020
5 ответов
Не забывайте оценивать ответы врачей, помогите нам улучшить их, задавая дополнительные вопросы по теме этого вопроса.Также не забывайте благодарить врачей.
Биттерлих Леонид Ростиславовичдетский невролог 2019-09-16 19:18
Выявленные изменения ЭЭГ регуляторного характера с элементами эпилептиформной активности низкого индекса в виде изолированных пик-волновых комплексов, спайк- волнового разряда с продолженным замедлением после разряда.
— желательно сканы записей этих феноменов
В контексте с данными клиники выявленную активность можно считать патологической.
— какие данные клиники? Какого типа у Вас эпи-приступы по заключению врача?
Екатерина Безносюк 2019-09-16 19:53
Увеличить
Екатерина Безносюк 2019-09-16 20:05
У невролога ещё не были. Где делали ЭЭГ дали результат на бумажном носителе никто ничего не объяснял. Сама приступы не вижу. Делали ЭЭГ, потому что в 2 года толком не говорит, максимум до 10 слов, но понимает и делает всё.
Екатерина Безносюк 2019-09-16 19:54
Увеличить
Биттерлих Леонид Ростиславовичдетский невролог 2019-09-17 10:22
Без сканов ЭЭГ не могу сказать, насколько достоверна выявленная эпи-активность в заключении.
Но практического значения это не имеет, так как по международным стандартам «ЭЭГ не лечат». То есть не назначаются противо-эпилептические препараты, если нет эпилептических приступов, даже при выраженной и явной эпилептической активности на ЭЭГ.


























