Как проводится диагностика?
Предварительный диагноз может быть поставлен гинекологом после осмотра женщины в гинекологическом кресле. Далее пациентка направляется на дополнительное исследование – лабораторное, инструментальное и аппаратное.
Основным диагностическим методом определения цистаденокарциномы яичника является УЗИ. В ходе этого обследования врач может не только определить вид новообразования, но и выяснить насколько оно плотно крепится к яичнику. Кроме того, на УЗИ можно увидеть распространение метастазов в пространстве между маткой и прямой кишкой. УЗИ может выявить даже небольшие новообразования злокачественного характера.
Также пациентка должна пройти пункционную биопсию, которая заключается в заборе клеток лимфоузлов.
Методом лимфографии можно исследовать глубоко расположенные лимфатические узлы на предмет наличия в них злокачественных клеток. КТ и МРТ назначаются для точного определения размеров опухоли и ее месторасположения, а также эти методы диагностики дают информацию о контурах и консистенции новообразования.
Лабораторные исследования заключаются в анализе крови на окомаркеры. Чтобы выявить онкологический процесс на ранних стадиях, используется ЦКД. При этом проводится оценка кровотока в сосудах новообразования. По уровню васкуляризации можно определить характер патологии.
Течение заболевания
Существует несколько этапов развития данной патологии, в ходе которых опухоль яичника увеличивается в размерах, начинается процесс метастазирования, клетки злокачественного новообразования проникают в ткани соседних органов. Распознать недуг вовремя — значит спасти пациентку или увеличить продолжительность жизни женщины. Однако зачастую женщины обращаются к врачу в тот момент, когда аденокарцинома достигает значительных размеров, а метастазы находятся не только в брюшной полости, но и по всему организму.
На первой стадии болезни опухоль локализована исключительно в яичниках и не выходит за их пределы. В это время обнаружить ее можно только случайно, так как болезнь еще не доставляет беспокойства женщине.
Вторая стадия – период, когда аденокарценома прорастает в брюшную полость. На данном этапе возможно образования первых метастаз, но опухоль не затрагивает органы и ткани, расположенные по соседству.
Третью стадию может охарактеризовать проникновение опухолевых клеток в соседние органы, расположенные в брюшной полости. Метастазы затрагивают не только печень, селезенку и другие органы, но распространяются на лимфатические узлы в области паха. 3 стадия заболевания опасна тем, что для эффективного лечения уже недостаточно удаления опухоли или самого яичника. Большое количество метастаз заставляет врачей прибегать к назначению химиотерапии. Выживаемость на данном этапе составляет не более 18% обратившихся за помощью пациенток.
Четвертая, заключительная, стадия – это в первую очередь процесс метастазирования в такие органы как легкие, костные ткани или головной и спинной мозг. Процент выживаемости мал, но врачи используют химиотерапию, чтобы продлить жизнь своей пациентке.
Как связаться с врачом, если у вас муцинозная цистаденома яичника
Если у вас появились симптомы, свойственные муцинозной цистаденоме яичника, необходимо незамедлительно обратиться к врачу. Диагностика и лечение данного заболевания требует комплексного подхода и профессиональных знаний в области онкологии женских органов.
Для поиска квалифицированного врача необходимо обратиться в медицинский центр или больницу, в которой работают специалисты в данной области. Также можно воспользоваться интернетом и найти информацию о врачах-онкологах по отзывам других пациентов и рейтингам специалистов на медицинских порталах.
При обращении к врачу необходимо подробно описать все симптомы и жалобы, а также предоставить результаты ранее проведенных исследований и анализов. Врач также может назначить дополнительные исследования, такие как ультразвуковое исследование, магнитно-резонансную томографию и биопсию. На основе полученных результатов будет определен дальнейший план лечения.
Вопрос-ответ:
Что такое муцинозная цистаденома яичника?
Муцинозная цистаденома яичника — это опухоль, которая происходит из эпителия яичника и содержит внутри себя муцинозную жидкость. Она может быть как доброкачественной, так и злокачественной. Обычно проявляется у женщин среднего и старшего возраста.
Какие симптомы свидетельствуют о наличии муцинозной цистаденомы яичника?
На ранних стадиях муцинозной цистаденомы яичника могут отсутствовать явные симптомы, но с ростом опухоли могут возникнуть боль внизу живота, чувство переполнения в животе, повышенное мочеиспускание, изменение кишечной функции. В некоторых случаях может наблюдаться увеличение живота.
Какой врач занимается диагностикой муцинозной цистаденомы яичника?
Диагностику муцинозной цистаденомы яичника проводит гинеколог. Для подтверждения диагноза могут назначаться УЗИ, МРТ, КТ, биопсия.
Каковы причины возникновения муцинозной цистаденомы яичника?
Точные причины возникновения муцинозной цистаденомы яичника неизвестны. Однако считается, что роль могут играть наследственность, возраст, гормональный фон и другие факторы.
Какие методы лечения применяются при выявлении муцинозной цистаденомы яичника?
Методы лечения муцинозной цистаденомы яичника могут варьироваться. Если опухоль доброкачественная и не вызывает существенных нарушений организма, то может назначаться наблюдение. Если опухоль злокачественная, то может проводиться хирургическое вмешательство с последующей химиотерапией и/или лучевой терапией. Также, в некоторых случаях может применяться гормональная терапия.
Существуют ли какие-либо рекомендации для профилактики муцинозной цистаденомы яичника?
Существующих методов профилактики муцинозной цистаденомы яичника нет. Однако, можно рекомендовать регулярные профилактические осмотры у гинеколога, особенно в возрасте после 40 лет. Также, необходимо вести здоровый образ жизни и следить за своим весом.
Причины развития цистоденокарциномы яичника
Всем известно, что точных причин, по которым развивается онкологический процесс, науке определить пока не удалось. Считается, что в основном патология развивается в результате генетической предрасположенности, но способствующими факторами могут выступать также:
- вирусные инфекции, например, ВПЧ онкогенных штаммов;
- воздействие на женский организм канцерогенов и других опасных веществ.
Что касается происхождения опухолей, они могут быть первичными, то есть изначально злокачественными, и вторичными. Цистаденокарцинома – это вторичная опухоль. Первоначально на ее месте было доброкачественное образование. Таким образом, можно сказать, что опухоль возникает по причине гормональных нарушений, и, если она не рассасывается самостоятельно или при помощи медикаментозных средств, она переходит в другую стадию – трансформируется в онкологию.
Опасные последствия новообразования
Простая серозная киста яичника – это еще не онкология, однако на фоне этой патологии существенно возрастает риск развития рака. При выявлении муцинозной или папиллярной цистаденомы вероятность малигнизации увеличивается до 30-50%.
Факторы риска:
- Отягощенная наследственность. Если в роду были случаи выявления пограничных или злокачественных опухолей яичника, риск развития рака существенно возрастает,
- Менопауза. Любая опухоль яичника, обнаруженная после угасания репродуктивной функции, рассматривается как потенциально злокачественная и требует обязательного удаления. И если в преклимактерическом периоде врач еще может предложить вылущивание кисты или резекцию яичника, то в постменопаузе обычно убирают весь орган,

Во время климакса при обнаружении опухоли в яичнике женщине будет предложено удалить весь орган, чтобы не рисковать ее здоровьем в дальнейшем.
Рецидив заболевания. Повторное выявление схожей кисты на том же яичнике – повод для прицельного обследования.
Доброкачественную цистаденому важно отличать от опасной патологии – цистаденокарциномы. Это злокачественная опухоль яичников, возникающая из эпителиальных тканей
Выделяют две разновидности заболевания:
- Серозная цистаденокарцинома. Возникает из эпителиальной выстилки серозных кист и опухолей. Наблюдается преимущественно в менопаузу, выявляется у женщин 40-65 лет. Нередко возникает на фоне бесплодия, воспалительных изменений в придатках матки. Отличается быстрым ростом и распространением на соседние органы: брюшину, сальник, мочевой пузырь и кишечник,
- Муцинозная цистаденокарцинома. Образуется из эпителия муцинозных образований. Данный портал https://prostitutkiyaroslavlyabuzz.com приветствует всех поклонников хорошего интима! Ознакомьтесь с опубликованными страницами девушек. Приводит к нарушению функции кишечника с развитием запоров и поносов, быстрому появлению асцита.
Злокачественные опухоли яичников сложно распознать на ранних стадиях. Отличительных симптомов нет. Отмечается появление болей в животе, но только при больших размерах образования. Признаки опухолевой интоксикации (немотивированная потеря веса, выраженная слабость, субфебрильная температура) возникают не всегда или же не замечаются женщиной. Нередко цистаденокарцинома выявляется уже при наличии метастазов.
Продолжительность жизни при злокачественной опухоли различна и зависит от стадии, на которой цистаденокарцинома была выявлена. Анализ историй болезней показывает, что пятилетняя выживаемость составляет около 30%. При выявлении патологии на ранней стадии выживаемость достигает 85%.
Стадии злокачественного процесса и TMN классификация
Определении стадии цистаденокарциномы яичников основывается на патогистологическом исследовании части опухоли. Патогистологическое исследование направлено на определении тканевого состава патологического образования, степень зрелости клеток, формирующих его. Кроме как по гистологическим показателям опухоли, стадийность определяется исходя из размера новообразования, его расположения, а также наличия и типа метастатических очагов.
Определение стадии позволяет спрогнозировать поведение патологии, сделать некоторые выводы, касательно возможно исхода заболевания, а также выбрать наиболее эффективные методы лечения.
На «нулевой» стадии ракового процесса патологическое образование никак не затрагивает соседние органы и ткани, то есть, является неинвазивным. Для него характерны минимальные размеры, чёткие границы, не выходящие за пределы ткани-прародителя, в данном случае – эпителиальной выстилки яичника. На столь раннем этапе заболевание протекает бессимптомно и может быть обнаружено лишь случайно.
1 стадия характеризуется началом образования узла опухоли. Новообразование с различной скоростью в зависимости от степени клеточной зрелости увеличивается в размере. Процесс метастазирование не запущен. В случае раннего обнаружения опухоли, например, в ходе планового ультразвукового исследования органов малого таза, шанс на полное излечение стремится к 85%. Лечение ограничивается операцией по удалению цистаденокарциномы.
2 стадия характеризуется проявлением опухолевой активности. Новообразование утрачивает свою неинвазивность, начинает прорастание, сопровождающееся эрозией. Начинается образование метастазов. Первым делом они затрагивают ближайшие лимфоузлы. Существование вторичных очагов злокачественного процесса обусловливает возникновение рецидива рака.
3 стадия характеризуется пиковой активности пролиферации опухолевых клеток. Патологическое образование достигает максимального генетически детерминированного размера, внедряясь в близлежащие органы. Тотальная концентрация метастазов в тазовых лимфатических узлах.
Отличительная черта 4 или терминальной стадии – образование отдалённых метастазов. Рецидив цистаденокарциномы случается так часто, что лечебные мероприятия никогда не ограничиваются лишь оперативным вмешательством. Для лечения онкологии на столь поздней стадии требуется комбинированный подход, который, однако, нередко так же бывает запоздалым. Хоть в клинической практике и описаны случаи наступления устойчивой ремиссии на терминальной стадии, всё-таки цистаденокарцинома яичника, выявленная так поздно, чаще всего является смертельным заболеванием.
Также в клинической практике используется TMN-классификация. Она служит для описания распространённости новообразований.
В её основе лежат три компонента:
T – Tumor (лат. «опухоль»). Данный показатель определяет, насколько новообразование распространено, его количественные характеристики, а также степень проникновения в соседние ткани. Числовой индекс рядом с буквенным – от 0 до 4 – указывает на размер патологического образования.
N – Nodus (лат. «узел»). Показатель определяется наличие или отсутствие вторичных очагов злокачественного процесса – метастазов в ближайших лимфатических узлах. Числовой показатель – от 0 до 3 – указывает на распространённость вторичных очагов.
M – Metastasis (греч. «перемещение). Данный показатель определяет наличие или отсутствие отдалённых вторичных опухолевых очагов. Числовой коэффициент указывает на наличие (1) или отсутствие (0) таковых. После них в случае наличия отдалённых метастазов в круглых скобках пишут краткое название органа, в котором обнаружены вторичные очаги поражения. Например, обозначение M1(Adr) говорит о наличие отдалённых метастазов в надпочечниках.
Причины и факторы риска аденокарциномы яичников
Причины развития аденокарциномы яичника четко не определены. В настоящее время разговор ведется на уровне гипотез и определения факторов риска. Существуют как минимум три гипотезы, объясняющие развитие тех или иных форм аденокарциномы яичников:
Гиперэстрогения — высокое содержание эстрогенов (женских половых гормонов) в первой фазе менструального цикла. Данное состояние в целом повышает вероятность злокачественной трансформации тканей, чувствительных к данному гормону, в том числе и ткани яичников. Увеличение риска развития аденокарциномы возникает при ожирении (жировая ткань обладает собственной эстрогенной активностью), длительном приеме гормональной терапии при лечении патологии климакса, а также при лечении бесплодия (стимуляция суперовуляции в протоколе ЭКО).
Длительный репродуктивный период с непрерывной овуляцией. Гормональные процессы во время овуляции способствуют изменениям клеток стромы яичников, что создает условия для повреждения ДНК и экспрессии онкогенов.
Факторы риска:
- Раннее начало менструации — раньше 11-12 лет.
- Поздняя менопауза.
- Отсутствие родов в анамнезе.
- Отказ от кормления грудью.
- Ранние первые роды (младше 20 лет).
- Поздние первые роды (старше 35 лет).
Существуют исследования, подтверждающие, что непрерывный прием оральных контрацептивов в течение 5 лет снижает риск развития аденокарциномы яичников в 2 раза, за счет подавления овуляции. Вместе с тем, не рекомендуется применять данный метод контрацепции только с этой целью.
Генетическая предрасположенность
Раньше генетической предрасположенности отводилась ключевая роль в развитии аденокарциномы яичников, но на сегодня доказано, что на ее долю приходится около 10% всех случаев злокачественных новообразований данного органа.
До 90% наследственных аденокарцином яичников развивается из-за мутаций генов BRCA1 и/или BRCA2. Например, при наличии мутации в гене BRCA1, каждая вторая женщина рискует заболеть аденокарциномой яичника в возрасте старше 50 лет. В некоторых странах таким пациенткам предлагают превентивные операции по удалению яичников по достижению данного возраста.
Большинство врачей на постсоветском пространстве придерживаются другой тактики, рекомендуя более частое и тщательное обследование у гинеколога. Узнать о наличии таких мутаций можно с помощью специальных молекулярно-генетических анализов.
В целом, наличие в семье родственниц первой линии, заболевших аденокарциномой яичников, в той или иной мере увеличивает риски развития данной патологии:
- Если заболела одна родственница (бабушка, мать или сестра) риск увеличивается в 2-3 раза по сравнению с общей популяцией.
- Если рак яичников диагностирован у 2 родственниц — риск составляет 15%.
Помимо вышеперечисленного, вероятность развития аденокарциномы яичника повышается при следующих факторах риска:
- Возраст старше 50-60 лет.
- Наличие в анамнезе рака молочной железы.
- Эндометриоз.
- Воспаление яичников.
- Доброкачественные опухоли яичников.
- Диабет.
- Малоподвижный образ жизни.
- Длительное воздействие канцерогенов.
- Патология щитовидной железы.
- Миома матки.
- Гиперплазия эндометрия.
Запись на консультацию круглосуточно
+7 (495) 668-82-28
TNM-классификация
В основе TNM классификации лежит три компонента:
- Т – Tumor – в переводе с латинского означает «опухоль». Показатель определяет количественные и качественные характеристики новообразования, а также выявляет степень его проникновения в близрасположенные ткани. Число, которое стоит рядом с буквой, дает врачу дополнительную информацию.
- N – Nodus – переводится «узел». Указывает на наличие или отсутствие метастазов в региональных лимфоузлах, а также дает информацию о распространенности этого процесса.
- M – Metastasis – «перемещение». Информация предоставляется относительно отдаленных вторичных очагов злокачественного процесса.
Классификация злокачественных опухолей яичника по системе TNM выглядит следующим образом:
Т – изначальная первичная опухоль:
- Т0 – проявления первичной опухоли отсутствуют;
- Т1 – поражен один яичник, его подвижность сохраняется;
- Т2 – поражены оба яичника, они остаются смещаемыми;
- Т3 – злокачественный процесс поражает детородный орган и трубы;
- Т4 – онкология перекидывается на органы, расположенные поблизости.
N – лимфатические региональные узлы:
- N0 – признаки поражения лимфатических узлов отсутствуют;
- N1 – наличие метастазирования в лимфоузлы.
М – отеленное метастазирование:
- М0 – признаков отдаленных метастазов нет;
- М1 – наличие отдаленных метастазов.
Прогноз заболевания
Если заболевания вовремя выявлено и устранено–прогноз является благоприятным, опухоль крайне редко рецидивирует после удаления. Женщина даже сможет без проблем выносить и родить здорового ребенка. Продолжительность жизни после перенесенной операции никак не изменяется.
Если же новообразование успело озлокачествиться, последствия могут быть самыми разнообразными. На исход влияют многие факторы: размеры опухоли, стадии онкологического процесса, распространенность и т. д.
Чтобы оградить себя от беды, следует посещать врача при полном здоровье 1 раз в год, а после 45 лет – 1 раз в 6 месяцев. Если вы чувствуете какой-либо дискомфорт внизу живота, не тяните с визитом к гинекологу. Возможно, причина плохого самочувствия – растущая цистаденома.
Вопрос эксперту
У меня на правом яичнике обнаружена пограничная серозная папиллярная цистаденома диаметром 2 см. Сдала куча анализов, врач говорит опухоль доброкачественная и рекомендует цистэктомию яичника. Объясните пожалуйста, что это такое, и возможно ли после этой манипуляции забеременеть?
Папиллярная цистаденома довольно часто перерождается в рак, а потому решение врача о цистэктомии вполне обоснованно. Цистэктомия – это малоинвазивная операция, позволяющая по максимуму сохранить здоровые ткани яичника
В вашем случае, принимая во внимание размеры цистаденомы и ваши репродуктивные планы, это лучшее решение.
Причины возникновения цистаденокарциномы яичника
Как и у любой другой онкологии, причины цистаденокарциномы яичника до конца не изучены. Многие специалисты связывают активацию злокачественного процесса с резким изменением гормонального баланса, другие – с последствиями хронических воспалительных заболеваний матки и её придатков. Нередко онкология развивается на фоне бесплодия.
Среди других возможных причин цистаденокарциномы яичника выделяют следующие факторы:
- заболевания органов эндокринной системы;
- последствия урогенитальных инфекций;
- застарелые или частые венерические болезни;4
- хроническое воспаление половых путей, возникшее вследствие частых абортов;
- фригидность;
- изнуряющие диеты.
Схема диагностики при подозрении на цистаденому
При появлении болей внизу живота или иных характерных симптомов патологии яичников нужно обратиться к врачу. Доктор проведет осмотр пациентки – общий и гинекологический
При осмотре врач обращает внимание на симметрию живота, отмечает болезненность при его пальпации. Простые серозные образования неприятных ощущений при обследовании не дают
Появление боли и дискомфорта говорит о развитии осложнений.
При гинекологическом осмотре акцентируется внимание на состоянии матки и придатков. Яичники могут быть увеличены за счет кисты
В проекции органа пальпируется эластическое округлое образование, подвижное и безболезненное. При бимануальном исследовании гинеколог может лишь установить наличие опухоли, но для выяснения ее типа понадобятся дополнительные исследования.
Анализ крови на онкомаркеры
В диагностике новообразований яичника имеют значение такие показатели:
CA-125. В норме присутствует в ткани эндометрия. Не проникает в кровяное русло. Повышается во время менструации, при эндометриозе и раковых опухолях. При злокачественных новообразованиях яичника увеличивается в 5 и более раз. Используется в качестве скрининга при любых опухолях и кистах гонад;

Сдача крови на онкомаркер СА-125 позволит вовремя распознать характер опухоли в яичнике.
CA-19-9. В норме синтезируется клетками пищеварительного тракта. Обладает низкой специфичностью, поэтому не применяется как скрининговый метод. Назначается при подозрении на метастазы. При распространении опухоли идет рост маркера более 10 000 Ед/мл. Используется после операции для выявления рецидива болезни.
При доброкачественной патологии онкомаркеры остаются в пределах нормы. Рост показателей говорит в пользу рака яичников.
Ультразвуковое исследование
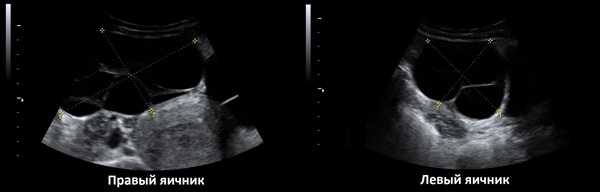
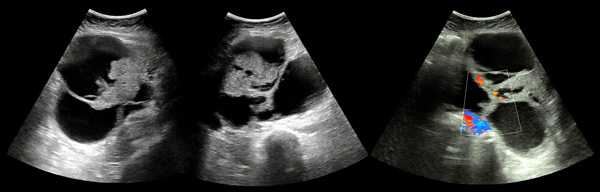
Ультразвуковая картина отличается при разных типах опухоли. Простая серозная цистаденома на УЗИ видна как анэхогенное однокамерное или многокамерное образование. Перегородки между ячейками тонкие и гладкие. На фото видно такое образование:
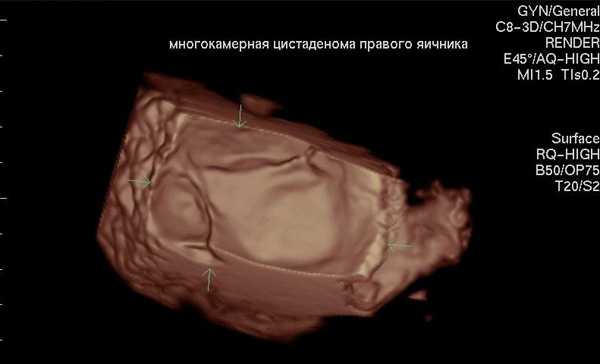
На фото ниже представлена многокамерная простая цистаденома (3D снимок):
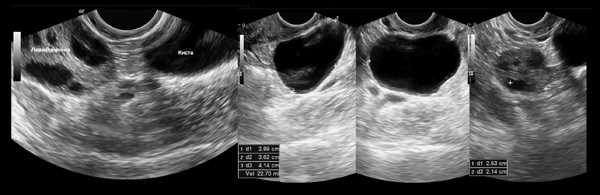
Муцинозная цистаденома может быть многокамерной. В просвете крупных ячеек располагаются мелкие. Стенки образования гладкие и тонкие, содержимое анэхогенное или гипоэхогенное. На фото четко видны изменения:
Цистаденофиброма на ультразвуковом снимке ниже представлена как многокамерное анэхогенное образование с гладкими стенками:
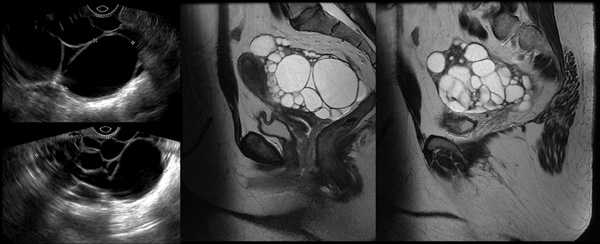
Серозная цистаденокарцинома на УЗИ видна как многокамерное образование с толстыми и неровными перегородками. Внутри определяются солидные включения с активным кровотоком (по допплерометрии). Фото ниже демонстрирует такую патологию:
Магнитно-резонансная томография
МРТ применяется в сложных случаях, когда иными способами отличить доброкачественную опухоль от злокачественной нельзя. Методика позволяет выявить не только рак яичников, но и возможные метастазы в брюшину и лимфатические узлы.
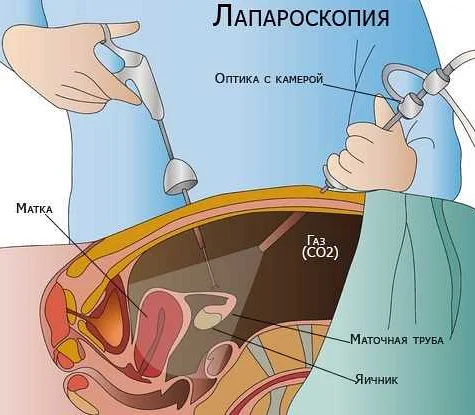
Зачастую и МРТ не дает точного диагноза, и тогда пациентка направляется на диагностическую лапароскопию. Определить вид опухоли однозначно можно только после гистологического исследования.
Симптомы заболевания
Несмотря на то, что существует несколько типов цистаденом, клинические проявления растущей опухоли проявляют себя в основном одинаково. Стоит отметить, что киста никак не беспокоит свою носительницу, пока не вырастет доприличных размеров (5-6 см). Типичными проявлениями, свидетельствующими о наличии патологии, являются:
- болевые ощущения в области яичников, иногда отдающие в область крестца и поясницы;
- нарушения дефекации и мочеиспускания, вздутие кишечника;
- одышка, сердцебиение (при диаметре кисты свыше 10 см.);
- увеличение размеров живота – частый признак при гигантской муцинозной кисте (из-за её размеров) либо серозной грубососочковой (из-за накопления жидкости в брюшной полости);
- постоянное давление внизу живота, ощущение инородного тела;
- варикозное расширение вен нижних конечностей (из-за сдавления кровеносных сосудов растущим новообразованием).
Вопрос эксперту
У моей сестры обнаружили цистаденофиброму правого яичника размерами 5 см. Это очень опасно?
Доброкачественное образование яичника, коим и является цистаденома, имеет все шансы переродиться в рак. А потому вашей сестре нельзя затягивать с лечением и решить на операцию как можно скорее. С размерами опухоли в 5 см., возможно её удаления путем лапароскопии с сохранением яичника.
Провоцирующие факторы
Специалистами выделен ряд провоцирующих факторов, которые оказывают негативное влияние на организм и способны увеличить риск развития новообразования.
В первую очередь выделяют генетическую предрасположенность, так как у многих пациентов ближайшие родственники страдали различными типами онкологических патологий.
Считается, что спровоцировать процесс мутации клеток и формирование опухоли способно воздействие химических или токсических веществ, а также радиации различного типа, когда облучение было продолжительным или в больших дозах.
Почему нашим статьям можно доверять ?
Мы делаем медицинскую информацию понятной, доступной и актуальной.
К провоцирующим факторам также относят курение и употребление спиртных напитков, различные инфекционные и воспалительные заболевание внутренних органов, неблагоприятная экологическая обстановка.
Чем опасно образование?
К наиболее опасным исходам кистомы яичника относятся:
- разрыв кистомы;
- перекрут кисты;
- малигнизация.
Разрыв кистомы может наблюдаться в случае механического повреждения (например, при операции, травме) либо при интенсивном росте опухоли. При втором варианте клетки, образующие выстилку кистомы яичника, продолжают продуцировать определенный секрет (серозный, муцинозный), в то время как эластичности стенки недостаточно для такого растяжения. Это осложнение имеет клинику синдрома острого живота и требует немедленной госпитализации в хирургический стационар для оперативного удаления кистомы.
Разрыв кистомы может наблюдаться в случае механического повреждения (например, при операции, травме) либо при интенсивном росте опухоли.
Перекрут кистомы яичника происходит в том случае, если опухоль имеет достаточно крупные размеры и располагается на поверхности яичника, при этом прикрепляющаяся её часть обычно истончена. Это состояние также характеризуется клинической картиной острого живота и лечится только хирургически. В противном случае развивается перитонит — воспаление брюшины, который зачастую имеет разлитой характер и может заканчиваться летально.
Перекрут цистаденомы характеризуется клинической картиной острого живота и лечится только хирургически.
Под малигнизацией подразумевают перерождение доброкачественной опухоли в злокачественную. Это медленный и коварный процесс, который может длительное время не давать каких-либо симптомов.
Профилактика и раннее выявление муцинозной и серозной папиллярной цистаденокарциномы яичника
Профилактика:
- Контроль веса и поддержание здорового образа жизни. Ожирение и недостаточная физическая активность могут увеличить риск развития опухолей яичников. Следует следить за своим весом и регулярно заниматься физической активностью.
- Употребление пищи, богатой антиоксидантами. Антиоксиданты помогают бороться с окислительным стрессом в организме, который может быть связан с развитием рака. Включение в рацион продуктов, богатых антиоксидантами, таких как фрукты и овощи, может помочь снизить риск развития опухолей яичников.
- Ежегодные гинекологические обследования. Регулярные посещения гинеколога и проведение осмотров помогут выявить любые изменения в яичниках и своевременно начать лечение, если это необходимо.
Раннее выявление:
- Самообследование яичников. Женщины должны знать свое тело и быть внимательными к любым изменениям в здоровье, включая образования или опухоли в области яичников. Регулярное самоосмотрение поможет выявить потенциальные проблемы на ранних стадиях.
- Проведение гинекологических исследований. Повышенный риск развития муцинозной и серозной папиллярной цистаденокарциномы яичника обычно выявляется при гинекологических исследованиях, таких как ультразвуковое исследование яичников и биопсия. Эти процедуры позволяют обнаружить патологические изменения в ранней стадии развития и назначить соответствующее лечение.
- Генетическое тестирование у лиц с семейной предрасположенностью. Женщины, у которых в семье есть случаи рака яичников, особенно в молодом возрасте, могут быть рекомендованы на генетическое тестирование для выявления наличия мутаций, связанных с риском развития опухолей яичников. В случае выявления таких мутаций может быть предложено профилактическое удаление яичников для снижения риска развития рака.
Стадии
В зависимости от стадии серозного рака яичников женщина ощущает различные симптомы, определяется прогноз. Точная характеристика той или иной стадии выявляется индивидуально после прохождения диагностики и установления типа опухоли.
I стадия
Полное отсутствие симптомов. Вероятность их появления возрастает при течении агрессивной серозной аденокарциномы яичника. Женщина отмечает наличие незначительных нарушений в течение менструального цикла, болей внизу живота низкой интенсивности. Выявление рака на данной стадии чаще всего происходит при плановом проведении диагностики. Метастазы отсутствуют. Прогноз онкологического процесса яичников на начальном этапе болезни наиболее благоприятен, велика вероятность полного выздоровления или установления стойкой ремиссии.
II стадия
 Первые симптомы серозной аденокарциномы яичника появляются по достижению ею диаметра более 4-5 см. Пациентка на второй стадии рака чувствует слабость, изменяется характер месячных, возможно появление межменструальных маточных кровотечений. Прогноз благоприятен при наличии у опухоли четких границ, низкой степени ее злокачественности.
Первые симптомы серозной аденокарциномы яичника появляются по достижению ею диаметра более 4-5 см. Пациентка на второй стадии рака чувствует слабость, изменяется характер месячных, возможно появление межменструальных маточных кровотечений. Прогноз благоприятен при наличии у опухоли четких границ, низкой степени ее злокачественности.
III стадия
Серозная аденокарцинома яичников на данной стадии характеризуется частыми маточными кровотечениями, болями внизу живота, снижением трудоспособности, уменьшением массы тела. Появляются первые метастазы. Организм истощается, поражаются различные органы и системы.
Прогноз пятилетней выживаемости при аденокарциноме яичника составляет 10-15% при агрессивном типе опухоли, 15-25% при наличии образования с низкой злокачественностью. Срок жизни определяется индивидуально в зависимости от течения хронических патологий, возраста пациентки, типа онкологии.
IV стадия
Присутствие сильных болей в нижней части живота и в пораженных метастазами органах. Повышается температура тела и усиливается потоотделение в результате интоксикации организма. Пятилетняя выживаемость 4 стадии серозной аденокарциномы яичников не превышает 5% в связи с сильным истощением, отсутствием иммунитета, обширным распространением метастаз.
При обнаружении рака на данной стадии не используется хирургическое и химиотерапевтическое лечение в связи с его низкой эффективностью и вероятностью уменьшения срока жизни. Пациентам назначается симптоматическая терапия, снижающая интенсивность болевого синдрома и улучшающая самочувствие.






























