Какие продукты можно употреблять при наличии ХП в организме
При развитии хронического панкреатита пациенты часто задают вопрос медспециалистам о том, какие продукты можно употреблять при хроническом панкреатите.
Когда возникает воспаление поджелудочной чрезвычайно полезным считается употребление в пищу свеклы. Содержащийся в большом количестве в составе корнеплода йод способствует нормализации функционирования поджелудочной. Употреблять свеклу следует в протертом виде (кашица) при возникновении сильных болевых ощущений за час до приема пищи. Объем свекольной кашицы единоразово потребляемой в пищу равен 200 г.
 Свекла должна быть мелко натертой
Свекла должна быть мелко натертой
При хроническом панкреатите разрешенными к употреблению видами мяса являются:
- постная телятина;
- белое мясо курицы;
- постная говядина;
- мясо индейки;
- крольчатина;
- свинина с низким показателем жирности.
Разрешенными для употребления овощами при хроническом панкреатите являются следующие:
- помидоры;
- огурцы;
- капуста;
- тыква;
- кабачок.
 Овощи, даже при хроническом панкреатите, обязательно должны быть включены в меню
Овощи, даже при хроническом панкреатите, обязательно должны быть включены в меню
К разрешенным для употребления продуктам при хроническом панкреатите относятся следующие фрукты и ягоды:
- клубника;
- сладкие яблоки летних и осенних сортов;
- папайя;
- ананасы (в ограниченном количестве);
- авокадо;
- груши;
- арбузы.
В период наступления ремиссии разрешено в ограниченном количестве добавить в пищу фрукты из списка запрещенных в момент обострения хронической формы панкреатита. Однако перед употреблением этих фруктов их надо подвергнуть тепловой обработке в духовом шкафу или пароварке.
 Запеченные яблоки и груши разнообразят меню больного
Запеченные яблоки и груши разнообразят меню больного
Существует определенный перечень правил, когда и как употреблять при наличии ХП различные виды фруктов. Основными правилами, которые требуется выполнять при использовании фруктов в пищу, являются следующие:
- Фрукты, разрешенные для использования в пищевом рационе требуется перед употреблением как можно тщательнее измельчить, растереть или истолочь.
- Употреблять некоторые фрукты рекомендуется только после тепловой обработки.
- Запрещено употребление более 1 плода в сутки.
- Точно знать перечень разрешенных и запрещенных для питания фруктов.
Продукты, находящиеся под запретом
В процессе лечения панкреатита или холецистита недопустимо использовать в своем рационе следующие продукты и блюда:
- сдобу, слоеное тесто, жареные пироги;
- наваристые жирные мясные, рыбные, грибные бульоны, уха, борщи, сваренные на них, кислые щи, холодные первые блюда;
- консервы, копченую рыбу, икру;
- маринованные, жаренные, жирные продукты;
- фасоль, бобы, жареные яйца;
- жирные молочные продукты, соленый и острый сыры;
- щавель, хрен, редиску, капусту, лук;
- шоколад, жирные крема, торты, мороженное;
- все газированные напитки.
Помимо этого запрещено принимать пищу в заведениях быстрого питания, утолять голод бутербродами и блюдами из полуфабрикатов. Любой прием пищи включает свежие продукты и блюда, которые едятся не спеша и хорошо пережевываются.
Особенности питания при панкреатите
Воспаление поджелудочной железы может иметь острую или хроническую форму. Независимо от типа и стадии заболевания, обязательной частью терапии является корректировка питания и соблюдение определенной диеты. Панкреатит всегда развивается в несколько этапов. На каждом из них пациенту рекомендуется соблюдать конкретные правила питания.
Начальная стадия
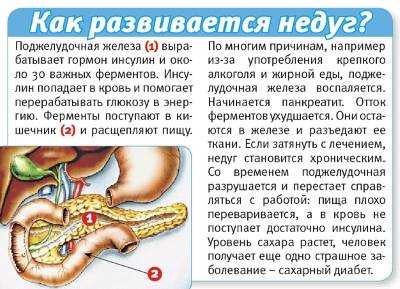 Начальная стадия панкреатита является периодом обострения воспалительного процесса. Заболевание проявляется максимальной симптоматикой (болевые ощущения, приступы рвоты и тошноты, метеоризм).
Начальная стадия панкреатита является периодом обострения воспалительного процесса. Заболевание проявляется максимальной симптоматикой (болевые ощущения, приступы рвоты и тошноты, метеоризм).
На данном этапе патологии важно исключить нагрузку на поджелудочную железу при переваривании пищи. Наилучшего результата в данном случае можно добиться только голоданием. Особенности питания:
Особенности питания:
- лечебное голодание в течение двух или трех дней;
- для исключения обезвоживания организма разрешено употреблять щелочную минеральную воду (обязательно без газа);
- из напитков можно небольшими порциями употреблять отвар шиповника;
- голодание должно осуществляться под контролем специалиста.
Стадия улучшения
Стадия улучшения проявляется снижением интенсивности болевой симптоматики (у пациента стабилизируется температура тела, метеоризм становится менее выраженным, приступы рвоты и тошноты отсутствуют). На данном этапе развития патологии разрешается возобновлять питание, но с соблюдением ряда ограничений и правил.
Особенности питания:
- в первые дни улучшения состояния пациенту разрешено употреблять слизистые супы и протертые каши;
- новые продукты питания вводятся в меню постепенно и в небольшом количестве;
- калорийность блюд в первые дни не должна превышать 800 ккал (показатель также повышается постепенно);
- нельзя употреблять пищу против воли (если у пациента отсутствует аппетит, то употреблять пищу надо минимальными порциями, но чаще);
- необходимо соблюдать питьевой режим (не менее двух литров воды в сутки);
- блюда разрешено готовить только методами варки и паровой обработки;
- консистенция всех блюд должна быть жидкой или полужидкой;
- белковый паровой омлет, мясные и рыбные продукты можно вводить в меню с четвертого дня улучшения состояния (мясо должно быть нежирных сортов и максимально измельчено);
- мясные бульоны, кукурузная и пшенная каша, продукты, оказывающие негативное воздействие на пищеварительный тракт из рациона исключаются.
Выздоровление
Стадия выздоровления представляет собой этап, при котором купируются все симптомы панкреатита. Рацион можно расширять, дополнять его овощами, фруктами, новыми напитками и блюдами. При составлении меню за основу берутся принципы Диеты 5п. Данная программа диетического питания подразумевает четкое разграничение продуктов на разрешенную и запрещенную категорию, использование определенных методов приготовления блюд и соблюдение общих правил, помогающих предотвратить обострение патологии.
Особенности питания:
- консистенция блюд может допускать рубленые варианты (касается мяса и рыбы);
- нельзя употреблять слишком горячую или холодную пищу (максимальная температура — 50 градусов);
- размер одной порции разрешено увеличить до 250-300 г;
- питание осуществляется дробно (5-6 раз в сутки);
- разрешается вводить в рацион молочную и кисломолочную продукцию (с пониженным процентом жирности), тушенные или запеченные овощи и фрукты;
- запрещено употреблять консервы, сало, маринады, жирную и жареную пищу, грибы, фрукты сладких сортов, овощи с содержанием грубой клетчатки, сладости, свежий хлеб, газированные напитки и алкоголь;
- употребление запрещенных продуктов может стать причиной обострения воспалительного процесса.
Ремиссия
Стадия ремиссии представляет собой период, во время которого отсутствуют симптомы патологии. На данном этапе меню можно расширять максимально, но с соблюдением общих принципов Диеты 5п. Длительность ремиссии напрямую зависит от правильного питания пациента.
Даже однократное употребление запрещенных продуктов (например, жирные, жареные, соленые или острые блюда) может спровоцировать внезапный .
Особенности питания:
- соблюдение принципов дробного питания и температурного режима пищи;
- употребление только продуктов, относящихся к разрешенному списку;
- исключение всех продуктов из запрещенного перечня;
- нельзя переедать или допускать голодание;
- последний прием пищи должен осуществляться за три часа до сна.
Продукты питания. Рекомендации диетотерапии:
Ремиссия
Четвертая стадия панкреатита – ремиссия, когда симптоматика патологии отсутствует. В это время меню разрешено максимально расширить, но основные принципы диеты 5п должны соблюдаться. От того, насколько правильно будет питаться больной, зависит длительность ремиссии.
Достаточно один раз употребить один продукт из запрещенных, чтобы приступообразно возобновился воспалительный процесс.
В питании следует соблюдать принцип дробности и температурный режим. Как переедание, так и голодание недопустимы. Как минимум, за 3 часа перед сном прием пищи должен прекращаться. В рацион не допускается ничего, что составляет «чёрный» список.
В заключение еще раз напомним главное правило: как питаться при панкреатите лечащий доктор знает лучше вас, поэтому всегда советуйтесь с ним.
Какие продукты разрешены?
Рис
Рис является одним из самых разрешенных к употреблению продуктов. В первую неделю можно кушать хорошо протертый рис, сваренный на воде или хорошо разбавленном молоке. При этом не допускается добавление в рис абсолютно никаких приправ.
Почему рис полезен для тех, кто болен панкреатитом?
- Обладает вязкой структурой, что помогает ей обволакивать желудок, создавать пленку, которая на некоторое время убережет его от вредных воздействий.
- Рис – это очень легкая еда, она практически не оказывает нагрузки на больную поджелудочную железу, легко переваривается.
- Имеет сорбирующие свойства.
- В рисовой крупе содержится большое количество сложных углеводов, поэтому больному будет обеспечено долгое чувство сытости.
- Очень часто обострение недуга сопровождается диареей, а рис обладает закрепляющими свойствами, именно поэтому его будет полезно кушать в самые первые дни после приступа.

По какому принципу нужно принимать в пищу рис?
- В рисе самом по себе очень мало витаминов и микроэлементов, поэтому на одном лишь рисе больной долго не протянет. По этой причине рис можно кушать вместе с тушеными овощами, а когда больной почувствует себя лучше – то добавлять к нему отварное нежирное мясо и такую же рыбу.
- В продаже есть и коричневый рис, который при приготовлении не шлифуется и подвергается намного меньшей обработке, нежели белый рис. Так вот, такой вид риса можно кушать только здоровым людям, для тех, у кого нездорова поджелудочная железа, такое блюдо не подходит.
- Если хронический панкреатит сопровождается регулярными запорами, то от риса в больших количествах придется отказаться.
- Рассыпчатый рис можно кушать только в период ремиссии.
- К сожалению, о таких блюдах как плов и суши больным придется забыть навсегда.
Диеты
- хлеб — кусочки сухарей из пшеничного хлеба (50 г);
- супы — супы на водной основе с добавлением круп;
- мясо — мясо с низким содержанием жира;
- рыба — нежирные сорта рыбы;
- яйца — вареные (1 желток в день);
- молочные продукты — обезжиренный творог, молоко в супах, сливки в блюдах;
- овощи, фрукты — картофель, морковь, кабачки, тыква, свекла, запеченные яблоки;
- крупы — рис, гречка, геркулес, вязкие каши, лапша, вермишель в небольших количествах;
- сладости — кисель, мусс, желе, фруктовое пюре из детской кухни;
- жиры — безсоленое сливочное масло, 5 г в блюда (на 1 порцию);
- напитки — минеральная вода без газа, шиповник, травяные чаи, компоты.
Какие продукты следует исключить из рациона при панкреатите или употреблять с особой осторожностью?
Второй вариант:
- хлеб — подсушенный пшеничный хлеб (250 г), несдобное печенье;
- супы — с протертыми овощами из разрешенного списка;
- мясо — нежирное мясо, рубленое. При устойчивой ремиссии допускается куском;
- рыба — нежирная рыба (рубленая, тефтели, кнели);
- яйца — омлеты из двух яиц (белковые)
- овощи, фрукты — морковь, картофель, кабачки, тыква, сладкие фрукты (протертые, без семян и кожуры);
- крупы — на воде либо на молоке пополам с водой;
- сладости — кисель, желе, мусс – без сахара;
- напитки — отвары с ягод, шиповника, слабый чай с лимоном;
- жиры — сливочное масло – до 30 г, растительное – до 15 г в пищу;
- соусы — молочные, фруктовые, без обжаренной муки;
- молочные продукты — молочнокислые, с низким содержанием жира.
Кофе, какао, сок из винограда, сильно газированные напитки, холодные напитки следует полностью исключить из рациона.
Особенности применения диеты 5
Важно знать, что диагностировав острый панкреатит диета 5, приписывается исключительно после устранения всех симптомов рецидива. Доктора во время приступа настоятельно советуют полностью отказаться от любого приема пищи, исключением считается минеральная вода, к примеру, Боржоми. Только по истечении 3–4 дней после острой стадии, когда прекращается рвота и снижается отечность поджелудочной железы можно начинать пробовать первую пищу
Только по истечении 3–4 дней после острой стадии, когда прекращается рвота и снижается отечность поджелудочной железы можно начинать пробовать первую пищу.
Диета стол 5 меню при панкреатите на неделю после рецидива составляется совместно с доктором. Главное после осложнения не спровоцировать очередной приступ, поэтому нужно принимать пищу очень маленькими порциями и только из назначенного меню.
Диета номер 5 при панкреатите не должна ограничиваться тем периодом, пока пациент чувствует некий дискомфорт в области пищевода. После обострения нужно поддерживать строго щадящий режим на протяжении 8 месяцев. Но это не значит, что как только срок истек, то диетические продукты можно отодвинуть на второй план, режим нужно соблюдать постоянно, ведь болезнь никуда не уходит, а всего лишь утихает.
При хроническом панкреатите можно себе позволить немного вкусностей, но 90% стола должны составлять блюда из диеты по Певзнеру. Хронический панкреатит при любых благоприятных условиях быстро трансформируется в обостренную стадию и пациенту придется пройти через все мучительные симптомы и начинать лечение сначала.
Раздел 1: Основные принципы питания
Разрешённые каши
Рисовую кашу можно есть уже с 3-их суток после обострения воспаления поджелудочной железы. В первую неделю разрешают употреблять её только в измельчённом виде, варить желательно на молоке или воде с добавлением молока. В этот период в кашу запрещено добавлять соль, сахар и масло.
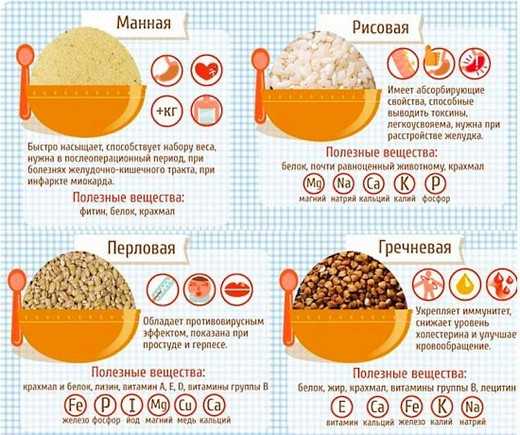 Разрешённые каши при панкреатите
Разрешённые каши при панкреатите
Для приготовления блюда, в рамках терапии доктора рекомендуют выбирать именно нешлифованный рис, так как он:
- благодаря вязкой консистенции обволакивает желудок, из-за чего появляется дополнительная защита от разных негативных воздействий;
- легко переваривается и усваивается в ЖКТ;
- оказывает сорбирующее действие;
- благодаря большому количеству сложных углеводов оказывает эффект продолжительного насыщения;
- помогает нормализовать стул при диарее.
Гречневая каша также является основой диетотерапии при панкреатите. Медики разрешают вводить этот продукт начиная с 5-го дня после воспаления. Её можно употреблять в измельчённом виде, и готовить нужно на воде или нежирном молоке с водой. Сахар и соль для вкуса добавлять нельзя. Также блюдо рекомендуют есть при утихании недуга, так как в гречке содержится много полезных витаминов, микроэлементов, аминокислот, клетчатки и белка.
Манная каша при панкреатите считается кладезем полезных веществ. Она довольно просто и быстро готовится, и так же эффективно усваивается, не воздействуя на слизистую ЖКТ. Назначают её доктора приблизительно на 5-й день после обострения. Каша обладает определёнными положительными свойствами:
- способствует быстрому восстановлению железы;
- не провоцирует увеличение живота в объёме, колики, метеоризм, так как в ней совершенно нет клетчатки;
- состоит из большого количества витаминов;
- выводит лишние жиры и слизь.
В период утихания воспаления из манной каши можно готовить десерты и употреблять её в чистом виде несколько раз в неделю.
При обострении доктора разрешают употреблять и овсянку. Её можно есть так же как и вышеперечисленные каши, в умеренном количестве. Основное её преимущество перед остальными разновидностями заключается в понижении уровня холестерина. В первые дни воспалительного процесса её есть нельзя.
Овсянку можно употреблять как в чистом виде, так и делать из неё кисель. Он положительно влияет на ЖКТ и не раздражает слизистую.
Общие особенности употребления каш при панкреатите
Во время обострения допускаются только разрешенные каши. Первой в меню появляется рисовая – ее можно кушать на 2–3 день лечения. В течение первой недели вводятся также гречневая, овсяная, перловая и манная каша.
В острые фазы болезни все каши варят полужидкими, вязкой консистенции. Они должны быть приготовлены на воде или воде пополам с молоком, без соли, сахара и масла. Каши готовят до полного разваривания, а затем протирают или взбивают блендером до получения практически однородной структуры. При наличии кофемолки или блендера с ножом для твердых продуктов проще сначала измельчить крупу, а затем сварить жидкую кашу.
Во время ремиссии, при переходе к диете без механического щажения, каши можно и нужно готовить без перетирания (так сохраняется больше ценных веществ), в том числе и рассыпчатыми, с добавлением соли, сахара и небольшого количества сливочного масла. При нормальной переносимости разрешены каши на молоке без разбавления водой.
Диета при панкреатите
Какие крупы можно вводить в рацион при панкреатите?

Они выступают и как самостоятельное блюдо, и как гарнир к рыбным и мясным, приготовленным на пару. Однако есть такие, которыми питаться не стоит или даже категорически нельзя, причем это касается, не только времени обострения болезни, но и восстановительного периода.
Исходя из этого, каши при панкреатите поджелудочной железы можно условно поделить на такие три группы:
- Разрешенные;
- Нежелательные;
- Запрещенные.
Основным критерием отнесения каши в ту или иную группу, является ее влияние, непосредственно, на поджелудочную железу, которая находится в ослабленном состоянии и не может полноценно функционировать. К разрешенным, в свою очередь, относят:
- тыквенную;
- рисовую;
- геркулесовую;
- перловую;
- манную
- гречневую.
Кроме полезности, они являются еще и абсолютно безопасными, а также придадут в целом сил всему человеческому организму, которые так необходимы для борьбы с заболеванием. Однако стоит уточнить, что польза от них будет лишь при условии правильного приготовления, поскольку пищеварительная система при болезни особенно чувствительна.
В связи с тем, что каждый организм индивидуален, то перед употреблением следует проконсультироваться у врача, какие каши можно есть при панкреатите в каждом конкретном случае.
Нежелательными кашами выступают, как правило, те, что вызывают неприятные ощущения в организме при отсутствии болезни. Так, например, у человека может быть непереносимость рисовой, отчего при заболевании, она может нанести ему дополнительный вред.
Категорически запрещено употреблять при панкреатите такие каши, как:
- кукурузная;
- ячневая;
- гороховая;
- чечевичная;
- пшенная;
- пшеничная.
В отдельно взятых случаях, они могут включаться в рацион лишь в период ремиссии, но лишь в очень разваренном виде.
Особенности разных каш при панкреатите
Чем больше каш из списка разрешенных употребляет пациент, тем быстрее и эффективнее он выздоравливает. Но питаться только ими нельзя. Кроме добавления новых ингредиентов можно изменять способы готовки. Так, вместо обычной варки крупы можно приготовить ее в мультиварке. Другой вариант — готовить в горшочке. Так блюдо получит насыщенный вкус и сможет максимально сохранить полезные компоненты. Если специалист разрешил, можно использовать различные соусы, которые помогут сделать блюдо вкуснее.
Если рекомендовано употреблять молочные каши, дополнять их можно специями. Теперь рассмотрим особенности влияния разных круп на организм больного панкреатитом.
Рисовая
Рисовая каша может включаться в рацион уже через три дня после обострения панкреатита. В первую неделю она разрешена лишь в измельченном виде. Варить лучше на воде с добавлением молока либо молоке. На этом этапе добавлять соль, масло и сахар нельзя.
Специалисты рекомендуют выбирать нешлифованный рис, который обволакивает желудок, защищая его от негативных факторов извне. Также он имеет сорбирующее действие, легко усваивается, дает длительное насыщение и помогает нормализовать стул.
Овсяная
Овсянка очень полезна в умеренных количествах. Ее лучше не употреблять в первые дни воспаления, а после можно включать в рацион. Ее достоинство в том, что она нормализует холестерин. Крупу можно кушать в чистом виде или делать из нее кисель. Она оказывает благотворное влияние на пищеварительный тракт и не раздражает слизистую.
Манная
 Каша не очень калорийна, всего 360 кал. на 100 грамм.Манная каша — источник массы полезных веществ при панкреатите. Она хорошо усваивается, не поражая слизистую ЖКТ. Обычно ее можно употреблять примерно на пятый день после обострения.
Каша не очень калорийна, всего 360 кал. на 100 грамм.Манная каша — источник массы полезных веществ при панкреатите. Она хорошо усваивается, не поражая слизистую ЖКТ. Обычно ее можно употреблять примерно на пятый день после обострения.
Манка способствует восстановлению поджелудочной железы. В ней отсутствует клетчатка, поэтому она не вызывает вздутие, метеоризм и колики. Также в ней много витаминов, и она склонна выводить из организма слизь и лишние жиры. При утихании воспаления из крупы можно готовить десерты либо несколько раз в неделю кушать ее в чистом виде.
Гречневая
Гречка — одна из основных составляющих диеты при панкреатите. Употреблять ее можно с пятого дня после воспаления. Готовить рекомендуется на воде либо разведенном водой нежирном молоке без соли и сахара. Рекомендуется употреблять эту крупу и при утихании панкреатита.
Перловая
Перловая крупа смягчающе действует на органы пищеварения, улучшает эффективность и скорость терапии. Она обладает спазмолитическими и противовоспалительными свойствами, защищает слизистые от агрессивного действия тех или иных факторов.
Но нужно учесть, что сама крупа довольно жесткая, и важно готовить ее правильно. Стакан крупы надо на 10 часов замочить в холодной воде (можно и на ночь), затем промыть крупу и варить ее час
Она должна быть сильно разваренной и перетертой. Только в виде слизистой вязкой массы организм усвоит ее правильно и получит максимум полезных свойств.
Пшеничная и ячневая каши
Пшеничная каша при панкреатите не рекомендована. Она может вызывать чрезмерное чувство насыщения, когда на самом деле человек съел не так много. Обеспечивается это клейковиной в составе. На время обострения и в течение недели после него от продукта лучше отказаться. Разрешена каша только на стадии ремиссии в умеренных количествах.
 Очень хорошо снимает опухоль поджелудочной льняной кисель. Он неплохо успокаивает железу.
Очень хорошо снимает опухоль поджелудочной льняной кисель. Он неплохо успокаивает железу.
Ячневой крупой увлекаться не стоит, хотя на стадии стойкой ремиссии специалисты иногда ее рекомендуют. Она может вызвать ощущение тяжести в животе, потому при приготовлении блюд из нее специалисты советуют долго варить ее и разминать в пюре.
Пшенная
Пшенную кашу употреблять при панкреатите не рекомендуется. В ней содержится много углеводов и полисахариды, которые поджелудочная железа перерабатывает тяжело. Она может спровоцировать дискомфорт в животе и тошноту. Допустимо употреблять ее только на стадии ремиссии в небольших количествах.
Кукурузная
Кукурузная крупа может быть разрешена в умеренном количестве. Она помогает улучшить состояние пациента при хроническом панкреатите. Но употреблять ее часто не стоит. У нее достаточно жесткая структура, что может навредить при обострении.
Видео на тему: Кукурузная каша — самая полезная из всех каш!
Каши из бобовых
Употреблять бобовые при различных формах панкреатита нельзя. Они приводят к вздутию, метеоризму и боли. В них содержится много клетчатки, усложняющей процесс переваривания и провоцирующей дискомфорт.
Можно ли сладости
В течение первых 30 дней после возникновения острой боли и симптомов заболевания, следует полностью исключить сладости из рациона. Чтобы не перегружать поджелудочную железу, не следует добавлять сахар даже в чай.
После того как состояние здоровья стабилизируется, можно постепенно расширять рацион, добавляя сладости:
домашние;
приобретенные в магазине, но важно внимательно изучить состав и срок годности;
предпочтение следует отдавать кондитерским изделиям на фруктозе;
выбирать варианты без излишнего содержания жира, не слишком острые и без добавления алкоголя.
Полностью исключить из рациона следует: шоколад, мороженое, сгущенное молоко, дрожжевое и кремовое печенье.
После выздоровления и достижения стабильной ремиссии, важно точно знать, какие сладости можно употреблять:
- мармелад;
- зефир;
- мед;
- безе;
- сухари;
- бублики;
- несдобная выпечка.
Рекомендуется воздерживаться от употребления сладостей и употреблять их в небольших количествах, когда нет никаких беспокоящих симптомов.
Для многих людей орехи и семечки являются лакомством. Кедровые орехи полезны при панкреатите, но следует употреблять их в разумных количествах
Грецкие орехи следует употреблять с осторожностью. Каштаны полностью исключаются из рациона, а семечки можно употреблять лишь в небольших количествах в сыром виде
Орехи следует употреблять в период ремиссии, не более 3 раз в неделю.






























