Спинальная анестезия
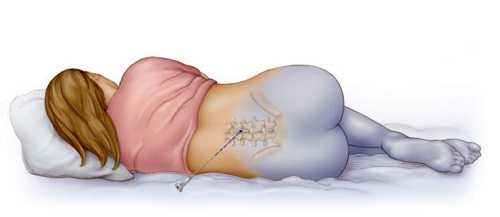
Местная (региональная) спинальная анестезия при кесаревом сечении обеспечивает блокировку всех видов чувствительности. В некоторых источниках может называться спинномозговой. Заключается в том, что лекарственный препарат вводится через прокол между позвонков в цереброспинальную жидкость. При этом игла вводится гораздо глубже, чем при эпидуральном наркозе.
Второе отличие данной методики — положение роженицы при введении анестетика. При эпидуральной она сидит, тогда как здесь ей предложат лечь в позу эмбриона, максимально поджав под живот ноги.
Показания
При кесаревом сечении проводится спинномозговая анестезия в следующих случаях:
- экстренная ситуация, а общий наркоз противопоказан;
- выполненная эпидуральная анестезия в начале естественных родов, которые необходимо завершить кесаревым сечением;
- гестоз;
- порок сердца;
- артериальная гипертензия;
- сахарный диабет;
- проблемы с почками.
Это щадящий вид анестезии, к которому врачи прибегают, если у роженицы обнаруживаются какие-то серьёзные проблемы со здоровьем. Однако спинальный наркоз имеет ряд противопоказаний, которые обязательно нужно иметь в виду.
Противопоказания
Имеются следующие противопоказания к спинальной анестезии при проведении кесарева сечения:
- отказ пациентки от такого вида обезболивания;
- отсутствие необходимого оборудования или квалифицированного специалиста;
- большая кровопотеря;
- нарушения, связанные с кровеносной системой;
- любые инфекции, воспаления, сепсис, герпес в стадии обострения;
- аллергия на вводимый препарат;
- проблемы с сердцем;
- высокое внутричерепное давление;
- гипоксия плода;
- заболевания ЦНС;
- употребление гепарина, варфарина или других антикоагулянтов непосредственно перед операцией.
Если не было учтено хотя бы одно противопоказание из данного списка, маму и ребёнка могут ожидать самые серьёзные осложнения после спинальной анестезии, применённой в ходе кесарева сечения. Именно поэтому, если операция проводится планово, женщина должна обговорить со своим лечащим врачом все проблемы своего здоровья и решить, подходит ей данный вид наркоза или нет. У него есть свои преимущества и недостатки.
Плюсы
Самый частый вопрос, которые задают роженицы, готовящиеся к кесареву сечению, — что лучше: спинальная или эпидуральная анестезия? Выбор во многом будет зависеть от индивидуальных особенностей женского организма, течения беременности и многих других факторов. Преимущества спинномозгового наркоза:
- отличное обезболивание без погрешностей, которые есть при эпидуральной анестезии;
- прекрасное расслабление мышечной системы;
- быстрота действия: всего 5-7 минут;
- минимальное воздействие лекарственными препаратами на плод: при эпидуральном наркозе объём вводимого вещества гораздо больше;
- возможность находиться в сознании на протяжении всех родов;
- из-за понижения давления врачи могут контролировать кровопотерю;
- восстановительный период проходит быстрее и гораздо легче, чем после общего наркоза;
- использование более тонкой иглы, чем при эпидуральной анестезии, так что болевые ощущения в месте прокола впоследствии исключены;
- отсутствие риска повреждения спинного мозга;
- более низкая цена.
В вопросе, какую анестезию выбрать (эпидуральную или спинальную) при кесаревом сечении цена вовсе не определяет качество. Здесь она ниже лишь потому, что объём вводимого лекарственного препарата гораздо меньше, чем используется при эпидуральном наркозе. Ну и, конечно, без недостатков не обходится ни одни вид анестезии.
Минусы
В редких случаях последствия спинальной анестезии в рамках кесарева сечения могут быть такими же опасными, как и при общем наркозе. Так что роженица заблаговременно должна знать обо всех недостатках данного вида обезболивания, к которым относятся:
- требуется высокий профессионализм анестезиолога;
- среди осложнений — инфицирование, менингит, токсическое отравление, судороги, остановка дыхания, повреждение спинного мозга, летальный исход, сильные головные или спинные боли, которые могут длиться в течение нескольких месяцев после операции;
- из-за неправильного прокола анестезия может вообще не сработать;
- анестетик слабо, но всё-таки может оказать влияние на ребёнка;
- ограниченное (не более 2 часов) время действия обезболивающего препарата:
- резкое падение давление у роженицы, которое сопровождается приступами тошноты и головокружения.
Так что, если вам предстоит пройти через кесарево сечение, стоит взвесить все плюсы и минусы спинальной анестезии, прежде чем воспользоваться данным методом наркоза. Несмотря на невысокую стоимость по сравнению с эпидуральной анестезией, иногда имеет смысл воспользоваться именно последним вариантом.
Эпидуральное обезболивание
Зачастую эпидуральной анестезией пользуются в операциях кесарева сечения, когда оно плановое, так как в этом случае требуется время на подготовку. Сделать прокол в экстренных случаях не всегда удается возможным, так как делается укол в определенное место над позвоночником на уровне поясницы. И в место, где выходят нервы из спинного мозга в позвоночном канале, вводится обезболивающее вещество через тонкую мягкую трубочку (катетер). В любой момент через катетер по мере необходимости добавляется лекарство. Результат анестезии — ясное сознание. Но пропадает вся чувствительность ниже пояса: болевая, тактильная и температурная. Пациентка перестает чувствовать свою нижнюю часть тела, не может пошевелить ногами.
Как и остальные виды, эпидуральная анестезия при кесаревом сечении имеет свои показания и противопоказания, достоинства и недостатки.
Показания:
- Преждевременные роды (на сроке беременности меньше 37 недель). При этом виде обезболивания происходит расслабление мышц тазового дна, головка плода испытывает перегрузки меньше и легче продвигается по родовому каналу;
- Повышенное артериальное давление либо гестоз — эпидуральная анестезия при кесаревом вызывает снижение давления;
- Дискоординация родовой деятельности. При данном осложнении отделы матки сокращаются с разной степенью активности, нет координации сокращений между ними. Это может быть из-за высокой сократительной активности маточной мускулатуры. Психологическое напряжение женщины также может привести к такому результату. Эпидуральная анестезия при кесарево сечении немного ослабляет интенсивность схваток, угнетает действие окситоцина;
- Продолжительные роды. Отсутствие полноценного расслабления в течение продолжительного промежутка времени приводит к аномалиям родовой деятельности, в этом случае необходимо применение анестезии, чтобы беременная женщина могла отдохнуть и восстановить силы.
Противопоказания:
- Нарушение свертываемости крови;
- Близкое расположение гнойничков к месту прокола;
- Инфекционные болезни;
- Аллергия на используемые лекарства;
- Тяжелые деформации позвоночника;
- Рубец на матке (не всегда);
- Неправильное положение плода (косое или поперечное);
- Большой вес ребенка, узкий таз;
- Отказ пациентки от эпидуральной анестезии при кесаревом сечении.
Преимущества заключаются в следующем:
- Ясное сознание беременной. Исключается риск интубации либо аспирации. Женщина находится в сознании и может насладиться всем процессом появления ребенка на свет;
- Отсутствие раздражения верхних дыхательных путей. Для женщин страдающих бронхиальной астмой данная анестезия предпочтительнее;
- У пациентки сердечно-сосудистая система сохраняет относительную стабильность, так как обезболивающий препарат набирает силу постепенно;
- Сохраняется относительная способность к движениям. Это является особенно важным условием, если у беременной имеются какие-либо мышечные патологии;
- Проведение длительной операции. Эпидуральная анестезия позволяет увеличить время наркоза, благодаря катетеру, через который возможна повторная подача анестетика;
- Обезболивание в послеоперационном периоде. Для послеоперационного обезболивания имеется возможность введения специальных веществ, которые называются опиоиды.
Недостатки анестезии:
- Риск ошибочного внутрисосудистого введения. А при несвоевременном обнаружении ошибки возможно развитие судорог, резкое понижение артериального давления;
- Опасность субарахноидального введения. Это значит введение анестетика под паутинную оболочку спинного мозга. Возможно развитие тотального спинального блока, если такое введение не будет обнаружено;
- Процедура эпидуральной анестезии сложнее остальных видов обезболивания;
- Операцию возможно начинать через определенный промежуток времени, так как до начала действия наркоза необходимо минут 10-20;
- Существует возможность неадекватного обезболивания. Иногда крестовые нервы не блокируются, и возникает дискомфорт во время операции;
- Некоторые препараты, применяемые при эпидуральной анестезии, проникают через плаценту. Это может привести к снижению сердечного ритма ребенка, нарушение дыхания новорожденного;
- Могут возникнуть неприятные ощущения после операции: боль в спине, головная боль, дрожь в ногах, нарушение мочеиспускания.
Но не следует сильно переживать, ведь наличие опыта и бдительности врача-анестезиолога и педиатра-неонатолога помогут избежать серьезных осложнений. Подробнее об эпидуральной анестезии →
Как делают кесарево сечение с эпидуральной анестезией?
Такая методика является распространенной и действенной. Заключается во введении лекарственного средства в область локализации спинного мозга. Начинают манипуляцию за полчаса до намеченного времени самого родоразрешения. Непосредственно такой интервал необходим для того, чтобы подействовало лекарство. Зона укола обильно обрабатывается антисептическим раствором, размечается место инъекции.
При таком типе анестезии при кесаревом сечении на уровне поясницы, специальной, стерильной иглой, врач прокалывает кожу. Затем, постепенно углубляясь, достигают пространства над позвоночником, в котом располагаются нервные корешки. После этого в иглу вставляют специальную трубочку — катетер, который будет служить трубопроводом для лекарств. Иглу извлекают, оставляя трубку, которую удлиняют, — присоединяют большей длины, доводят до плечевого пояса, где и закрепляют. Средство вводится постепенно, при необходимости дозировка увеличивается. Обеспечивается легкий доступ к катетеру.
Сама процедура применения медикамента выполняется в положении стоя или в положении на боку. Манипуляция практически безболезненна. Некоторые женщины могут отмечать незначительный дискомфорт, что характеризуют как чувство сдавления в области поясницы. При введении непосредственно лекарства, пациентка ничего не ощущает. Процедура имеет высокую эффективность.
В результате полностью отключается чувствительность, но сознание роженицы не отключено, — она слышит своего новорожденного, его первый крик. Рассказывая о том, сколько длится кесарево сечение при эпидуральной анестезии, врачи отмечают, что в зависимости от дозировки, снятие чувствительности фиксируется на протяжении 80-120 минут. Этого времени вполне хватает для операции.
Противопоказания к эпидуральной анестезии при кесаревом сечении
Такой способ имеет положительные качества, но существуют и свои противопоказания. Он запрещен при:
- воспалении области, где необходимо осуществить прокол — гнойнички, папулы;
- нарушении свертывания крови;
- индивидуальной непереносимости препаратов;
- болезнях позвоночника, остеохондрозе;
- поперечном или косом расположении плода.
Рассказывая о том, чем опасна эпидуральная анестезия при кесаревом сечении, медики отмечают, что такая манипуляция требует опытности, четкости. Повреждение сосудов, нервных окончаний вызывает необратимые последствия. Учитывая данные факты, манипуляция осуществляется исключительно при больших клиниках, где присутствует квалифицированный персонал, спец. аппаратура.
Последствия эпидуральной анестезии при кесаревом сечении
В виду того, что при операции с таким типом обезболивания необходимы большие дозировки лекарства, побочные эффекты отмечаются часто. Среди таковых стоит отметить:
- боли в спиной области;
- головная боль;
- тремор в ногах.
Эти явления проходят самостоятельно, спустя 3-5 часов. Связаны они с воздействием на организм медикаментов, используемых для процедуры. Осложнения после эпидуральной анестезии при кесаревом сечении фиксируют редко. К ним относят:
- нарушение процесса мочеиспускания;
- травмирование оболочек спинного мозга, рядом расположенного нерва;
- аллергические реакции на действующий компонент лекарства.
Общий наркоз
Общий эндотрахеальный наркоз при плановом кесаревом сечении сегодня проводится все реже. Однако именно его делают, когда операцию необходимо провести в экстренном порядке, и нет времени ждать, пока анестезиолог проведет регионарное обезболивание.

Манипуляция проходит в несколько этапов. Сначала в вену женщине вводитсяпрепарат, погружающий ее в медикоментозный сон и отключающий сознание. Затем в трахею вставляется трубка для подачи смеси кислорода с наркозным газом и искусственной вентиляции легких. Действие наркоза, при правильном введении препаратов, проявляется практически мгновенно. Женщина находится в полностью бессознательном состоянии.
Плюсы общего наркоза при кесаревом сечении
- моментальное действие при срочной операции;
- низкий риск падения уровня артериального давления, стабильная работа сердечнососудистой системы;
- полное расслабление мышц тела роженицы, что очень удобно для хирурга;
- возможность своевременного продления действия, путем дополнительных инъекций, контроль глубины наркоза;
- возможность для мамы не видеть операции, если ее пугает такая перспектива (при том, что даже при региональной анестезии хода операции она все равно не увидит, так как на уровне груди будет установлена ширма).
Минусы и осложнения после общего наркоза
Препараты общего наркоза могут повлиять на ребенка. Это выражается в некотором угнетении мышечной активности, нервной и дыхательной систем малыша. Как правило, это действие кратковременно и выражается в том, что ребенок после извлечение малоподвижен и не кричит в первые секунды.
Но бывают и случаи последующего развития осложнений, вплоть до гипоксическо-ишемической энцефалопатии; все зависит от того, какую дозу препаратов ввели женщине и как быстро извлекли малыша. Впрочем, медицина не стоит на месте, и с каждым годом появляются новые препараты, минимизирующие негативное воздействие на ребенка.
Возможность тяжелого «отхождения» от наркоза. Здесь все зависит от индивидуальных особенностей организма женщины: кто-то мучается головным болями, тошнотой и спутанностью сознания еще сутки после операции, а кто-то уже через несколько часов прекрасно себя чувствует.
Раздражение и боль в горле, кашель – все это последствия не слишком аккуратных действий по установке трахейной трубки, кроме того, кашель после кесарева сечения доставляет женщине множество неприятных ощущений, так любое напряжение живота отзывается болью.
Риск аспирации – попадания содержимого желудка в дыхательную систему в связи с тем, что при введении трубки в трахею, может начаться рвота.
Вероятность воздействия препаратов на сердечно-сосудистую систему, а также возникновения аллергических реакций.
Показания
Общий наркоз выполняется:
- при срочном кесаревом сечении, когда есть угроза для жизни ребенка или мамы;
- при вероятности осложнений, ведущих к удалению матки, а также акушерских кровотечений, например, в случае с предлежанием плаценты;
- в случаях, когда регионарная анестезии по тем или иным причинам невозможна, например, у мамы высокая степень ожирения или травмы позвоночника, низкое давление, кровотечение и так далее.
Итак, общий наркоз и сегодня пользуется достаточной популярностью в связи с тем, что не всегда в больнице есть анестезиолог, способный провести регионарную анестезию или имеются необходимы для этого препараты. Кроме того, разрабатываются новые препараты, которые делают общее обезболивание все более безопасным для малыша и легко переносимым для матери.
Эндотрахеальный общий наркоз
К общей анестезии относится также эндотрахеальный наркоз, который применяется в случае кесарева сечения. Лекарственный препарат для обезболивания проникает в клетки организма через трубку, которую анестезиолог вводит в трахею. Большинство медиков, если родоразрешающей операции не избежать, выбирают именно данную методику. Показания у неё точно такие же, как и у общего внутривенного наркоза, а вот достоинств гораздо больше.
Плюсы
Врачи отдают предпочтение именно эндотрахеальному общему наркозу при проведении кесарева сечения по следующим причинам:
- лекарственный препарат медленнее проникает сквозь плаценту, чем при его внутривенном введении, поэтому риск нежелательных последствий для плода оказывается гораздо меньшим;
- сводится к минимуму риск осложнений для дыхательной и сердечно-сосудистой системы, так как аппарат выводит из организма углекислоту и снабжает лёгкие кислородом;
- анестетики подаются в более точном количестве, а дозировку лекарственного вещества можно изменить в любой момент;
- врач контролирует уровень насыщения кислородом и получаемый лёгкими объём вентиляции;
- содержимое желудка не может проникнуть в лёгкие.
Так что на вопрос, какая анестезия лучше при кесаревом сечении — внутривенная или эндотрахеальная, врачи чаще всего отвечают однозначно: последний вариант предпочтительнее. И всё-таки и у этого вида общего наркоза имеются свои недостатки.
Минусы
Организмы роженицы и малыша по-разному могут отреагировать на лекарственные препараты, поступающие посредством общего эндотрахеального наркоза. В результате последствия такой операции порой бывают не только неприятными, но и опасными для здоровья. Среди них:
- тошнота;
- боль в горле, мышцах;
- дрожь;
- головокружение вплоть до обморочного состояния;
- слабое сознание;
- травмы языка, губ, зубов, горла;
- инфекции лёгких;
- аллергия;
- анафилактический шок;
- поражение головного мозга как у роженицы, так и у малыша;
- а также повреждение нервных отростков у обоих.
Негативные последствия эндотрахеального общего наркоза даже врачи не всегда могут предсказать, особенно в условиях родоразрешения, когда они ответственны за жизнь матери и ребёнка. Поэтому в последнее время используются региональные виды анестезии при кесаревом сечении, которые оказывают не такое вредное воздействие на плод: спинальная, эпидуральная и спино-эпидуральная.
Кесарево сечение: что это и зачем
Природой предусмотрено, что женщина должна рожать естественным образом. Из-за того, что порой реализовать это было проблематично, медицина предложила радикальный, но в некоторых случаях максимально безопасный вариант родоразрешения – кесарево сечение. Его суть заключается в том, что врач проводит хирургическую операцию, благодаря которой плод вынимается через разрез в матке и брюшине.
К слову, процедура уходит корнями в древность. Согласно мифам и легендам, именно благодаря кесареву сечению мир увидел бога Аполлона. Стоит отметить, что до начала XVI века кесарево сечение проводили лишь тогда, когда роженица умирала. Но в 1500 году появилось описание первого в Европе случая появления ребенка на свет посредством оперативного вмешательства, в результате которого и мать, и дитя остались живы.
Впервые наркоз начали применять в середине XIX века. Его цель – максимально обезболить, позволив женщине хорошо перенести предстоящую операцию. Выполняется последняя в течение нескольких минут, во время которых в определенном месте делают надрез, чтобы извлечь ребенка. В случае отсутствия осложнений через 5 – 6 дней после операции женщину выписывают.
Абсолютными показаниями к ее проведению являются:
- несоответствие размеров плода и таза женщины;
- клинически узкий таз;
- предлежание плаценты;
- риск разрыва матки в родах;
- пороки развития плода.
Анестезия применяется всегда.
Дополнительные факторы, влияющие на продолжительность операции
Иногда во время проведения операции возникают обстоятельства, вследствие которых ее длительность увеличивается на 2-4 часа. Однако чем дольше ее делают, тем больше вероятность развития осложнений в реабилитационный период. Продолжительность хирургического вмешательства может увеличиться по следующим причинам:
- спайки, появившиеся после предыдущего кесарева сечения;
- снижение артериального давления;
- опухоль, которую обнаружили во время процедуры;
- аномалии в развитии плаценты;
- многоплодная беременность;
- ухудшение общего состояния пациентки вследствие системного заболевания;
- запланированная стерилизация.
ЧИТАЕМ ТАКЖЕ: донное кесарево сечение: техника проведения операции
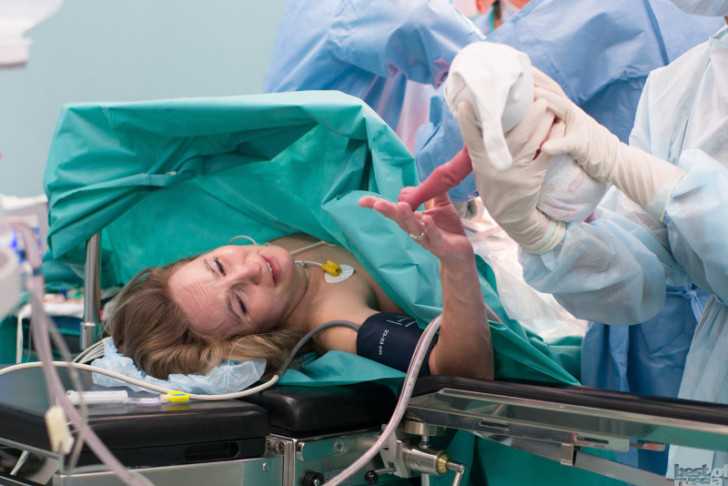
Если естественное родоразрешение провести не удалось, прибегают к экстренной операции. В среднем она длится до 40 минут, но может затянуться в следующих ситуациях:
- необходимость дополнительной анестезии;
- нарушения работы почек;
- предлежание плаценты;
- повреждение органов брюшины;
- обильное кровотечение, которое не удается быстро остановить;
- требуется полное удаление матки.
Независимо от типа процедуры, ее продолжительность в целом зависит от квалификации специалиста, согласованности работы реанимационной бригады и вида наркоза. Немаловажную роль играют и физиологические показатели пациентки (например, при затяжных естественных родах, которые заканчиваются незапланированной операцией, процедура кесарева сечения будет длиться дольше).
ЧИТАЕМ ТАКЖЕ: что можно кушать после кесарева сечения в роддоме: принципы послеоперационного питания

Противопоказания
Применение любого препарат или медицинской процедуры для беременной её врач может поставить под вопрос. Если это касается такой серьёзной темы, как способ рождения и вид анестезии, к возможным противопоказаниям относятся наиболее серьёзно.
Вот одни из них:
- Категорический отказ пациентки от регионарной анестезии. Есть впечатлительные женщины, которые боятся и не хотят находиться в сознании во время операции.
- Аллергия на анестетики.
- Кожные инфекции и сильное раздражение в предполагаемом месте инъекции.
- Внутричерепная гипертензия.
- Экстренность ситуации, когда нет времени на подготовку и проведение спинальной анестезии.
- Аномалии позвоночника женщины.
- Риск возникновения кровотечения, коагулопатии.
При наличии противопоказаний к проведению регионарной анестезии женщине дают общий наркоз.
Подробнее о спинальной анестезии смотрите в видео:
Эпидуральная анестезия при кесаревом сечении
Эпидуральная анестезия – вид местной анестезии, которое проводится путем ввода обезболивающего в эпидуральное пространство, обеспечивая потерю чувствительности в нижней части тела.
Отличие эпидуральной анестезии от спинальной анестезии заключается в анатомических пространствах спинного отдела, куда вводят обезболивающие препараты. Также следует отметить, что механизм воздействия обезболивающего также отличается. Спинальная анестезия имеет ограниченное время действия, в то время, как эпидуральная анестезия может действовать неограниченное время, за счет катетера, который вводится роженице.
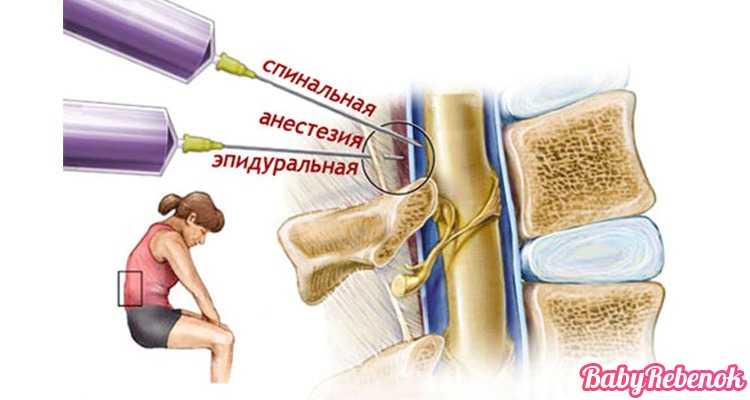
Как делают эпидуральную анестезию при кесаревом сечении
Первый укол производят точно также, как и в случае с спинальной анестезией – с целью обезболить ткани в области основного укола. Нужное место протирают проспиртованной ваткой и совершают почти безболезненную инъекцию. Введенный препарат начинает действовать мгновенно, и можно почувствовать, как небольшой участок тела немеет.
Вторую иглу вводят в пространство между позвоночником и спинным мозгом, где расположены нервные окончания. Именно на них должна действовать эпидуральная анестезия, блокируя прохождение сигналов к головному мозгу. Анестетик не способен различать болевые и другие сигналы, поэтому блокирует все: прикосновений женщина также не почувствует.
Затем по игле проводят катетер. Он проникает под кожу, заканчивается вместе с окончанием иглы и надежно там фиксируется. Иглу постепенно вынимают, но катетер остается. Теперь через него в организм женщины можно подавать новые дозы анестетика. Действовать лекарства начинают спустя примерно полчаса после второго укола.
Кому нельзя делать эпидуральную анестезию при кесаревом сечении
Ряд запретов во многом сходится со спинальной анестезией, вследствие чего перед окончательным выбором необходима консультация с врачом. Эпидуральная анестезия при кесаревом сечении совершенно точно запрещена тем, у кого:
- существуют травмы позвоночника – как в данный момент, так и ранее перенесенные;
- хронически низкое давление;
- риск или начальное развитие гипоксии у ребенка;
- подозрение на кровотечение, либо имеющееся кровотечение.
Преимущества эпидуральной анестезии
Более сложный метод не всегда значит лучший. Но ряд плюсов есть и у этого обезболивания:
- Женщина тоже находится в сознании, может контролировать свое дыхание и услышит первый крик своего малыша.
- Артериальное давление снижается понемногу, что позволяет врачам лучше его контролировать.
- Если операция в силу любых причин затягивается, анестезию можно продлить без перевода роженицы на общий наркоз.
Недостатки эпидуральной анестезии
- Для врача она достаточно сложна. И если он выполнит любой элемент манипуляции неправильно, это может повлиять на ход операции.
- Игле проще пробить не ту стенку и ввести лекарства в кровь. Если эпидуральный анестетик попадает в кровеносную систему, заметить и локализовать эту проблему сразу невозможно. То есть какое-то время лекарство будет поступать не туда. Это чревато отравлением вплоть до летального исхода.
- Еще одно последствие пробитой «не той стенки» – спинальный блок. Это может остановить сердце.
- Пока эпидуральная анестезия при кесаревом сечении начнет действовать, падающее-поднимающееся давление матери может вызвать гипоксии у ребенка.
- Этот вид анестезии может вообще не подействовать, либо обезболить только одну часть тела. Предугадать такой результат нельзя.
- Возможно проникновение спинномозговой жидкости туда, где ее быть не должно. Анестезия после кесарева сечения закончится, а боли в голове и спине останутся, причем, надолго.
Влияние эпидуральной анестезии на ребенка
Препараты, попадая в организм женщины, оказывают также влияние на организм ребенка. В зависимости от вида обезболивающего, последствия могут быть разными. Как правило, они следующие:
- биение сердца малыша становится рваным или слишком медленным;
- возникновение гипоксии плода;
- неправильное дыхание после появления на свет, иногда это требует искусственной вентиляции легких.
Спинномозговая анестезия
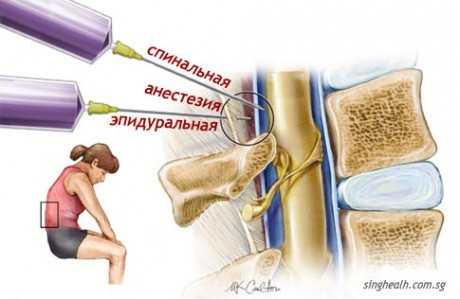 Отличия спинальной (спинномозговой) и эпидуральной анестезии
Отличия спинальной (спинномозговой) и эпидуральной анестезии
Плюсы спинномозговой анестезии
- обезболивание достигается в 100% случаев в отличии от ЭДА;
- анестезия наступает значительно быстрее, через 5, максимум 7 минут (хирурги не ждут и начинают мыться на операцию);
- в техническом плане СМА проще ЭДА;
- дешевизна метода в отличие от перидуральной анестезии;
- отсутствуют риски системного воздействия анестетика на женщину;
- роженица находится в сознании, может услышать и увидеть новорожденного;
- хорошее расслабление мышц (оптимальные условия для хирургов);
- отсутствие негативного действия препаратов на плод;
- менее болезненная манипуляция (игла тоньше, чем при ЭДА).
Минусы спинномозговой анестезии
- из-за быстрого действия анестетика резко падает уровень кровяного давления (этот момент предупреждают профилактически);
- нередки случаи возникновения постпункционной головной боли в течение нескольких дней (поэтому пациентке после операции рекомендуется находиться в горизонтальном положении не менее 24 часов);
- непродолжительность обезболивания (не более 2 часов) и отсутствие возможности пролонгировать СМА;
- возможны осложнения в виде болей в спине в течение нескольких месяцев.
Эпидуральное обезболивание при оперативном родоразрешении
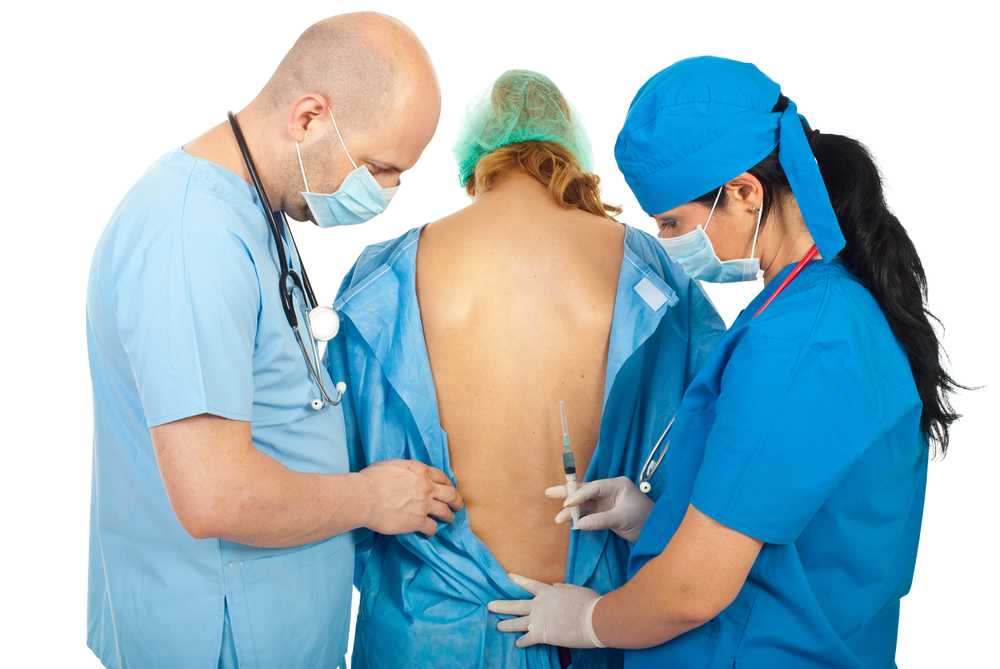
Эпидуральный вид обезболивания по своему эффекту очень схож со спинальной анестезией, однако отличия все же имеются. Например, эффект после введения лекарственного вещества развивается медленно, в течение 10-20 минут. Суть данного метода обезболивания при операции заключается во введении в межпозвоночное пространство анестетика, который блокирует передачу нервных импульсов в нервные корешки, в результате чего снижается их чувствительность.
Анестезиолог рассчитывает дозу наркоза индивидуально для каждой пациентки и вводит лекарство при помощи тонкой иглы в межпозвоночное пространство между стенкой спинномозгового канала и паутинной мозговой оболочкой. После этого игла извлекается, а в месте прокола остается гибкая трубка, через которую при необходимости во время вмешательства можно добавлять дозу анестетика.
Преимуществами эпидурального наркоза во время кесарева являются:
- обезболивание на высшем уровне;
- минимальный риск попадания в организм ребенка лекарственных веществ, в отличие от других видов анестезии;
- весь процесс родоразрешения женщина остается в полном сознании и может увидеть ребенка в первые секунды его жизни;
- при использовании данного вида наркоза риск развития послеоперационных кровотечений минимален.
Эпидуральная анестезия при кесаревом сечении: все за и против
Эпидуральная анестезия, являющаяся регионарной анестезией, то есть – с местным очаговым обезболиванием, очень схожа со спинальной анестезией.
Главным образом, эпидуральная анестезия применяется для плановых операций, потому что её действие развивается не сразу, а постепенно, примерно через 20 минут после начала вливания анестетика.
Суть эпидуральной анестезии – в ведении анестезирующего лекарственного средства в эпидуральное пространство позвоночника для устранения чувствительности нервных корешков, выходящих в него.
Для выполнения процедуры анестезиолог вводит иглу между стеной спинномозгового канала и твердой оболочкой спинного мозга. По игле проходит тонкая гибкая трубка – катетер, которая будет доставлять анестетик в эпидуральное пространство. Игла убирается, а катетер остается для введения средства до окончания операции.
Плюсы эпидуральной анестезии
- Прекрасное обезболивание всего периода операции или родов.
- Минимальное воздействие на ребенка, в сравнении с другими видами анестезии.
- Женщина остается в сознании весь период операции и может сразу же увидеть своего новорожденного ребенка.
- Эпидуральная анестезия немного понижает давление за счет расслабления сосудов периферического круга, что позволяет вводить больше инфузионных растворов, что служит хорошей профилактикой большой кровопотери на операции.
- После эпидуральной анестезии послеоперационный период проходит с более благоприятным течением.
- Катетер, который вводится в эпидуральное пространство, позволяет вводить анестетик столько, сколько это необходимо, весь период операции.
Минусы эпидуральной анестезии
- Это – довольно сложно выполняемая процедура в технике анестезиолога, которую могут выполнять не все специалисты.
- Осложнения после эпидуральной анестезии всё-таки возможны – это и инфицирование, и токсическое отравление женщины, вплоть до судорог, остановки дыхания и летального исхода.
- Вследствие неправильного прокола эпидуральная анестезия может не сработать вообще, обезболить только левую или только правую половины тела. Может также развиться так называемый спинальный блок, когда лекарственное средство попадает под паутинную оболочку на спинном мозге.
- Анестетик может влиять на ребенка.
- Поскольку анестезия в эпидуральную область действует не сразу, а, как минимум, через 20 минут, давление женщины за это время снижается и держится на низких показателях, а ребенок внутриутробно страдает из-за гипоксии.
- Эпидуральную анестезию нельзя применить при экстренном оперативном вмешательстве.






























