Проблемы с кожей у новорожденных: опрелости
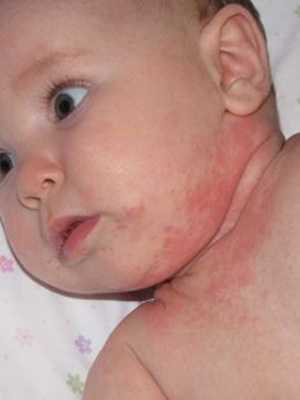
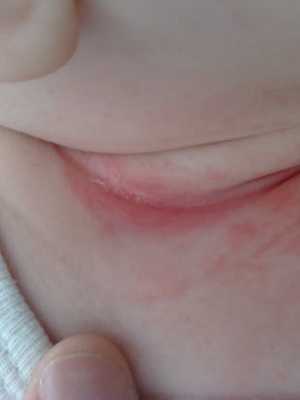
Опрелость — это заболевание кожи новорожденного ребенка, возникшее в местах избыточного трения, на участках, длительно подвергавшихся воздействию мочи и кала, в складочках кожи.
Причины заболевания. Раздражение появляется на наиболее чувствительных участках кожи, которые к тому же часто бывают влажными (в паху). Пот, моча и кал являются питательной средой для размножения микроорганизмов, которые и вызывают воспаление. Нередко возникновение опрелостей провоцируют вещества, входящие в состав памперсов, одноразовых салфеток и других предметов гигиены.
К появлению опрелостей на коже новорожденных склонны младенцы с избыточным весом, эндокринной патологией, близко расположенными к коже сосудами (сосудистая сеточка у таких малышей просвечивает через тонкую, нежную кожу).
Признаки заболевания. Опрелости I степени характеризуются покраснением кожи без нарушения ее целостности. Они располагаются в паху, где влажная кожа наиболее подвержена внешнему воздействию (трению).
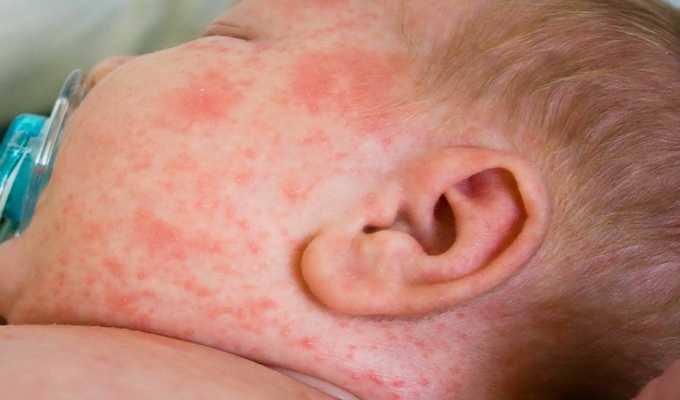
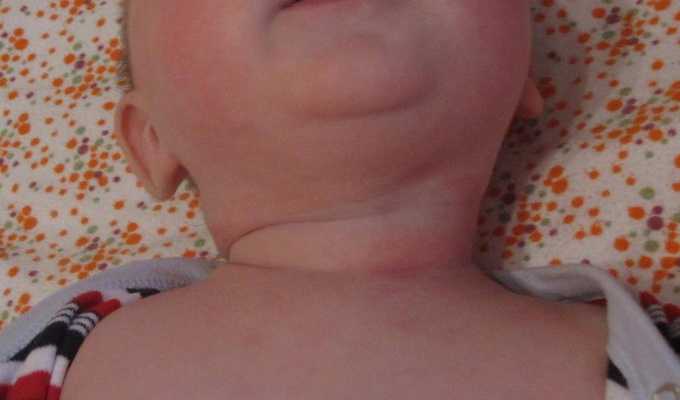
Об опрелости II степени свидетельствует ярко-красная кожа, покрытая микротрещинами, иногда даже отдельными гнойничками. У ребенка появляется зуд, поэтому малыш становится беспокойным.
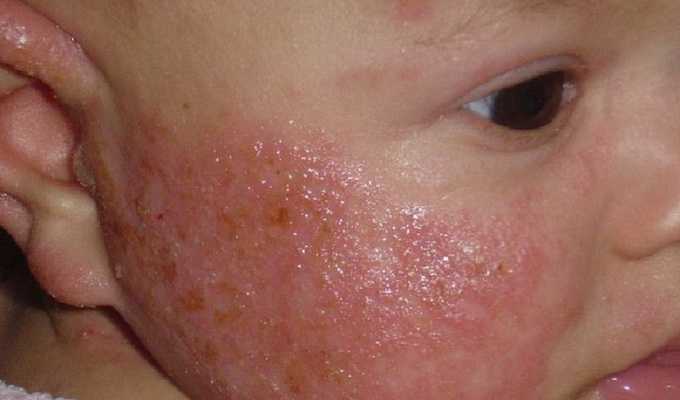
Опрелости III степени — очень тяжелое повреждение кожи. Кожа становится ярко-красной, покрывается мокнущими трещинами, гнойничками и даже язвами, причиняющими резкую боль. Малыш постоянно плачет, у него может повыситься температура тела.
Лечение. Опрелости I степени не требуют специальной медицинской помощи, достаточно тщательного гигиенического ухода, проведения ежедневных ванн с бледно-розовым раствором перманганата марганца, воздушных ванн по 10—20 минут 2-3 раза в день. Рекомендуется отказаться от применения памперсов и перейти на марлевые подгузники или широкие ползунки. Пеленки следует менять как можно чаще, тщательно выполаскивая их после стирки с добавлением уксуса (1 столовая ложка 6%-ного уксуса на 1 л воды).
Лечение опрелостей II степени начинают с уже перечисленных мероприятий; если в течение ближайших суток улучшения не наступает, проводят влажные компрессы с настоями целебных трав (ромашки, череды, листьев грецкого ореха и т. п.), присоединяют медикаментозную терапию. Места поражения 2-3 раза в день смазывают защитными кремами и мазями (таниновой, метилурациловой, драполеном, бепантеном), болтушками (тальк — 20,0 г, оксид цинка — 20,0 г, глицерин — 10.0 г, свинцовая вода — 50,0 мл или оксид цинка — 15.0 г, глицерин— 15,0 г, дистиллированная вода — 15.0 мл), проводят УФ-облучение кожи.
Лечение опрелостей III степени проводит только врач-педиатр. Родителям следует четко помнить: нельзя обрабатывать мокнущие участки кожи мазями на жировой основе и маслами, они образуют непроницаемую пленку, под которой создаются благоприятные условия для размножения грибков и бактерий.
Обращение к доктору при этом заболевании кожи у новорожденных детей необходимо, если:
- опрелости долго не проходят;
- невзирая на предпринимаемые усилия опрелости, увеличиваются в размерах;
- на фоне раздраженной кожи появились трещины, пузырьки с прозрачным содержимым, а тем более гнойнички и мокнутие.
Для профилактики этих кожных заболеваний у новорожденных необходимо подмывать ребенка после каждого туалета, регулярно менять подгузники, смазывать проблемные участки стерильным растительным маслом или кремами, проводить воздушные ванны.
Стадии развития у новорожденных
В течении заболевания принято выделять три последовательные стадии. Для каждой из них характерна своя клиническая картина:
- Первая стадия – эритематозная. Начальный этап заболевания, характеризующийся появлением покраснений на коже: она резко становится отечной, появляются высыпания.
- Вторая стадия – эксфолиативная. В поверхностном слое кожи, эпидермисе, образуется экссудат, что приводит к отслаиванию (симптом Никольского). Когда развивается эксфолиативный дерматит на руках, появляются эрозии, которые со временем растут и сливаются между собой. Внешне пациент выглядит, как будто у него ожоги 2-й степени. Появляются проблемы желудочно-кишечного характера (понос, тошнота, рвота).
- Третья стадия – регенерация. Наблюдается снижение температуры тела, заживление эрозивных образований, снижается отечность и гиперемия кожи.
Стоит отметить, что тяжесть клинической картины и симптомов заболевания напрямую зависит от возраста ребенка. Так, у пациентов 2–6 дней от роду дерматит Риттера протекает в тяжелой форме, которая может привести даже к гибели малыша на фоне обезвоживания. Когда инфицирование происходит на 2-3-й неделе жизни, патология протекает легче.
Эксфолиативный дерматит проявляется такими общими симптомами, как:
- гиперемия и утолщение кожных покровов;
- выделение большого объема экссудата через пораженную кожу;
- озноб;
- увеличение лимфоузлов;
- учащение пульса;
- зуд;
- пересыхание слизистой рта;
- маслянистый, блестящий, плохо отстающий от стенок унитаза кал;
- потеря волос;
- деформация ногтей;
- увеличение температуры.
Синдром ошпаренной кожи имеет 3 стадии развития. Каждой из них соответствует своя клиника. Рассмотрим их подробнее.
Эритематозаная
Для этой стадии характерно возникновение гиперемированных участков кожи в области рта и пупка. По прошествии времени кожа шелушится. Позже такие же признаки болезни появляются в крупных кожных складках, в области гениталий и вокруг заднего прохода.
Эксфолиативная
Эта стадия наступает через 3 дня от начала болезни. Она характеризуется вскрытием пузырей и появлением красных участков кожи, напоминающих ожог. У малыша поднимается температура, возникают диарея и рвота. Новорожденный не берет грудь, аппетит снижен, теряется масса тела. Если не оказать помощь, ребенок может погибнуть.
Регенеративная
Соответствует 10-14 суткам болезни, в случае оказания грудничку медицинскую помощь. Отечность, покраснение и температура тела уменьшаются, появляется аппетит, восстанавливается сон.
Болезнь Риттера имеет 3 степени тяжести:
- легкая — небольшое число пузырей, нет четкой стадийности развития болезни. Ребенок выздоравливает на 10-14 день;
- средняя — характерны четкие стадии развития заболевания. Выздоровление без осложнений;
- тяжелая — инфицирование вскрывшихся пузырей, переход бактерий в кровь, распространение возбудителя по всему организму.
Эксфолиативный дерматит имеет несколько стадий развития болезни, и характерные им признаки, но помимо стадий можно выделить общую клиническую картину:
- Кожа на разных участках тела может стать чувствительной, болезненной;
- Отмечается диффузное покраснение кожи, наиболее выражены изменения в области лица и шеи, крупных складок (паховые, подмышечные)
- Кожа отслаивается крупными пластами и оставляет после себя обширные эрозии
- Страдает общее самочувствие ребенка (повышение температуры тела, сонливость, плаксивость, потеря апетита и веса и др.)
- 1. Эритематозная (начальная) стадия – кожные покровы краснеют, отмечается отечность
- 2. Эксфолиативная – опасный период заболевания, наступает спустя несколько дней от начала заболевания. Кожа в местах покраснения начинает отслаиваться (симптом Никольского), оставляя после себя эрозии; очаги поражения сливаются между собой, поражая большие сегменты кожи.
- 3. Регенеративная (заключительная) стадия – симптомы заболевания идут на спад, отмечается крупнопластинчатое шелушение
Признаки проявления эксфолиативного дерматита у взрослых и детей вы можете посмотреть в разделе фото.
Если течение заболевания имеет легкую степень, (маленькая площадь поражения, отсутствие папул), выздоровление наступает через две недели.
Риттера дерматит эксфолиативный
Риттера дерматит эксфолиативный (G. Ritter, немецкий врач, 1820—1883; греческий derma, dermatos кожа + -itis; латынь exfoliare отрывать листья, отслаивать; синонимы: болезнь Риттера, эксфолиативный дерматит новорожденных, keratolysis neonatorum) — одна из форм стафилококковой и стрептококковой инфекции новорожденных, отличающаяся, как правило, тяжёлым течением и характеризующаяся выраженной интоксикацией и местными изменениями кожи в виде отёка, гиперемии и отслойки эпидермиса.
Описан в 1870 год Риттером. Этиологически близок к другим формам пиодермии новорожденных (смотри полный свод знаний: Пиодермия). Риттера дерматит эксфолиативный у ребёнка является одним из показателей неблагоприятного санитарно-гигиенических состояния родильного дома, палат новорожденных и низкого качества ухода за новорожденными, роженицами и родильницами.
Анатомо-физиол. свойства кожи и иммунобиологических особенности организма новорожденных способствуют более лёгкому проникновению кокковой флоры в организм (смотри полный свод знаний: Новорождённый). Считают, что бурная реакция со стороны кожи с характерным отслоением эпидермиса является следствием быстрой интоксикации в результате внедрения кокковой инфекции.
Клиническая картин а. Заболевание проявляется в конце 1-й — начале 2-й недели жизни новорожденного, при тяжёлой форме — на 4—5-й день, иногда на 2— 3-й день жизни; начинается с появления красноты и мацерации кожи в области пупка, трещин и слущивания эпидермиса около рта. Кожа на лице, туловище и конечностях становится отёчной и гиперемированной, происходит её серозное пропитывание. В области лица, шеи, туловища, конечностей появляются крупные пузыри, носящие абортивный характер. Эпидермис сморщивается, происходит его отслойка не только в области эрозированных участков, но и в местах внешне не изменённой кожи даже при лёгком её потирании (симптом Никольского). Полного развития Риттера дерматит эксфолиативный достигает на 10—11-й от начала заболевания день: кожа ребёнка краснеет, по всему телу, в том числе на ладонях и подошвах, эпидермис отслаивается крупными пластами. Поражаются слизистые оболочки рта, носа. На туловище и конечностях образуются обширные эрозии с наклонностью к распространению и образованию сплошных эрозивных поверхностей (рисунок). В области пупочной ранки сохраняется мацерация. Температура тела субфебрильная, иногда поднимается до 40°. У некоторых детей заболевание протекает без лихорадки. Ребёнок плохо сосёт, теряет в весе. Отмечается лейкоцитоз со сдвигом лейкоцитарной формулы влево. Довольно быстро может развиться гипохромная анемия. Часто возникают диспептические расстройства.
Существует более доброкачественная разновидность Риттера дерматит эксфолиативный, которая протекает в виде пластинчатого шелушения. При этом лишь вначале могут появляться единичные пустулы и пузырьки; в дальнейшем отмечается нерезко выраженное покраснение кожи и пластинчатое шелушение без образования эрозий. Общее состояние ребёнка почти не нарушается.
Риттера дерматит эксфолиативный нередко осложняется конъюнктивитом (смотри полный свод знаний), отитом (смотри полный свод знаний), пневмонией (смотри полный свод знаний).
Диагноз ставят на основании клинические, картины. Риттера дерматит эксфолиативный дифференцируют с пузырчаткой новорожденных (смотри полный свод знаний: Пиодермия), для которой характерны пузыри, заполненные серозно-гнойной жидкостью, и более доброкачественное течение; с флегмоной (смотри полный свод знаний) новорожденных, характеризующейся гиперемией и уплотнением кожи, некрозом подкожной клетчатки; с буллезным эпидермолизом, при котором пузыри чаще располагаются на конечностях, обычно в местах, подвергающихся травматизации (смотри полный свод знаний: Эпидермолиз буллезный); с пузырчаткой при раннем врождённом сифилисе, при которой на коже подошв и ладоней появляются пузыри на инфильтрированном основании — папулы при положительных серологический реакциях (смотри полный свод знаний: Сифилис, врождённый).
Лечение народными средствами
Когда лечение назначают взрослому человеку, доктор может дополнительно рекомендовать терапию народными средствами. Самостоятельно лечить болезнь не рекомендуется, потому как даже безобидные на первый взгляд травы могут ухудшить самочувствие. Из народных средств назначают такие способы лечения:
- компрессы и примочки;
- купания на настоях из трав;
- употребление отвара во внутрь.
В излечении применяют ванны с отваров череды, чистотела либо ромашки. Для изготовления необходимо взять 300 грамм смеси растений, которые заливают двумя литрами воды. Кипятить жидкость нужно пятнадцать минут.

Отвары для питья делают из календулы. Чтобы приготовить напиток, необходимо залить 2 ст. л. растений 0,5 л кипятка. Отвар стоит полчаса, затем его нужно процедить. Употреблять средство по 125 мл до четырех раз в сутки.
Online-консультации врачей
| Консультация онколога |
| Консультация эндоскописта |
| Консультация гомеопата |
| Консультация вертебролога |
| Консультация гастроэнтеролога детского |
| Консультация доктора-УЗИ |
| Консультация семейного доктора |
| Консультация психолога |
| Консультация аллерголога |
| Консультация нейрохирурга |
| Консультация проктолога |
| Консультация массажиста |
| Консультация детского психолога |
| Консультация нарколога |
| Консультация трихолога (лечение волос и кожи головы) |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Кожное заболевание у младенцев пеленочный дерматит
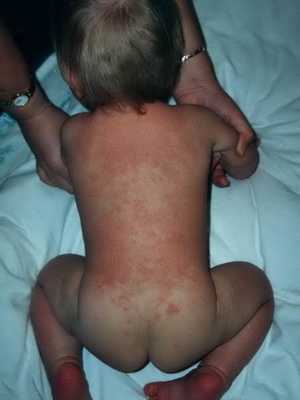
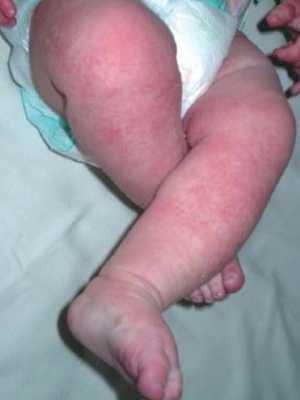
Пеленочный дерматит — раздражение, возникающее на коже ягодиц при действии на кожу различных неблагоприятных факторов. Пеленочный дерматит регистрируется у 35-50% всех детей первого года жизни. Чаще он развивается в возрасте от 3 до 12 месяцев. Это кожное заболевание у грудных детей встречается в основном у младенцев с аллергической настроенностью, у малышей, находящихся на искусственном вскармливании.
Причина заболевания. Заболевание могут провоцировать вещества, содержащиеся в ткани пеленок, памперсов, повышенные влажность и температура, микробные агенты, различные выделения (особенно каловые при энтерите).
Развитие пеленочного дерматита происходит из-за нарушения функции поверхностного слоя кожи. При повышенной влажности кожа легче повреждается, она становится легкопроницаемой, на ней быстро размножаются микробы. Ферменты, находящиеся в испражнениях, делают эпидермис уязвимым ко всем внешним раздражителям. Кроме того, изменяется pH среды, что ведет к повышению проницаемости кожи.
Признаки заболевания. При легкой степени дерматита в области ягодиц, задней поверхности бедер, гениталий появляются покраснение, сыпь, шелушение.
В случае поражения средней степени тяжести на коже появляются отечные пятна, покраснения, пузырьки и пузыри, наполненные прозрачным содержимым, которые вскрываются с образованием поверхностных эрозий, постепенно покрывающихся корками.
При тяжелой степени к вышеуказанным высыпаниям добавляются глубокие эрозии, мокнутие и изъязвления. Нарушается общее состояние малыша: он становится капризным, отказывается от еды, плохо спит.
Лечение. Для избавления от пеленочного дерматита необходимо:
- отказаться от использования матерчатых и бумажных подгузников;
- провести коррекцию рациона ребенка;
- одевать ребенка по сезону, в просторную одежду.
Места поражения обрабатывают жидкостью Алибура, краской Кастеллани, после чего смазывают мазями, содержащими антибиотики. При упорном течении заболевания местно назначают мази с глюкокортикоидными гормонами.
При наличии грибковой инфекции местно применяются анилиновые красители, нистатин.
Чем лечить дерматит Риттера
У взрослых терапия легкой и средней степени эксфолиативной формы патологии проводится амбулаторно.
Только тяжелые случаи требуют госпитализации.
Тактика лечения эксфолиативной формы заключается в установлении причины болезни, ослаблении симптоматики, нормализации электролитного баланса.
Продолжительность курса лечения составляет 1-2 недели. Легкая и средняя степени дерматита проходят без последствий. При тяжелом течении болезни наблюдается присоединение вторичной инфекции, что увеличивает риск возможных осложнений у взрослых и летального исхода у новорожденных.
Методы терапии заболевания у взрослых
Лечение дерматита у взрослых пациентов осуществляется 2 методами – терапевтическим и медикаментозным. К первому относятся:
- пероральная регидратация при помощи готовых растворов (Регидрон, Гидровит);
- смягчающие кожу процедуры – ванны с перманганатом калия (марганцовкой), эмоленты (средства, устраняющие сухость и зуд);
- фототерапия (при псориазе) – лечение световыми волнами разной длины.

Медикаментозная терапия заключается в применении лекарственных средств местного и системного воздействия. Первыми обрабатывают поверхность кожи:
- антибактериальные водорастворимые средства (Офлокаин, Левомеколь);
- анилиновые красители (раствор Зелени бриллиантовой, Метилена синего);
- бактерицидные средства (Фукарцин, Салициловый спирт) – на не поврежденные дерматитом участки кожи.
- компрессы с нитратом серебра.
Препараты системного действия назначают при тяжелом течении дерматита и развивающихся осложнениях:
- Кортикостероиды – мазь Гидрокортизон местно, внутривенные инъекции Преднизолоном в течение 10 дней.
- Глюкокортикоиды – Преднизол по 1 таблетке 10 дней.
- Антибактериальные препараты – цефалоспорины, макролиды, пенициллин перорально или внутримышечно в течение 5-7 дней.
- Противогрибковые – Тербинафин, Кетоконазол раз в день по 250-400 мг.
- Иммуносупрессоры – инфузии Метотрексата (7-10 дней).
- Антигистаминные – Зиртек, Ксизал по 1 т в день, 1-2 недели.
- Противовирусные – Валтрекс (по 2 т 2 р/д, 5 дней), Ацикловир (по 2-4 т 3 р/д, 10-14 дней).
Особенности лечения детей
Недоношенных новорожденных кладут в стерильные кувезы – отдельные боксы, которые снабжаются кислородом, имеют необходимую температуру для подсыхания эрозий.
Если малышу больше месяца, его кладут с мамой в отдельную палату.
Ежедневно в ней проводят дезинфекцию – кварцевание, обработку поверхностей антисептиками.
Тактика лечения дерматита у детей заключается в применении следующих препаратов:
- антибиотики (Цепорин, Кефзол);
- пробиотики (Бифидум, Лактобактерин);
- плазма, иммуноглобулин против стафилококковой инфекции (Тималин);
- регидратационные инфузии (Полиглюкин, Гемодез);
- обработка лопнувшего эпителия безспиртовыми красителями (Фукарцин), цинковым маслом, присыпками с ксероформом.
Другие заболевания из группы Болезни кожи и подкожной клетчатки:
| Абразивный преканкрозный хейлит манганотти |
| Актинический хейлит |
| Аллергический артериолит, или васкулит Рейтера |
| Аллергический дерматит |
| Амилоидоз кожи |
| Ангидроз |
| Астеатоз, или себостаз |
| Атерома |
| Базалиома кожи лица |
| Базальноклеточный рак кожи (базалиома) |
| Бартолинит |
| Белая пьедра (узловатая трихоспория) |
| Бородавчатый туберкулез кожи |
| Буллезное импетиго новорожденных |
| Везикулопустулез |
| Веснушки |
| Витилиго |
| Вульвит |
| Вульгарное, или стрепто-стафилококковое импетиго |
| Генерализованный рубромикоз |
| Гидраденит |
| Гипергидроз |
| Гиповитаминоз витамина В12 (цианокобаламин) |
| Гиповитаминоз витамина А (ретинол) |
| Гиповитаминоз витамина В1 (тиамин) |
| Гиповитаминоз витамина В2 (рибофлавин) |
| Гиповитаминоз витамина В3 (витамин РР) |
| Гиповитаминоз витамина В6 (пиридоксин) |
| Гиповитаминоз витамина Е (токоферол) |
| Гипотрихоз |
| Гландулярный хейлит |
| Глубокий бластомикоз |
| Грибовидный микоз |
| Группа заболеваний буллезного эпидермолиза |
| Дерматиты |
| Дерматомиозит (полимиозит) |
| Дерматофития |
| Занозы |
| Злокачественная гранулема лица |
| Зуд половых органов |
| Избыточное оволосение, или гирсутизм |
| Импетиго |
| Индуративная (уплотненная) эритема Базена |
| Истинная пузырчатка |
| Ихтиозы и ихтиозоподобные заболевания |
| Кальциноз кожи |
| Кандидоз |
| Карбункул |
| Карбункул |
| Киста пилонидальная |
| Кожный зуд |
| Кольцевидная гранулема |
| Контактный дерматит |
| Крапивница |
| Красная зернистость носа |
| Красный плоский лишай |
| Ладонная и подошвенная наследственная эритема, или эритроз (болезнь Лане) |
| Лейшманиоз кожи (болезнь Боровского) |
| Лентиго |
| Ливедоаденит |
| Лимфаденит |
| Линия фуска, или синдром андерсена-верно-гакстаузена |
| Липоидный некробиоз кожи |
| Лихеноидный туберкулез — лишай золотушный |
| Меланоз Риля |
| Меланома кожи |
| Меланомоопасные невусы |
| Метеорологический хейлит |
| Микоз ногтей (онихомикоз) |
| Микозы стоп |
| Многоморфная экссудативная эритема |
| Муцинозная алопеция Пинкуса, или фолликулярный муциноз |
| Нарушения нормального роста волос |
| Неакантолитическая пузырчатка, или рубцующийся пемфигоид |
| Недержание пигментации, или синдром блоха-сульцбергера |
| Нейродермит |
| Нейрофиброматоз (болезнь реклингхаузена) |
| Облысение, или алопеция |
| Ожог |
| Ожоги |
| Отморожение |
| Отморожение |
| Папулонекротический туберкулез кожи |
| Паховая эпидермофития |
| Периартерит узелковый |
| Пинта |
| Пиоаллергиды |
| Пиодермиты |
| Пиодермия |
| Плоскоклеточный рак кожи |
| Поверхностный микоз |
| Поздняя кожная порфирия |
| Полиморфный дермальный ангиит |
| Порфирии |
| Поседение волос |
| Почесуха |
| Профессиональные заболевания кожи |
| Проявление гипервитаминоза витамина А на коже |
| Проявление гиповитаминоза витамина С на коже |
| Проявления простого герпеса на коже |
| Псевдопелада Брока |
| Псевдофурункулез Фингера у детей |
| Псориаз |
| Пурпура пигментная хроническая |
| Пятнистая атрофия по типу Пеллиззари |
| Пятнистая лихорадка скалистых гор |
| Пятнистая лихорадка скалистых гор |
| Разноцветный лишай |
| Рак кожи лица |
| Раны |
| Ретикулез кожи |
| Ринофима |
| Розацеаподобный дерматит лица |
| Розовый лишай |
| Рубромикоз, или руброфития |
| Саркоид Бека |
| Саркоидоз Бека |
| Саркома (ангиосаркома) Капоши |
| Сверлящая, или пронизывающая эктима |
| Себорея |
| Септическая эритема |
| Сикоз |
| Синдром Лайелла |
| Синдром Стивенса-Джонсона |
| Системная красная волчанка |
| Склерема и склередема |
| Склеродермия |
| Скрофулодерма, или колликвативный туберкулез кожи |
| Смешанная, или вариегатная, порфирия |
| Сморщивание вульвы (крауроз) |
| Сморщивание (крауроз) полового члена |
| Ссадины |
| Стрептококковое импетиго |
| Трехсимптомная болезнь Гужеро-Дюппера |
| Трихотилломания |
| Трихофитии |
| Туберкулез кожи |
| Туберкулез кожи и подкожной клетчатки |
| Туберкулезная волчанка |
| Угри, или акне |
| Узелковый периартериит |
| Ушиб |
| Фавус |
| Флегмона |
| Фрамбезия |
| Фурункул |
| Фурункул. Фурункулез |
| Хроническая мигрирующая эритема Афцелиуса-Липшютца |
| Хроническая поверхностная диффузная стрептодермия |
| Хроническая язвенная и язвенно-вегетирующая пиодермия |
| Хронический атрофирующий акродерматит |
| Хрономикоз |
| Центральный лентигиоз Турена |
| Черепицеобразный микоза |
| Черная пьедра |
| Чёрный лишай |
| Чесотка |
| Шанкриформная пиодермия |
| Экзема |
| Эктима вульгарная (гнойник обыкновенный) |
| Эпидемическая пузырчатка новорожденных |
| Эпидермофитиды |
| Эпидермофития |
| Эпидермофития стоп |
| Эритематозная анетодермия ядассона |
| Эритразма |
| Язва бурули |
| Язвенный туберкулез кожи и слизистых оболочек |
Диагностика
Диагноз устанавливается врачом на основании особенностей клинической картины и опроса больного или матери ребёнка. Характерным признаком эксфолиативного дерматита является симптом Никольского — отслоение поражённых участков от здоровой кожи.
Проводят лабораторные исследования:
- Бак посев содержимого булл и материала, взятого с эрозированных поверхностей: у детей выявляют золотистый стафилококк и в некоторых случаях стрептококк. Выявленный возбудитель определяет дальнейшую антибиотикотерапию.
- Гистологическое исследование: под верхним слоем эпидермиса выявляются нейтрофильные лейкоциты, нейтрофильная инфильтрация вокруг сосудов дермы.
- Общий анализ крови показывает признаки воспаления — повышенные значения СОЭ и числа лейкоцитов.
Врач назначает дополнительные обследования, чтобы исключить сифилис — ПЦР-диагностику (полимеразная цепная реакция для определения участков ДНК возбудителя) и RPR-тест (антикардиолипиновый тест для выявления антител).
Дифференциальная диагностика проводится с такими заболеваниями:
- другие виды буллёзных дерматитов:
- сифилитическая пузырчатка;
- дерматит Дюринга;
- буллёзный эпидермолиз;
- герпес;
- простой контактный дерматит в буллёзной форме;
- ихтиозиформная эритродермия;
- эритродермия Лейнера-Муссу.
Причины
Возникновение данного вида дерматита обусловлено многоступенчатой структурой причин.
Коренные основополагающие факторы имеют ту же природу, что и при атопическом дерматите, псориазе, дисгидротической экземе.
Общие принципы возникновения подобных патологий следующие:
- генетические факторы – в любом случае приведут к манифестации воспаления в кожном покрове независимо от влияния внешней среды;
- хронические кожные поражения развиваются у человека, не имеющего генетической предрасположенности.
Иногда такой дерматит оказывается сторонним проявлением онкологических процессов (в коже, в кроветворных органах).
Инфекция
Чаще всего эксфолиативный дерматит представляет собой разновидность стафилодермии – гнойно-воспалительного поражения кожи вызываемого стафилококком.
У младенцев возбудителем болезни является золотистый стафилококк или смешанная стафилококковая и стрептококковая инфекции. А провоцируется она незрелостью защитных механизмов кожи и слабостью иммунной системы. Заражение может произойти при нарушении правил антисептики в роддоме, а также через недостаточно чистые руки матери или медицинского персонала.
Важно! Заболеванию подвержены ослабленные и недоношенные малыши, имеющие генетическую предрасположенность. Для детей старшего возраста нередки случаи заражения инфекционным дерматитом при получении терапии подавляющей иммунитет
Осложнение других видов дерматологических заболеваний
Зачастую эксфолиативный дерматит формируется на фоне предшествующих кожных заболеваний. Провоцирующим фактором может являться псориаз, рожистое воспаление, злокачественные поражения кожи (кожная Т-клеточная лимфома или синдром Сезари). Опасны и механические нарушения целостности кожи – ссадины или порезы, имеющие высокий риск инфицирования.
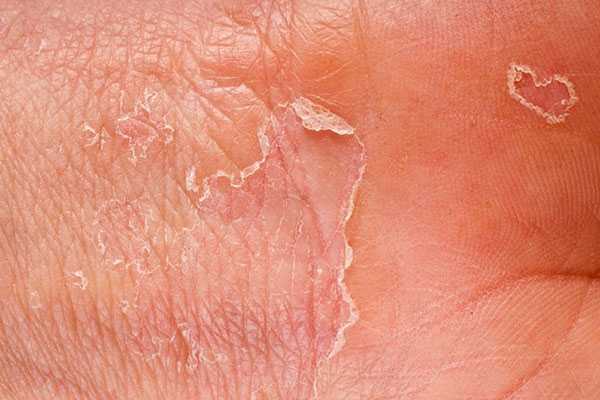
Причиной может стать также другая форма дерматита с мокнущими высыпаниями, осложняющаяся эксфолиацией (отслоением) верхних слоев кожи.
| Отслоение кожи при дерматите |
 |
Аллергическая реакция
Аллергический дерматит также может протекать по эксфолиативному типу. При длительном контакте с аллергеном воспалительная реакция кожи проходит с образованием буллов, а затем и с эксфолиацией (отслоением) эпидермиса. Отсутствие лечения приведет к ухудшению состояния больного, которое заключается в некротических поражениях кожи, с повреждением поверхностных сосудов и кровянистыми выделениями из эрозий.
| Аллергическая реакция |
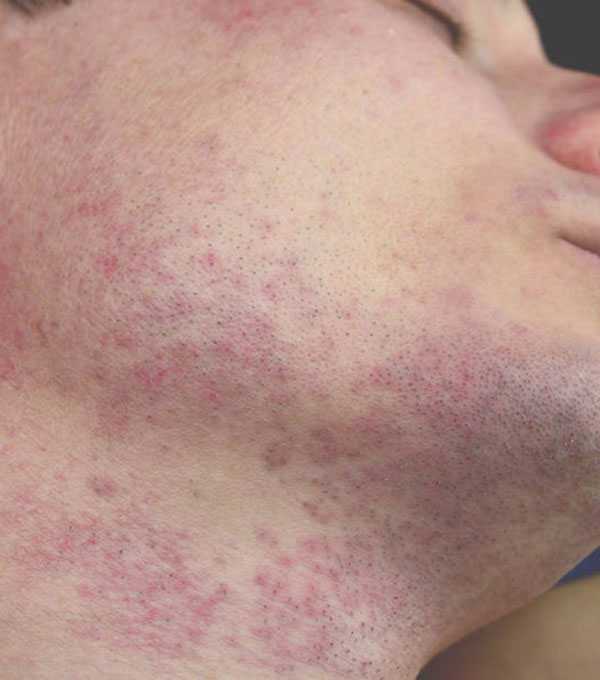 |
Химические и термические ожоги
Солнечный, химический и термический ожоги протекают по одному типу с образованием пузырей, которые после вскрытия открывают участки мокнущих эрозий и отслоением пораженного слоя дермы. Значительные площади ожогов сопровождаются сильной болью. Состояние пациента ухудшается вплоть до летального исхода.
Другие факторы
Эксфолиативный дерматит может возникать на фоне других патологий – системных заболеваний, нарушения работы внутренних органов:
- нарушение обмена веществ в результате гормонального дисбаланса;
- гиперчувствительность к некоторым лекарственным препаратам (антибиотикам, сульфаниламидам, нестероидным противовоспалительным средствам, противомалярийным препаратам);
- онкологические заболевания;
- сахарный диабет (преимущественно поражается кожа ступней);
- аутоиммунные реакции организма (красный волосяной лишай, системные патологии соединительной ткани).
Основной причиной болезни в этом случае является существенное снижение иммунитета в целом и защитной функции кожи в частности.
На заметку! В 20% случаев причину эксфолиативного дерматита установить не удается. Идиопатические формы наиболее опасны и хуже поддаются лечению.
Риск возникновения эксфолиативного дерматита увеличивается, если существует генетическая предрасположенность к буллезным поражениям кожи у ребенка или взрослого. Для буллезных высыпаний более характерен острый характер реакции, при этом могут поражаться до 100% площади кожи.
По каким причинам проявляется недуг
Чтобы обобщенно определить причины появления у человека такого заболевания, как эксфолиативный дерматит Риттера, нужно все-таки учесть возрастную градацию пациентов и отдельно рассматривать каждую возрастную группу – новорожденных и взрослых. Причины проявлений болезни в младенческом возрасте выявлены в форме следующих провоцирующих факторов:
- Заражение организма младенца стафилококком золотистым.
- Поражение малыша стрептококками.
- Комбинированный вариант заражения – и стафилококками и стрептококками.
Стрептококки и стафилококки – это такие бактерии, которые очень активно могут размножаться в организме и поражать внутренние органы человека. Обычно для маленьких новорожденных источник инфицирования – это мать, нестерильные инструменты, белье, помещение роддома, медперсонал, на коже которых могут быть данные бактерии. Стафилококки могут располагаться также в ротовой, носовой полости и при чихании, кашляни, распространяться на окружающих людей.
ВАЖНО! В особой группе риска находятся именно недоношенные младенцы, дети малого веса, а также те, что испытали на себе родовую травму. Поэтому слабые малыши очень часто подвергаются такому заболеванию. Поэтому их следует содержать в специальных камерах-боксах, обеспечивающих безопасность для их кожи и организма в целом
Поэтому их следует содержать в специальных камерах-боксах, обеспечивающих безопасность для их кожи и организма в целом.
Взрослые люди могут быть подвержены заболеванию по следующим причинам:
- Наличие основного кожного заболевания. Таковыми случаями могут быть:
- псориаз;
- красный лишай;
- часотка;
- листовидная пузырчатка;
- токсический некролиз эпидермальный;
- себорейный, либо контактный, застойный или атопический дерматиты;
- ихтиозоформный дерматоз;
- грибковые заражения кожных покровов и прочие заболевания, побочными симптомами которых является также и обострение эксфолиативного типа воспалений.
- Злокачественные опухоли – лейкозы, рак кишечника, миеломы, лимфомы и другое.
- Заболевания ключевых внутренних органов – сердца, толстой кишки, щитовидной железы.
- Системные болячки, такие как:
- сахарный диабет;
- красная волчанка (системная);
- дерматомиозит и прочие.
- Побочные эффекты от некоторых лекарств. К примеру, таких вариантов, как:
- сульфаниламидов;
- тетрациклинов;
- барбитуратов;
- антибиотиков;
- пенициллинов;
- мечегонов;
- литиевых солей;
- лекарств, которые снижают кровяное давление.
- Инфекции – болезнь Лайма, туберкулез, ВИЧ, сыпной тиф, гепатит.
ОБРАТИТЕ ВНИМАНИЕ! При установлении точнейшего диагноза медицинская практика показывает, что в 47% рецидивов причину очень сложно установить. Зачастую причин может оказаться в реальности несколько, в комплексе
Причины, провоцирующие развитие недуга
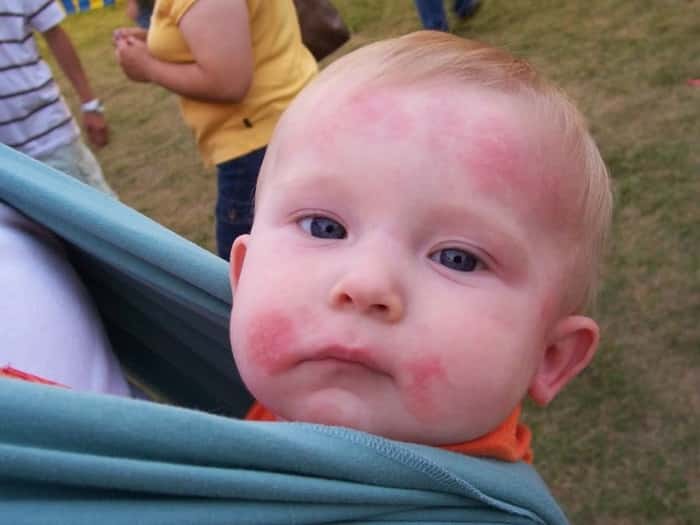
Есть несколько причин, которые влияют на появление детского дерматита:
- Родители ребенка сами имеют хронические аллергические заболевания. В этом случае вероятность появления этого недуга увеличивается на 50%.
- Причина может быть в перенесенном во время беременности инфекционном заболевании, а также в приеме беременной женщиной вредных медикаментов. Недуг может возникнуть вследствие тяжело протекающей беременности.
- Несоблюдение основных правил гигиены или несоответствующий уход за нежной кожей ребенка в первые месяцы его жизни. Если ребенок долгое время находился в подгузнике или мокрой пеленке, а также если неправильно подобран размер подгузника, то это тоже может привести к данному недугу.
- Неправильное кормление младенца может спровоцировать дерматит, преимущественно это касается детей на искусственном вскармливании. Некачественная молочная смесь, несвоевременно введенный продукт прикорма либо непереносимость лактозы могут спровоцировать появление заболевания.
- Длительное пребывание ребенка рядом с химическими веществами и контакт малыша с моющими бытовыми средствами неприемлем, поскольку может вызвать тяжелые формы недуга.
- Повышенная температура и влажность воздуха в помещении негативно сказываются на коже малыша.
- Наличие у ребенка болезней кишечника, в том числе дисбактериоза.
Меры профилактики
Для взрослых:
- исключить аллерген;
- вести правильный образ жизни и питаться правильно;
- кожные болезни лечить на начальной стадии.
Профилактика для исключения заболевания кожи у малышей:
- периодический осмотр персонала роддома на присутствие носителя;
- мамы должны сдавать анализ на присутствие стафилококка;
- процесс обработки (обеззараживания) палат кварцем;
- применение медиками марлевых повязок при осмотре малышей.

Подводя итоги, стоит отметить, что при любых подозрениях и выявлении похожих признаков болезни, нужно обратиться за консультацией в клинику. Распознавать болезнь нетрудно, так как симптомы выраженные. Чтобы подтвердить либо опровергнуть диагноз болезни необходимо сделать бак посев – методика исследования бактериологического составляющего в жидкости, взятой из сформировавшихся пузырьков.




























