Постоперационный период
Продолжительность его зависит от вида хирургической манипуляции. При эндоскопической операции пациент в стационаре проводит не более 7 суток, далее предусмотрено амбулаторное лечение.
Полноценные физнагрузки допускаются с 3-4 недели. Иммобилизирование конечности не проводится. При полном же рассечении суставного соединения постоперационный период значительно удлиняется.
В случае проведения костно-хрящевой пластики необходимо наложение на нижнюю конечность гипсовой повязки на период до месяца, а умеренные физнагрузки разрешаются исключительно спустя шесть недель.
После любого оперативного вмешательства назначаются восстановительные процедуры в виде физиотерапевтических процедур, ЛФК и плавания в условиях бассейна.
Симптомы хондромаляции
Основной признак поражения коленного сустава — боль, которая локализуется по обе стороны от коленной чашечки. Болевой синдром может быть острым или хроническим и чаще всего нарастает постепенно: от превращения незначительного дискомфорта в изматывающую боль проходит не меньше года. По мере прогрессирования заболевания к болевым ощущения присоединяются характерные щелчки и хруст надколенника, которые слышны при разгибании ноги в колене.
Симптомы заболевания наиболее выражены во время нагрузок на колени, например, при длительной ходьбе, подъеме по лестнице, приседаниях. Резкий приступ боли и ощущение жесткости в колене может появиться после того, как пациент длительное время сидит, например, в офисе или автобусе.
Лечение
Терапия при данной патологии носит комплексный подход в зависимости от прогрессирования заболевания. На начальных этапах суставные поражения обратимы и незначительны, поэтому показана только консервативная терапия. На более поздних стадиях требуется обезболивание поражённой области, а также проведение хирургического вмешательства.
Лечение хондромаляции 1 степени
На начальной стадии патологии назначают:
- Приём хондропротекторов (Артра, Терафлекс) для восстановления тканей сустава, а также повышения выработки синовиальной жидкости,
- Комплекс лечебной физкультуры для улучшения кровотока, укрепления хряща и связочного аппарата,
- Массаж поражённой области обеспечивает нормализацию кровообращения, ускоряет процессы заживления,
- Изменение физической активности с динамических нагрузок на статические для разгрузки коленей (бег заменить на плавание, футбол на велотренажёр),
- Обязательное ношение фиксирующих повязок, ортезов, бандажей необходимо для фиксации сустава в физиологической позиции, а также для равномерного распределения вертикальной нагрузки на его ткани,
- Применение физиотерапевтического лечения – наиболее популярными на этой стадии считаются прогревающие процедуры, улучшающие кровообращение.

Терапия на 2-3-4 стадиях
Лечение хондромаляции надколенника 2 степени требует более серьёзных действий – возникает необходимость снятия воспаления, а при наличии деформаций – проведение операции по их удалению. Основные терапевтические мероприятия:
- Медикаментозное лечение – приём обезболивающих препаратов. Нестероидные противовоспалительные средства (Ибупрофен, Напроксен, Вольтарен), а при их неэффективности – кортикостероиды (Преднизолон, Гидрокортизон). При сильных болях – внутрисуставные уколы гиалуроновой кислоты для обеспечения выработки синовиальной жидкости и снятия воспалительных проявлений,
- Некоторые физиотерапевтические методы – наиболее популярным является лекарственный электрофорез с применением противовоспалительных средств. Полезна будет и ударно-волновая терапия, повышающая регенерацию хряща,
- Оперативное лечение – показано при выраженных структурных изменениях тканей сустава. Хирургический подход включает несколько видов манипуляций: удаление деформированных участков, сглаживание хрящевых поверхностей, иссечение мышц бедра для корректировки положения надколенника, внедрение имплантата.
На 4 стадии хондромаляции обычно проводятся несколько вышеперечисленных операций.
Причины хондромаляции большеберцовой и бедренной кости
Хондромаляция бедренной кости – это дегенеративный разрушительный процесс, который начинается с нарушения процесса кровоснабжения мышечного волокна, окружающего коленный сустав. Хрящевая ткань не обладает собственной кровеносной сетью капилляров. Поэтому жидкость и растворенные в ней питательные вещества она может получать только при помощи диффузного обмена с расположенными рядом мышечными волокнами. Частично питание осуществляется с помощью замыкательных пластинок, которые разделяют надкостницу, богато пронизанную капиллярной сетью, и хрящевую оболочку головки кости.
Постоянное компрессионное давление на замыкательные пластинки (при избыточной массе тела) и сдавливание липидной массой мышечных волокон приводят к тому, что нарушается процесс питания гиалиновых волокон хряща. При нарушении процесса кровоснабжения и диффузного обмена начинается постепенно обезвоживание синовиальной оболочки. Она утрачивает свою способность быстро сжиматься и расправляться при физических нагрузках. Начинается вторичный процесс уменьшения объема синовиальной жидкости. Возникает нестабильность положения головок костей в суставной капсуле.
При хаотичном движении мыщелки бедренной и большеберцовой костей начинают оказывать дополнительное компрессионное и травматическое воздействие на обезвоженную хрящевую ткань. Она начинает распадаться и истончаться. Это уже вторая стадия хондромаляции, на ранних сроках которой еще возможно консервативное лечение без хирургической операции.
Третья стадия – это полное или частичное оголение головок костей и начало образования на них костных грубых наростов. После их формирования заболевание переходит в фазу деформирующего остеоартроза коленного сустава. При нем пациент утрачивает способность самостоятельно передвигаться. Для лечения требуется хирургическая операция по эндопротезированию сустава.
Причинами развития подобного патологического процесса могут стать следующие факторы негативного влияния:
Помимо этого хондромаляция может быть связана с наследственными генетическими отклонениями, системными заболеваниями хрящевой ткани, развитием ревматизма, болезни Бехтерева, бугристости головок костей, образованием костных мозолей в местах переломов и трещин и т.д. Выявить точную причину может только опытный специалист на платформе полученных при сборе анамнеза сведений при сопоставлении их с данными, полученными в ходе клинических обследований.
Классификация
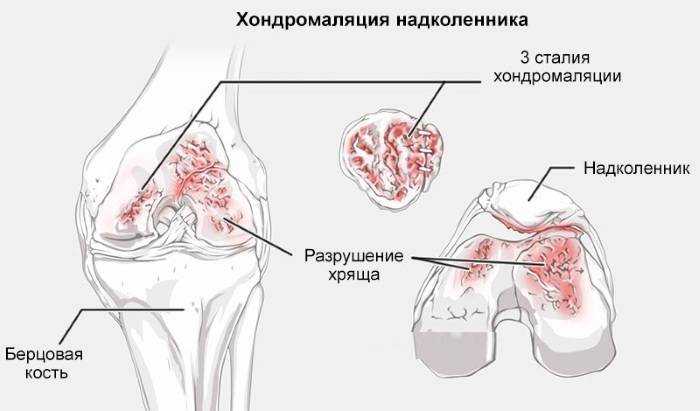
Согласно коду МКБ 10 данная патология соответствует номенклатуре 94.2 –«Хондромаляция». По степени повреждения различают четыре степени болезни:
- I – в этот период появляются первые признаки хондромаляции поверхностей хряща. Клинические проявления слабые или отсутствуют,
- II – появляются расслоения хряща, образуются маленькие трещины, повреждения которых приводят к появлению сильной боли,
- III – необратимое разрушение хряща, некоторые зоны повреждения доходят до костной ткани,
- IV – появление больших зон деструкции, физиологическое восстановление суставных элементов невозможно.
Внешние признаки и симптомы
Клиническая картина зависит от стадии хондромаляции надколенника. Чаще всего пациенты жалуются на болевые ощущения. Интенсивность симптоматики меняется по мере прогрессирования деструктивных изменений в тканях. Боли могут быть ноющими и усиливаться после нагрузки. Многие чувствуют себя хуже при смене погоды. Локализация болевого синдрома четко не определяется и имеет разлитой характер.
Частым признаком хондромаляции поверхностей костей является ощущение соскальзывания или неустойчивости в суставе.
Если посмотреть на фото пораженных ног, заметить хондромаляцию можно только на поздних стадиях. В этот период болезнь может осложняться синовитом и накоплением в суставной сумке патологического выпота. Это способствует значительному увеличению сустава в размерах.
Лечение
У этого заболевания есть два пути выздоровления – консервативное лечение и операция.
Консервативное лечение
Именно с него обычно и начинается избавление от хондромаляции. Главная задача – снять боль и воспаление с помощью анальгетиков, лекарств от воспаления, хондропретекторов. Если нужно быстро восстановить ткани, то в сустав помещается гиалуроновая кислота. Когда отёк проходит, проводится терапия восстановления, которая позволяет вернуть ему подвижность. Во время медикаментозного лечения обеспечивается неподвижность конечности, для чего её фиксируют. Когда проходит воспаление, ногу разрабатывают специальными лечебными упражнениями.
На конечность надевают фиксатор, который обеспечит стабильное положение.
Регенерация требует долгого времени. Если улучшение не происходит после нескольких месяцев лечения, то приходится обратиться к оперативному вмешательству.
Операция
У этого лечения есть несколько способов.
- Артроскопия хороша тем, что отличается наименьшей инвазивностью. Благодаря ей можно выяснить, в каком состоянии находится конечность, выровнять некоторые участки, промыть околосуставную поверхность и сумки, что позволит снять воспаление (правда, есть риск, что оно появится снова). Это возможно только на первой и второй степени хондромаляции надколенника. На следующих двух стадиях необходима пластика, чтобы вернуть правильное расположение его частей.
- Если у больного есть осложнения или другие заболевания, то врач назначает пателлэктомию (удаление надколенника) и контурирование поверхности. Те ткани, которые уже нельзя регенерировать, удаляют, а кость прикрывают имплантом. Если заболевание вызвано неправильным расположением сочленения кости, нужного положения добиваются хирургическим путём и последующей фиксацией соединений сустава.
- Поскольку добиться абсолютной неподвижности колена нельзя, то в него вводят стволовые клетки костного мозга, которые активизируют восстановление. Это лечение подходит для больных, младше 30 лет. Для людей более старшего возраста используют имплант. Но у этого способа есть несколько противопоказаний:
- остеоартрит;
- перенесённые вмешательства;
- нестабильность сустава.
- Туннелизация – операция, на которой в тканях костей создаются каналы. Это снимает давление и насыщает ткани кислородом. После этой процедуры уходят боли, а нога начинает полноценно функционировать. Единственное противопоказание – остеохондрит.
- Эндопротезирование – больные места заменяются протезами.
Противопоказания:
- инфекции;
- патологии нервной системы.
- Микрофактурирование – стимуляция, которая запускает естественное восстановление хряща.
- Трансплантация хондроцитов – из сустава извлекаются здоровые ткани, из которых в лаборатории создают новые клетки. Они помещаются на повреждённые участки и вызывают восстановления.
Противопоказания:
- возраст младше 16 или старше 50;
- хронические разрушения структуры сустава.
https://youtube.com/watch?v=vO9_jiZOdv0
Народное лечение
Снять симптомы хондромаляции сустава можно средствами народной медицины, которые, судя по отзывам, пользуются немалой популярностью.
- К больному участку прикладывают холод – его воздействие даст отток крови от воспалённого участка.
- Колено смазывают соком лимона на протяжении месяца – это уменьшает боль;
- Луковый отвар для приёма внутрь. Взять две луковицы, мелко нарезать и залить литром воды и отварить. Пить по стакану трижды в сутки на протяжении недели.
- 1 ст.л. подсолнечного масла (предварительно разогреть) втирают ногу.
- При отёке на ночь прикладывают лист капусты и фиксируют его бинтом.
- Обработка колена 1 ст.л. прополиса. Наносить круговыми движениями с небольшим нажимом.
- Горячие ванны с маслами эвкалипта, зверобоя и календулы.
Закрепить эффект поможет санаторно-курортное лечение.
Профилактика
Избежать этого заболевания и его последствий можно при помощи определённых рекомендаций:
- регулярная физическая активность;
- использование наколенников и защитных повязок при нагрузках на ноги;
- обязательная разминка перед тренировкой;
- качественная обувь:
- женщинам нельзя всё время ходить на шпильках или на плоской подошве;
- лечение плоскостопия;
- нужно следить за весом.
Как проявляется хондромаляция мыщелков бедренной кости коленного сустава?
На начальной стадии хондромаляция мыщелков бедренной кости может давать несильную болезненность выше коленного сустава после перенесенной непривычной физической нагрузки. напрмиер, после длительного нахождения на ногах у человека вдруг, на фоне общего благополучия, начинает тянуть чуть выше колена. При попытке согнуть ногу болезненность слегка усиливается. После небольшого полноценного отдыха все неприятные ощущения полностью проходят и не появляются до следующего эпизода экстремальной или непривычной физической нагрузки. Так может продолжаться несколько лет.
Затем хондромаляция мыщелков коленного сустава переходит в следующую стадию. В этом случае появляются более выраженные клинические симптомы:
На этой стадии при хотя бы частично сохранившемся хрящевом слое возможно лечение без хирургической операции. Но для диагностики следует предварительно сделать МРТ исследование.
При переходе в третью стадию хондромаляция медиальных мыщелков приводит к существенному изменению походки – появляется выраженная хромота и «утиное» переваливание при ходьбе. При обследовании обнаруживается укорочение конечности на стороне поражения за счет деформации хрящевого слоя на 1 – 2 см.
Хондромаляция медиального мыщелка бедренной кости может приводит к деформации костей голени, развитию плоскостопия или косолапости. Вторичное разрушение тазобедренного сустава обычно начинается спустя 6 – 8 месяцев.
Диагностика этого заболевания всегда начинается с визуального осмотра, пальпации коленного сустава и проведения функциональных тестов. Уже после проведения подобного осмотра опытный врач ортопед может поставить предварительный диагноз и предположить степень разрушения хрящевой ткани колена. Затем он назначает обследования с помощью рентгенографического снимка, ультразвукового исследования, МРТ и КТ. В каждом клиническом случае набор методов исследований всегда составляется индивидуально
Важно выявить не только степень разрушения сустава, но и вероятную причину, по которой произошли патологические изменения. Без устранения причины начинать лечение бессмысленно, поскольку усилия врача не увенчаются успехом
Зачастую для выявления сосудистых проблем дополнительно назначается сканирование вен и артерий, ангиография. Для выявления диабетической ангиопатии, системной красной волчанки, склеродермии, псориаза и других системных патологий необходимо назначение биохимического анализа крови.
После постановки точного диагноза возможно эффективное лечение. До этого момента можно только предпринимать меры для устранения болевого синдрома и остановки патологического разрушительного процесса.
Лечение заболевания
Основной целью лечения хондромаляции коленного сустава 1, 2 и 3 степени является снижение нагрузки на суставную область надколенника и защита хряща. Пациент должен пребывать в покое. Часто именно отдых длительное время и прекращение тренировок приводит к тому, что ему становится гораздо лучше. Традиционные способы терапии подразумевают применение ряда препаратов:
- Для устранения воспалительного процесса при патологии 1 степени врач выписывает Диклофенак натрия или Ибупрофен.
- Для лечения хондромаляции 1 и 2 степени специалисты выписывают хондропротекторы. Наиболее известными являются Хондроитин и Глюкозамин. В некоторых случаях в курс терапии включает гиалуроновую кислоту. Ее вводят внутрисуставно.
- При патологии 1 и 2 степени уменьшить болезненные симптомы можно с помощью компрессов. Для этого нужно взять по 1 чайной ложке Димексида, Новокаина 5% и Диклофенака. Добавить по ½ чайной ложке Гидрокартизона и Димедрола. Все компоненты смешать, после чего промокнуть в растворе марлю и закрепить на колене бинтом. Держать компресс первый раз следует не более 1 ч. Второй раз процедуру можно выполнять на 2 ч. В последствии компрессы разрешается ставить на всю ночь регулярно.
- Отлично себя зарекомендовал при хондромаляции надколенника Артрозилен гель. Он устраняет болевые ощущения и снимает воспаление. После лечения Артрозиленом врач назначает Хондроксид мазь. Ее следует втирать на поврежденное место в течение нескольких минут и использовать 2 раза в день.
Если у пациента диагностирована 3 или 4 степень заболевания, то единственным выходом является хирургическое вмешательство.
Виды операций при хондромаляции коленного сустава
Перед тем, как провести оперативное вмешательство, травматолог определяет степень повреждения с помощью артроскопии. Если выявлена 1 степень патологии, то специалист применяет физиологический раствор для промывания полости коленного сустава.
При 2 и 3 степени хондромаляции потребуется частичное удаление поврежденного хряща. Для операции выбирают участки с наибольшим поражением. Удаляют их, используя хирургические ножницы.
Про растяжение связок читайте в другой статье.
На 4 стадии заболевания операция включает нескольких этапов. Во-первых, необходимо произвести пластику хряща и костей. Во – вторых, специалист делает пересадку хрящевых клеток. Хирургическое вмешательство затрагивает и подхрящевую кость. Оно называется туннелизация.
Реабилитационный период
Срок реабилитации зависит от того, какая была проведена операция. При 1 степени заболевания лечение в стационаре длится до 7 дней, затем пациента выписывают. Физические нагрузки категорически запрещены на 3 – 4 недели.
При лечении 4 степени хондромаляции после проведенной операции ногу фиксируют гипсовой повязкой. Реабилитационный период длится 1 – 1, 5 месяца.
После хирургического вмешательства 1, 2 и 3 степени врач назначает процедуры, которые способствуют скорейшему восстановлению конечности. К ним относятся физиотерапия, ЛФК и плавание.
При амбулаторном лечении поврежденного коленного сустава следует принимать противовоспалительные и сосудистые препараты. Оптимальным вариантом является лекарственное средство Трентал.
В период реабилитации при хондромаляции 1, 2 и 3 степени пациент должен принимать препараты кальция и витаминные комплексы, в составе которых есть фосфор, цинк и магний.
Хороший эффект можно получить при использовании нетрадиционных методов лечения. К ним относятся:
- рефлексотерапия;
- иглоукалывание;
- примочки и компрессы.
Физиотерапевтические процедуры направлены на укрепление мышц ноги, на восстановление мышечной силы и подвижности. Для этого стоит выполнять упражнения, которые не связаны с поднятием тяжести. Отлично подойдут занятия на велотренажере, плавание в бассейне и изометрические упражнения. Не лишним будет курс массажа, направленный на восстановление надколенника.
Ходьба во время реабилитации должна быть неспешная, не большими шагами, стараясь не нагружать оперированную конечность.
Упражнения лечебной физкультуры должны быть подобраны таким образом, чтобы максимально укрепить мышцы бедра. Занятия рекомендуется проводить под контролем специалиста. Он наблюдает за реакцией сустава на определенные упражнения. Их следует выполнять не менее 2 – х раз в день по 10 повторов. Эффективными являются махи ногами, медленное поднимание ноги в лежачем или стоячем положении, неглубокие приседания, ходьба в воде, упражнения с использованием резинового жгута.
После ЛФК рекомендуется прикладывать к коленной чашечке лед и держать его не менее 15 минут. Можно использовать наколенник, чтобы удерживать коленную чашечку в прямом положении.
Причины развития
Хондромаляцию надколенника 1-4 степени провоцируют следующие причины:
| Название | Описание |
| Повышенные нагрузки на коленный сустав | Усиленные спортивные тренировки, силовые упражнения негативно влияют на хрящевую ткань и провоцируют развитие патологических процессов. |
| Деформация нижних конечностей | Патологическое состояние, при котором меняется угол между бедренной и большеберцовой костью. Варусная или вальгусная деформация также приводит к развитию заболевания. Происходят изменения в структуре коленного сочленения. Хрящевая ткань истончается. |
| Неправильные тренировки | Это больше касается новичков в спорте, которые неверно выполняют спортивные упражнения. Начиная тренировки, рекомендуется воспользоваться услугами квалифицированного тренера. |
| Врожденные аномалии | Надколенник с самого рождения неправильно развивается. |
| Лишние килограммы | Увеличенная масса тела оказывает большую нагрузку на коленный сустав. |
| Травмы колена | Это больше касается мелких повреждений, но часто повторяющихся. Спортивные или физические травмы затрагивают связки надколенника. |
| Пожилой возраст | В стареющем организме изнашивание хрящей происходит быстрее. |
 Хондромаляция надколенника
Хондромаляция надколенника
Существуют также многочисленные провоцирующие факторы, на фоне которых эластичность хрящевой ткани уменьшается и развивается хондромаляция надколенника:
- плоскостопие, косолапость (неправильная постановка стопы приводит к нарушению расположения надколенника);
- деформирующий остеоартроз;
- подагра;
- отложение большого количества солей;
- образование остеофитов.
Переломы и трещины в костях также провоцируют развитие хондромаляции надколенника. То же самое касается системных заболеваний хрящевой и соединительной ткани, ревматизма, нарушения осанки.
Немного истории и статистики

Латинское название патологии — Osteochondritis dissecans (коротко — OD, OCD).
Остеохондропатия имеет различную анатомическую локализацию. Область развития — колено (до 95% случаев); тазобедренный, голеностопный, лучезапястный, локтевой суставы. Изменения могут затрагивать мыщелок бедренной кости, надколенник. Реже выявляется поражения большеберцовой кости.
В медицинской литературе симптоматика патологического состояния была впервые представлена около 2 столетий назад. Хирург A. Pare, описывая собственную практику, детально рассмотрел случай удаления обнаруженного в колене внутрисуставного тела.
Причину возникновения заболевания — «немой некроз» — в 1870 г. указал основоположник патологоанатомии J. Paget.
Свое второе название — болезнь Кенига — недуг получил в честь врача из Германии. F. Konig выявил, что травма — необязательный фактор для развития новообразований. Хирург также ввел термин Osteochondritis dissecans.
Согласно статистическим данным, OCD больше подвержены пациенты мужского пола в возрасте от 10 до 60 лет.
Стадии заболевания

Рассматриваемая патология отличается медленным прогрессированием. Краткое описание этапов недуга — в таблице ниже.
| Стадии заболевания | Особенности | Результаты рентгенограммы |
| Первая (начальная) | Пораженная зона размягчена, четких границ у измененного участка нет. | При изучении снимка обнаруживается область уплотненной костной ткани, ограниченная от здорового фрагмента небольшой светлой полосой. |
| Вторая | Очаг повреждения ясно очерчен. Хрящ неподвижен. | Размеры обесцвеченного контура увеличены, целостность замыкательной пластины нарушена. |
| Третья | Связанный с подлежащей костью участок начинает медленно сдвигаться. | Уплотненная зона частично отделена от элемента скелета. |
| Четвертая | «Мышь» перемещается в полости сустава. На месте отделившегося фрагмента — кратерообразное углубление. | Обнаруживается внутрисуставное тело. |
Форма выявляемых новообразований различна. Контуры зависят от давности отслоения.
Стадии развития хондромаляции.
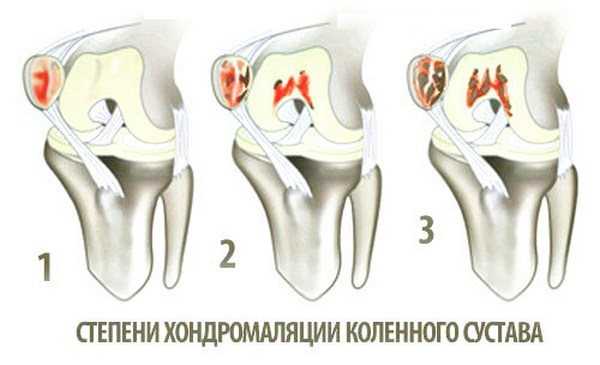
Всего выделяют четыре стадии этого заболевания:
|
На этом этапе деформация только начинается, на суставной поверхности обнаруживаются лёгкие уплотнения, которые не вызывают боли, но порой заставляют пациента испытывать дискомфорт. Колени не отекают, потому что воспалительный процесс ещё не успел так сильно развиться. |
|
|
Эта фаза характеризуется появлением углубления в хряще размером до одного сантиметра. При выполнении сложных упражнений и резких движениях ощущается боль, которая не может пройти даже в состоянии покоя. Проявляется небольшая отёчность. |
|
|
Просвет до кости увеличивается в размерах и теперь составляет более 1 см. Боли ощущаются практически постоянно. Если речь идёт об острой форме патологии, то имеет место сильное воспаление, если о хронической, то сильный хруст, сопровождаемой непереносимым болевым синдромом. |
|
|
Приводит к тому, что субхондральная кость оголяется, боли могут несколько стихнуть, подвижность сустава нулевая. |
Чаще всего встречаются первые три стадии развития заболевания.
Профилактика хондромаляции надколенника

Чтобы не появилось заболевание, следует соблюдать несколько простых правил:
- Избегать длительных нагрузок на колени.
- Спортсменам использовать защитные крепления на коленных чашечках во время тренировок.
- Носить удобную обувь.
- Лечить плоскостопие.
- Контролировать свой вес и при наличии лишнего веса избавляться от него.
В качестве профилактики широко применяются средства народной медицины. Снять воспалительный процесс в коленном суставе можно с помощью горячих ванн с добавлением эфирных масел. Самыми эффективными являются масла эвкалипта, календулы и зверобоя.
Полезно натирать суставы лимонным соком на протяжении 30 дней.
Если у пациента диагностирован артрит, то для предотвращения осложнения в виде хондромаляции можно приготовить целебную настойку на основе природных компонентов:
- С помощью березовых почек. Для этого понадобится 1столовая ложка свежего сырья и ½ стакана медицинского спирта. Через 20 дней, после того, как средство настоится, его необходимо процедить и употреблять по 30 капель вместе с водой по 3 раза в день. Также средство можно использовать для растираний.
- Устранить острый болевой синдром можно с помощью брусничного отвара. Для его приготовления необходимо взять 50 мл листьев и залить стаканом воды, кипятить на слабом огне 15 минут. После того, как средство охладится, убрать осадок и употреблять в течение дня.
- Самым популярным народным средством является компресс с использованием картофеля. Достаточно взять сырой картофель, измельчить его с помощью мясорубки, подогреть, выложить на ткань и приложить на коленный сустав, закрепив туго бинтом. Такую процедуру лучше делать перед сном, чтобы компресс согревал колено. Лечение картофелем длится 7 дней.
- Отлично себя зарекомендовали листья лопуха при подозрении на патологию коленного сустава. Следует взять 7 листьев, промыть их под проточной водой, насухо вытереть, затем выложить их в емкость и поставить на медленный огонь. Спустя несколько минут натереть пораженный сустав растительным маслом и приложить к нему листья лопуха, закрепить теплой тканью.
Чтобы в организме не скапливались соли, необходимо в качестве профилактики пить отвар на основе лаврового листа. Для этого достаточно взять 20 листов и залить их 500 мл кипятка, настаивать 3 ч, после чего небольшими глотками пить полученное средство в течение дня. Курс длится 3 суток, затем следует сделать недельный перерыв.
https://youtube.com/watch?v=DppynT0sMOU
Насколько эффективна консервативная терапия
Важно знать! Врачи в шоке: “Эффективное и доступное средство от АРТРОЗА существует. ” Читать далее
Заболевание чаще всего развивается у спортсменов и лиц, выполняющих тяжелую работу. Поэтому при хондромаляции нужно откорректировать режим тренировок и ограничить физические нагрузки. Но это далеко не всегда помогает победить болезнь.
Основным фактором, провоцирующим развитие хондромаляции, является нестабильность надколенника. Она приводит к его гипермобильности и травматизации суставных хрящей. Логично, что фиксация надколенника в нужном положении замедляет разрушение хрящевой ткани, помогая избежать развития артроза.
Мероприятия, помогающие стабилизировать надколенник:
- регулярное выполнение упражнений, укрепляющих четырехглавую и медиальную широкую мышцы бедра;
- тугое эластическое бинтование коленного сустава;
- фиксация надколенника с помощью бандажа или ортопедического аппарата.
Перечисленных мероприятий достаточно для облегчения болей в колене, которые появляются при хондромаляции. Однако они не помогают затормозить дегенеративные процессы, которые происходят в хрящах, и заболевание постепенно прогрессирует.
Даже “запущенный” АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Таблица 1. Препараты для лечения хондромаляции коленного сустава.
- Диклофенак;
- Кетолорак;
- Ибупрофен;
- Мелоксикам;
- Индометацин
- Структум;
- Алфлутоп;
- Дона;
- Артра;
- Терафлекс
- Ферматрон;
- Гиалган;
- Синокром
Первая помощь
Перелом мыщелков большеберцовой кости требует незамедлительного диагностирования и лечения. Если пострадавший находится в состоянии, при котором он не может самостоятельно добраться в больницу, ему необходимо оказать первую доврачебную помощь с транспортной иммобилизацией конечности. Что нужно сделать:
- Необходимо сразу вызвать скорую, узнать у специалиста, какие препараты можно дать пострадавшему для купирования боли.
- Затем обезболить место повреждения, или дать пострадавшему таблетку общего анальгезирующего действия.
- Если выявлено смещение и рана открытая – необходимо обработать края раны антисептиком, затем накрыть ее стерильной повязкой, бинтом. Если при этом выявлено повреждение сосудов и тканей, наблюдается кровотечение – опасно накладывать тугие повязки. Для остановки кровотечения на первом этапе будет достаточно обработать рану и закупорить ее стерильной тканью.
- Если смещения нет, и ткани не повреждены, рекомендуется зафиксировать конечность и выполнить транспортную иммобилизацию с наложением шины из любых подручных материалов. Ногу фиксируют в положении лежа, при этом шина должна находиться выше колена в области бедра и ниже до области пятки.
- По приезду скорой помощи следует сообщить им обо всем, что было проведено на первом этапе. Также нужно указать, какие лекарства и в какой дозировке были использованы пострадавшим.
Важно помнить, что по результатам оказанной первой доврачебной помощи можно сделать вывод о дальнейшем лечении и реабилитации пострадавшего: чем раньше иммобилизовать конечность, и доставить человека в больницу, тем легче и быстрее пройдет лечение





























