Возможные осложнения от уколов инсулина
Многократное введение инсулина в одни и те же места может вызвать уплотнения кожи, которые называются липогипертрофия. Если продолжать колоть в те же места, препараты будут усваиваться намного хуже, сахар в крови начнет скакать. Липогипертрофию определяют визуально и на ощупь. Это серьезное осложнение инсулинотерапии. На коже может быть покраснение, затвердение, вздутие, отёки. Прекратите вводить лекарства туда на ближайшие 6 месяцев.
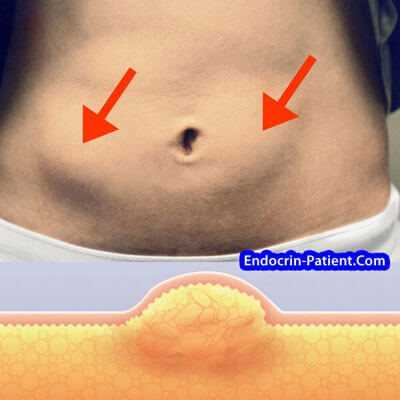 Липогипертрофия: осложнение неправильного лечения диабета инсулином
Липогипертрофия: осложнение неправильного лечения диабета инсулином
Для профилактики липогипертрофии каждый раз меняйте места инъекции. Разделите участки, в которые вы делаете уколы, на области, как показано на рисунке. Используйте разные области поочередно. В любом случае, вводите инсулин на расстоянии не менее 2-3 см от места предыдущей инъекции. Некоторые диабетики продолжают колоть свои препараты в места липогипертрофии, потому что такие уколы менее болезненные. Откажитесь от этой практики. Научитесь делать уколы инсулиновым шприцом или шприц-ручкой безболезненно, как описано на этой странице.
Почему после укола иногда течет кровь? Что делать в таких случаях?
Иногда во время уколов инсулина игла попадает в мелкие кровеносные сосуды (капилляры), из-за чего возникают кровотечения. Такое периодически случается у всех диабетиков. Это не должно быть поводом для беспокойства. Кровотечения обычно прекращаются сами по себе. После них остаются небольшие синяки на несколько дней.
Неприятностью может стать попадание крови на одежду. Некоторые продвинутые диабетики носят с собой перекись водорода, чтобы быстро и легко удалять пятна крови с одежды. Однако не используйте это средство, чтобы останавливать кровотечения или дезинфицировать кожу, потому что это может причинить ожоги и затруднить заживление. По той же причине не следует мазать йодом или зеленкой.
Часть введённого инсулина вытекает вместе с кровью. Не пытайтесь сразу же компенсировать это повторным уколом. Потому что полученная доза может оказаться слишком большой и вызвать гипогликемию (низкий уровень глюкозы). В дневнике самоконтроля нужно указать, что случилось кровотечение и, возможно, часть введённого инсулина вытекла. Это поможет позже объяснить, почему сахар оказался выше обычного.
Может понадобиться увеличить дозу препарата во время следующего укола. Однако торопиться с ним не следует. Между двумя уколами короткого или ультракороткого инсулина должно пройти не менее 4 часов. Не следует допускать, чтобы две дозы быстрого инсулина действовали в организме одновременно.
Почему на месте уколов могут быть красные пятна и зуд?
Скорее всего, случилось подкожное кровоизлияние из-за того, что случайно иглой задели кровеносный сосуд (капилляр). Это часто бывает у диабетиков, которые колят инсулин в руку, ногу и другие неподходящие места. Потому что они делают себе внутримышечные инъекции вместо подкожных.
Многие пациенты думают, что красные пятна и зуд являются проявлениями аллергии на инсулин. Однако на практике аллергия встречается редко после того, как отказались от препаратов инсулина животного происхождения.
Аллергию нужно заподозрить лишь в случаях, когда красные пятна и зуд возникают повторно после уколов в разные места. В наши дни непереносимость инсулина у детей и взрослых, как правило, имеет психосоматическую природу.
Диабетикам, которые соблюдают низкоуглеводную диету, требуются дозировки инсулина в 2-8 раз ниже стандартных. Это значительно уменьшает риск осложнений инсулинотерапии.
Где вырабатывается инсулин: норма содержания
Гормон вырабатывается в поджелудочной железе в так называемых бета-клетках островков Лангерганса (хвостовая часть органа). Синтез идет непрерывно, т.е. на протяжении 24 часов в сутки. Поэтому инсулин вырабатывается в намного больших количествах, чем любой другой гормон. Особенное процесс выработки усиливается после того, когда человек принимает пищу.
Из поджелудочной железы гормон поступает в кровоток и обеспечивает цепочку процессов, в результате которых клетки получают глюкозу в легко усвояемой форме. Организм насыщается нужной энергией, человек ощущает сытость и не переедает.
Химически инсулин представляет собой белок, состоящий из 51 аминокислот, объединенных в 2 цепочки:
А-цепь (21 аминокислота);
В-цепь (30 аминокислот).
Они соединяются между собой специальным дисульфидным мостиком – последовательностью из 2 атомов серы S.
Норма содержания инсулина в крови колеблется в широких пределах:
3-20 мкЕд/мл для детей;
5-25 мкЕд/мл для взрослых.
При этом у беременных и женщин старше 60 лет инсулина может вырабатываться больше – до 36 мкЕд/мл. Колебания связаны с тем, что синтез гормона идет непрерывно и резко усиливается непосредственно во время приема пищи, а также пищеварительных процессов. Наряду с этим концентрация зависит от возраста, пола, состояния, образа жизни человека.
Другие случаи введения инсулина внутривенно
Иногда больные диабетом вводят инсулин в вену, чтобы усилить и ускорить действие препарата. Каждый диабетик знает, что любое повышение сахара в крови вызывает необратимые последствия в его организме, разрушая кровеносные сосуды и нервные волокна.
Поэтому многие люди, страдающие от диабета, стремятся как можно скорее понизить высокий уровень глюкозы и тем самым минимизировать ее вред для организма. Однако огромный риск развития гипогликемии сводит на нет возможную пользу такого лечения, ведь низкий сахар в крови не менее опасен, чем высокий.
Поэтому при повышении сахара в крови следует ввести подкожно обычную для себя дозу короткого инсулина. Такой метод борьбы с высоким сахаром является наиболее эффективным и безопасным. Если одной инъекции оказалось недостаточно для понижения глюкозы, то через некоторое время можно сделать дополнительный укол.
Еще одной причиной, по которой диабетик может захотеть сменить подкожные инъекции инсулина на внутривенные – это желание снизить расходы препарата. Любой человек, больной диабетом, знает, что инсулин является довольно дорогостоящим средством. И даже при относительно невысокой ежедневной дозировки препарата его расход достаточно велик.
Особенно большие денежные траты несут больные, применяющие инсулиновую помпу. Тогда как при внутривенном введение препарата инсулина требуется в несколько раз меньше, чем при подкожном. Это, безусловно, огромный плюс такого метода лечения.
Однако при внутривенной инъекции инсулина весь объем препарата стразу попадает в кровь, что вызывает резкое падения уровня глюкозы. Тогда как при подкожном введение инсулина, он медленно всасывается в кровь из подкожной клетчатки, постепенно понижая сахар в крови.
Такое лечение диабета более полезно для больного, так как представляет собой наиболее точную имитацию процесса, происходящего в организме здорового человека. Слишком резкое понижение уровня глюкозы вызывает в организме шок и может стать причиной опасных последствий.
Слишком частые приступы гипогликемии, которые неминуемы при внутривенном введении инсулина, могут вызвать нарушения в работе головного мозга и стать причиной психических расстройств. Поэтому вводить инсулин в вену нужно лишь в редких случаях, например, при чрезмерно высоком уровне сахара.
Но иногда введение инсулина в вену может произойти непреднамеренно, если больной случайно попал в вену во время укола. Такие случаи особенно распространены, если больной делает уколы не в живот, а в бедра. Определить это довольно просто: после укола в вену на поверхности кожи всегда выступает венозная кровь, которая имеет более темный цвет, по сравнению с капиллярной.
В этом случае необходимо немедленно принять таблетки глюкозы, съесть ложку меда или выпить сладкий сок. Это поможет предотвратить слишком сильное падение сахара в крови и защитит больного от гипогликемии.
О технике введения инсулина расскажет эксперт в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Гипогликемическая кома

Это состояние развивается в течение нескольких минут. Сначала человек может жаловаться на сильную головную боль и головокружение, потом он внезапно теряет сознание и привести его в чувства не представляется возможным.
Углеводы нужны нашему организму, они обеспечивают его энергией, «кормят» клетки головного мозга. В состоянии гипогликемической комы содержание сахара в крови минимальное.
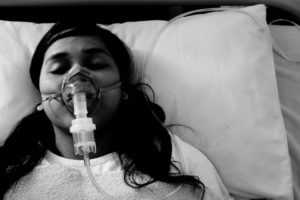 В состоянии комы жизненно важные органы функционируют на минимуме своих возможностей, а некоторые клетки головного мозга вовсе отмирают. Чем быстрее пациента выведут из такого состояния, тем меньше негативных последствий у него возникнет.
В состоянии комы жизненно важные органы функционируют на минимуме своих возможностей, а некоторые клетки головного мозга вовсе отмирают. Чем быстрее пациента выведут из такого состояния, тем меньше негативных последствий у него возникнет.
Вывести человека из комы можно, начав незамедлительно вводить глюкозу. Желательно делать это внутривенно, если такой возможности нет, используются все доступные способы. В 90% случаев это дает положительный результат.
Если же пациент не приходит в себя или у него сохраняются симптомы нарушений работы нервной системы – дезориентация в пространстве, спутанность мыслей, судороги, то требуется срочная госпитализация в отделение неотложной терапии.
https://youtube.com/watch?v=c-5ZQ-AYwVU
Повторное введение инсулина после гипогликемической комы грозит летальным исходом для пациента, у которого нет сахарного диабета. Уровень глюкозы в крови нужно стабилизировать. Для этого на протяжении нескольких дней постоянно контролируется этот показатель.
Вводить инсулин здоровому человеку категорически запрещено, вне зависимости от дозы, способа введения. Это чревато серьезными и непоправимыми последствиями для здоровья. переизбыток гормона влечет эндокринные нарушения.
1 Описание и цель терапии
Поджелудочная железа в норме секретирует определенное количество инсулина. При этом гормональная активность органа непостоянна. В крови здорового человека наблюдается фазное распределение гормона:
- В состоянии покоя вне приемов пищи инсулин вырабатывается в незначительном количестве (базальный фон).
- После еды либо при массивном выбросе контринсулярных гормонов (в основном стрессовых) происходит резкий скачок выработки и выделения инсулина.
Наблюдается определенная ритмичность функциональной активности β-клеток поджелудочной железы.
У больных сахарным диабетом первого типа имеется истинная недостаточность инсулина, что приводит к состоянию гипергликемии. Инсулинотерапия направлена на восполнение дефицита гормона. Все существующие техники введения инсулина стремятся имитировать нормальный ритм работы поджелудочной железы.
Использование инсулинотерапии позволяет контролировать уровень глюкозы в крови в течение длительного периода времени, избегая кризовых ситуаций и уменьшая негативное воздействие заболевания на все системы организма.
Инъекции гормона иногда назначают больным диабетом второго типа, когда заболевание выходит из-под контроля вследствие гибели большой массы инсулярного аппарата.
Любой пациент, которому назначается инсулин, должен осознавать важность диеты и уметь оценивать свое состояние в конкретный момент времени. Существует несколько правил, без соблюдения которых инсулинотерапия будет неэффективной и даже опасной: .
1. Обязательно нужно выполнять самостоятельный контроль глюкозы крови
Для оценки уровня гликемии в домашних условиях используют портативные глюкометры. Результаты измерений записывают в отдельную тетрадь с указанием времени и других информативных сведений (на фоне каких обстоятельств произошел подъем сахара)
Обязательно нужно выполнять самостоятельный контроль глюкозы крови. Для оценки уровня гликемии в домашних условиях используют портативные глюкометры. Результаты измерений записывают в отдельную тетрадь с указанием времени и других информативных сведений (на фоне каких обстоятельств произошел подъем сахара).
2. Необходимо соблюдать определенную углеводную диету. Прием пищи осуществляется в одни и те же часы (например, завтрак – 7:00, обед — 13:00, ужин – 17:30).
3
Важно уметь рассчитывать принятую пищу в хлебных единицах (ХЕ). Диабетики пользуются специальными таблицами, с помощью которых можно оценить углеводную составляющую каждого блюда
Перерасчет съеденного в ХЕ необходим для определения потребности во введении дополнительных единиц инсулина.
4. Пациент должен знать признаки состояний, связанных с изменением уровня глюкозы в крови. У диабетиков, находящихся на инсулине, нередко развивается гипогликемия, которую можно заранее предотвратить при выявлении первых симптомов либо купировать на раннем этапе с помощью приема углеводов.
5. Социально активный человек должен также планировать режим нагрузок и отдыха. Эти нюансы учитываются при изменении времени введения лекарств или употребления пищи.
1. Обязательно нужно выполнять самостоятельный контроль глюкозы крови. Для оценки уровня гликемии в домашних условиях используют портативные глюкометры. Результаты измерений записывают в отдельную тетрадь с указанием времени и других информативных сведений (на фоне каких обстоятельств произошел подъем сахара).
2. Необходимо соблюдать определенную углеводную диету. Прием пищи осуществляется в одни и те же часы (например, завтрак – 7:00, обед — 13:00, ужин – 17:30).
3
Важно уметь рассчитывать принятую пищу в хлебных единицах (ХЕ). Диабетики пользуются специальными таблицами, с помощью которых можно оценить углеводную составляющую каждого блюда
Перерасчет съеденного в ХЕ необходим для определения потребности во введении дополнительных единиц инсулина.
4. Пациент должен знать признаки состояний, связанных с изменением уровня глюкозы в крови. У диабетиков, находящихся на инсулине, нередко развивается гипогликемия, которую можно заранее предотвратить при выявлении первых симптомов либо купировать на раннем этапе с помощью приема углеводов.
5. Социально активный человек должен также планировать режим нагрузок и отдыха. Эти нюансы учитываются при изменении времени введения лекарств или употребления пищи.
Зная распорядок дня и количество потребляемой еды, можно рассчитать, когда и сколько требуется ввести инсулина.
Применение инсулина при беременности
Рискам развития сахарного диабета на фоне беременности, равно как и ведению беременности у женщины с уже подтвержденным диагнозом, уделяется особое внимание. К общим рекомендациям относят:
ведение беременности специалистами из разных областей медицины (акушер-гинеколог, эндокринолог, диетолог, возможно прочие);
соблюдение специально разработанной диеты — калорийность суточного рациона рассчитывается в 30-35 ккал/кг идеальной массы тела (в среднем 1800-2400 ккал); 40-45% калорийности отводится на углеводы, 20-30% — на белки и 30% — на жиры; важно исключить легкоусвояемые углеводы, принимать пищу 5-6 раз в день с 2-3-часовыми интервалами; прибавка массы тела не должна превышать 10 кг, а при наличии ожирения — 7 кг;
соблюдение режима физической активности, избегание чрезмерных физических и эмоциональных усилий;
посещение женской гинеколога и эндокринолога дважды в неделю в первой половине беременности и еженедельно во второй;
проведение УЗИ на 15-20 неделе для исключения грубых пороков развития, на 20-23 неделе для исключения пороков сердца, на 28-32 неделе для раннего выявления макросомии, задержки внутриутробного развития плода, оценки объема околоплодных вод, в канун родов для исключения макросомии плода и решения вопроса о тактике ведения родов;
определение уровня альфа-фетопротеина в сыворотке крови на 15-20 неделе, периодическое определение уровня гликолизированного гемоглобина, повторная офтальмоскопия в третьем триместре для решения вопроса о возможности физиологического ведения родов.
Выбору сахароснижающих препаратов для назначения беременным отводится особое внимание. Пероральные сахароснижающие препараты не рекомендованы, а потому инсулин оказывается единственным сахароснижающим средством в данной ситуации
На сегодняшний день инсулин лизпро по риску применения во время беременности относят к классу В, а инсулин аспарт и инсулин гларгин — к классу С; их использование во время беременности остается темой для обсуждений.
Гестационный сахарный диабет изначально является поводом для компенсирующей диетотерапии и лишь при неэффективности диетических мероприятий назначается инсулинотерапия, идеальный — интенсивная схема.
При наличии у беременной сахарного диабета в анамнезе (любого типа) интенсивная инсулинотерапия является методом выбора, поскольку способна предотвратить неблагоприятное воздействие гипергликемии на организм матери и ребенка. Традиционно введение инсулина осуществляют с помощью инсулиновых шприцев (используют флаконы с концентрацией инсулина 100 ЕД/мл).
Адекватно составленная инсулинотерапия женщине в период беременности позволяет предотвратить развитие осложнений и у нее, и у плода. Цель таковой — максимально приблизить обмен глюкозы к нормальному и не допустить при этом гипергликемии, кетоацидоза или тяжелой гипогликемии.
Поддержание уровня глюкозы в крови обеспечивается посредством применения человеческого инсулина. Начальную дозу инсулина рассчитывают с учетом массы тела женщины и срока беременности. Так, в I триместре она может быть равна 0,6 ЕД/кг, во II триместре — 0,7 ЕД/кг и в III триместре — 0,8 ЕД/кг. Для беременных с низкой массой тела начальные суточные дозировки препарата могут составлять 0,4; 0,5 и 0,6 ЕД/кг соответственно триместрам.
Обычно 2/3 общей суточной дозы инсулина вводят перед завтраком, 1/3 — перед ужином. Примерно треть утренней дозы приходится на инсулин короткого действия, 2/3 — на инсулин средней длительности действия.
В период родовой деятельности показано применение дробных дозировок инсулина с параллельным контролем гликемии, коррекцией ее уровня 5%-ым раствором глюкозы внутривенно. В день родов начальная доза инсулина может составлять ¼ от суточной с последующим внутривенным введением по 2-3 ЕД/ч вместе с 100-150мл 5%-ого раствора глюкозы и параллельным контролем гликемии. После родов дозу инсулина вдвое-втрое уменьшают.
При оперативном родоразрешении в день операции больную не кормят и ей не вводят инсулин. Во время операции при гликемии менее 8 ммоль/л инсулин не вводят, а при гликемии более 8 ммоль/л коррекцию производят простым инсулином короткого действия. На 4-5-е сутки после операции больную переводят на препараты пролонгированного действия.
Основы введения инсулина
Подробную информацию об инсулинотерапии, применимой в конкретном случае, рассказывает лечащий врач, а также квалифицированные инструкторы, обучающие пациента. Тем не менее, существуют общие правила, полезные к осведомлению:
- инсулин ультракороткого действия вводится непосредственно перед приемом пищи;
- инсулин короткого действия вводится за 30 мин до приема пищи, при необходимости — за 40-60 минут;
- инсулин короткого действия вводится глубоко в подкожную клетчатку живота широко сжатую кожу под углом 45 или 90° (в том случае, если подкожно-жировой слой толще, чем длина иглы).
- инсулин среднего действия вводится глубоко в подкожную клетчатку бедер или ягодиц через широко сжатую кожу под углом 45 или 90° (в том случае, если подкожно-жировой слой толще, чем длина иглы).
- во избежание развития липодистрофий рекомендуется ежедневно менять точки введения инсулина, но в пределах одной области;
- вводимый раствор инсулина должен иметь комнатную температуру;
- 1 мг ингаляционного инсулина адекватны 2-3 ЕД инсулина короткого действия, может быть альтернативой ИУД и ИКД при приеме пищи или для коррекции повышенного уровня гликемии между приемами пищи;
- инсулиновые помпы используются для непрерывного подкожного введения инсулина при невозможности компенсировать заболевание с помощью многократных инъекций в течение суток.
Методы диагностики панкреатита
У большинства больных поводом к обращению в клинику становятся регулярные боли в животе, нарушение аппетита, тяжесть в желудке и другие явные признаки патологии. Хроническое воспаление может быть обнаружено случайно при диспансеризации. Методы диагностики панкреатита:
Биохимический анализ крови. Классические признаки неполадок со здоровьем: высокая СОЭ, лейкоцитоз. При панкреатите повышается уровень трипсина, амилазы и липазы.
Исследование проб мочи и кала. В них обнаруживают повышение амилазы, изменение уровня других ферментов. Копрограмма показывает наличие непереваренных остатков пищи.
УЗИ органов брюшной полости. Информативный метод, определяющий изменение размеров и структуры поджелудочной железы, сопутствующее воспаление близлежащих желчных путей и печени.
МРТ. Назначается для дифференциальной диагностики панкреатита в сложных или спорных случаях, при тяжелом течении процесса.
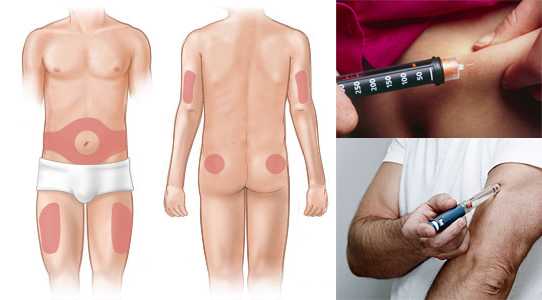
Выбор места инъекции
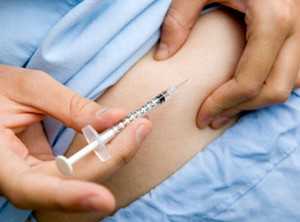
Самостоятельно удобно вводить инсулин в кожу живота и бедра. На животе для инъекций не подходит окружность вокруг пупка (2 см) и средняя линия. На бедре укол должен быть сделан в передне-наружную поверхность.
В живот обычно делают генноинженерный короткий инсулин, а в бедро – препарат средней продолжительности действия. Аналоги человеческого гормона демонстрируют хорошие результаты при любом месте инъекции.
Укол оказывает местное воздействие на ткани. Избегайте повторных инъекций в одну и ту же точку. Меняйте точки уколов в пределах одной зоны ежедневно.
Как сделать инъекцию шприцем
Покупайте только шприцы со шкалой 100 ед на 1 мл. В продаже есть и другие инъекторы (40 ед на 1 мл). Будьте внимательны, так как неподходящий шприц увеличивает реальную дозу инсулина в 2,5 раза.
Техника инъекции:
Перед инъекцией протрите крышку флакона спиртовым раствором. Затем наберите в шприц воздуха столько единиц по шкале, сколько нужно инсулина. Проколите крышку флакона и введите этот воздух внутрь.
Держите флакон в перевернутом состоянии, так чтобы раствор полностью покрывал иглу. Медленно наберите инсулин до нужной отметки на шкале и еще несколько единиц. Затем вытащите иглу из флакона.
Держите шприц иглой вверх
Осторожно постучите ногтем второй руки по корпусу шприца. Это поможет всем пузырькам воздуха подняться к верхнему краю
Затем нажмите на поршень шприца и удалите весь воздух. На игле должна появится капля инсулина.
Проверьте объем препарата в шприце. Если его больше чем нужно, то удалите излишки нажатием на поршень.
Захватите большим и указательным пальцем второй руки кожную складку на месте инъекции. Складку можно собрать и тремя пальцами (большой, указательный, средний). Следите за тем, чтобы не захватить мышечную ткань.
Введите иглу в кожную складку. под углом 45 градусов.
Нажимайте на поршень и вводите препарат под кожу. Инъекция должна быть медленной (больше 10 секунд).
Осторожно выньте иглу и отпустите кожную складку.
Как сделать инъекцию шприц-ручкой
Шприц-ручки бывают одноразовыми и многоразовыми. В последних можно менять картриджи с раствором.
Как вводить инсулин шприц-ручкой?
- Присоедините новую иглу.
- Проверьте проходимость иглы (наберите на шкале 2-4 ед и нажмите на поршень).
- Наберите на шкале нужную дозу инсулина. Стрелка в окошечке должна стоять точно напротив заданного значения.
- Соберите кожную складку, если игла длиннее 5 мм.
- Введите иглу подкожно. Для длинных игл угол введения 45 градусов, для игл 6 мм – 90 градусов (перпендикулярно. Если игла 4-5 мм, то инсулин вводится без кожной складки под прямым углом.
- Нажмите на поршень шприц-ручки.
- Сосчитайте до 20.
- Выньте иглу и отпустите кожную складку.
После инъекции кожу не надо протирать, массировать, разогревать. Можно сразу же возвращаться к повседневным делам.
Как оказать помощь при передозировке
Если после инъекции инсулина здоровому человеку или больному диабетом стали проявляться симптомы передозировки, нужно незамедлительно оказать ему первую помощь.
- Чтобы повысить баланс углеводов в организме, человеку дают съесть кусочек белого хлеба, достаточно всего 100 граммов.
- Если приступ продолжается более 5 минут, рекомендуется съесть пару чайных ложек сахара или пару карамелек.
- Если после съедания хлеба и сахара состояние не стабилизировалось, употребляют эти продукты в том же объеме.
Передозировка периодически случается с каждым инсулинозависимым человеком
Но здесь важно вовремя оказать помощь, так как при частых передозировках может развиться острый кетоацидоз, который потребует использования сильных медикаментов. В таком случае состояние больного сильно ухудшается
Когда следует делать инъекции инсулина
-
Если вы используете быстродействующий инсулин (для приема перед едой), делайте инъекцию не ранее чем за 15 минут до приема пищи. Лучше всего вводить его прямо перед едой. Это помогает предотвратить снижение уровня сахара в крови.
Большинство инсулиновых препаратов для приема перед едой действуют в течение 4 часов. Не вводите инсулин для приема перед едой чаще, чем каждые 4 часа, если вы не получали таких указаний от медицинского сотрудника. Например, если вы завтракаете в 8:00, следующую дозу инсулина для приема перед едой вводите не ранее 12:00. Слишком частые инъекции могут вызвать снижение уровня сахара в крови, что может быть опасным. - Если вы используете инсулин длительного действия, вводите его ежедневно в одно и то же время. Выполняйте инструкции своего медицинского сотрудника.
- Допускается одновременное использование быстродействующего инсулина и инсулина длительного действия.
Следствие передозировки
Небольшую передозировку инсулина ощущает в тот или иной момент примерно третья часть всех диабетиков. Паниковать при этом не надо. Стоит просто принять продукты с быстрыми углеводами, которые повысят объем сахара в крови. Более опасно стимулирование инсулином гормонов, подавляющих уменьшение сахара. Такая ситуация иногда приводит к неправильному лечению — увеличению дозировки инъекции инсулина вместо ее уменьшения.

При симптомах средней тяжести нужно вызвать скорую помощь, врач которой сделает пострадавшему укол раствора глюкозы, поскольку уколоть больного в вену непрофессионалу проблематично. Тяжелая передозировка инсулина более опасна. Следствием ее является нарушение функционирования мозга — отек мозга, менингеальные явления. Также сильный переизбыток инсулина создает опасность инсульта или инфаркта.
Чтобы избежать неприятных последствий, имеет смысл периодически проверять уровень сахара с помощью глюкометра и корректировать дозу в сторону уменьшения при падении показателя глюкозы. Если вколоть инсулин здоровому человеку, нужно считать это передозировкой и при незначительной дозе принять описанные меры. Если ввести инсулин здоровому человеку в большой дозе, он вызовет те же реакции, как отравляющее вещество. В такой ситуации нужно срочно вызвать скорую помощь.
Причины панкреатита
Факторы, которые провоцируют начало воспалительного процесса и стойкое нарушение ферментативной функции поджелудочной:
пороки строения пищеварительной системы;
дискинезия желчевыводящих путей и желчного пузыря;
инфекционные и воспалительные заболевания органов ЖКТ;
интоксикации химическими веществами;
механические травмы органов брюшной полости в результате сдавливания, ударов, падений;
длительный прием лекарственных средств: антибиотиков, глюкокортикостероидов.
Повлиять на здоровье поджелудочной железы может проживание в экологически неблагополучных регионах, погрешности в питании. Риск панкреатита увеличивает употребление алкоголя, рафинированной, жирной пищи, жареных блюд, консервированных, копченых продуктов, переедание.
Техника введения инсулина
Ход введения гормона при сахарном диабете следующий:
- освобождение области, куда необходимо ввести иглу (обработка зоны с помощью спирта или иного средства не требуется);
- взятие кожной складки большим и указательным пальцами, что позволяет уменьшить риск попадания в мышечные структуры;
- введение иголки в верхний край эпидермальной складки под углом 45 градусов или перпендикулярно поверхности кожного покрова;
- введение препарата в течение нескольких секунд;
- изъятие иглы.
Выполняя вышеперечисленные правила, можно снизить риск негативных последствий, обусловленных неправильным введением инсулина.
Нестандартные формы течения диабета
В некоторых случаях у пациентов в возрасте старше 35-40 лет мы сталкиваемся с быстрым и стойким повышением уровня сахара крови, с которым не могут справиться ни диета, ни высокие дозы таблеток. Часто такие люди имеют нормальный или немного избыточный вес и могут худеть на высоких сахарах.
В этом случае первое, что должен сделать врач — заподозрить латентный аутоимунный диабет взрослых (LADA) или острый панкреатит.
Латентный аутоимунный диабет взрослых (LADA)
Если же мы говорим о латентном аутоимунном диабете взрослых (LADA или ADA, как его сейчас принято называть), то здесь все сложнее.
В данной ситуации мы имеем дело с вариантом сахарного диабета 1 типа, но текущим очень медленно. Что это значит?
Это значит, что в организме существуют специфические антитела, которые, как и в случае с сахарным диабетом 1 типа, приводят к смерти бета-клеток поджелудочной железы. Только при диабете 1 типа, смерть более 80% бета-клеток происходит в раннем детском или подростковом возрасте, а при LADA клетки умирают медленно на протяжении многих (30-40) лет.
Что же это за антитела?
- Антитела к бета-клеткам поджелудочной железы;
- Антитела к рецепторам инсулина;
- Антитела к самому инсулину (это бывает редко).
В результате организм теряет способность обеспечивать себя инсулином, и тогда жизненно необходимо вводить его извне.
В настоящий момент все мировое сообщество говорит о том, что врачи потакают желаниям пациентов и слишком долго откладывают старт инсулинотерапии. Поэтому прислушивайтесь к советам врача. Поверьте, Вы не одни боитесь. Но бояться не стоит. Просто попробуйте и поймете, что у страха глаза велики.
В подтверждение удобства и полезности использования инсулина приведу результат небольшого исследования.
Исследование проводилось на небольшой группе китайцев, у которых впервые выявили сахарный диабет. Средний уровень сахара крови был в районе 9 ммольл. Всем пациентам на 2 недели назначали инсулин пролонгированного действия гларгин (Лантус). За эти две недели достигались целевые уровни гликемии и снималась глюкозотоксичность. После отмены препарата, все пациенты еще год жили вообще без какой бы то ни было терапии, но старались соблюдать диету и рекомендованный режим физической активности.
Помните, врачи никогда не рекомендуют приступить к лечению инсулином просто так, без должных на то показаний.
Напоминаю, что если у Вас есть вопросы или Вам необходима консультация, Вы всегда можете записаться на прием.
Острый панкреатит
Тошнота, расстройство стула, боли в животе, повышенные уровни амилазы крови позволяют нам быстро диагностировать обострение хронического или остро развившийся панкреатит. В этом случае лечение лечение таблетками для снижения сахара не только не эффективно, но даже опасно. Поэтому в больнице таких людей обычно переводят на инсулин.
В некоторых случаях результатом такого панкреатита будет смерть большого количества бета-клеток поджелудочной железы. А значит, вырабатывать инсулин будет «не кому». И тогда человек будет пожизненно получать инсулин. Но это хорошая новость! Ведь раньше он просто умер бы от последствий постоянно-высокого уровня сахара крови.
Что такое инсулин
Инсулин представляет собой один из важнейших гормонов, который напрямую участвует в обмене веществ:
стимулирует обмен глюкозы из кровотока в клетки организма;
удаляет излишки глюкозы из печени;
превращает избыток глюкоза в гликоген или в жирные кислоты.
Основная роль инсулина заключается в том, что он утилизирует избыточные количества глюкозы в другие соединения, стимулирует насыщение клеток этим жизненно важным веществом – основным источником энергии.
Также гормон выполняет ряд дополнительных функций:
активизация биосинтеза аминокислот;
обеспечение нормальной работы мышц;
регулирование обмена ферментов;
восстановление поврежденных тканей.
Противопоказания
Несмотря на потребность организма в инсулине у больных сахарным диабетом, препарат может быть противопоказан к использованию в некоторых случаях. К ограничениям относят:
- патологии, характерный симптом которых – гипогликемия;
- развитие острого гепатита;
- развитие цирроза печени;
- развитие гемолитической желтухи, которая возникает на фоне распада эритроцитарных клеток;
- развитие панкреатита – воспалительного процесса в поджелудочной железе;
- развитие нефрита – воспалительного процесса в почке;
- развитие амилоидоза почки – патологии, вызванной сбоем в обменных процессах в отношении белка;
- развитие мочекаменной болезни;
- присутствие язвенного новообразования в желудке или 12-перстной кишке;
- декомпенсированный порок сердца.
С особой осторожностью используют препараты инсулина при сахарном диабете и такой сопутствующей патологии, как коронарная недостаточность. В последнем случае наблюдается нарушение баланса между кислородной потребностью сердечной мышцы и поступлением в нее кислорода
Кроме того, требуется контроль состояния при терапии инсулином на фоне:
- острого нарушения мозгового кровообращения;
- патологий эндокринного характера;
- болезни Аддисона (недостаточность функционирования надпочечниковых желез);
- почечной недостаточности.
Чтобы инсулин принес максимальную терапевтическую пользу, важно соблюдать правила его использования, рекомендуемую дозировку, назначенную лечащим врачом. Самолечение сахарного диабета недопустимо
В таком случае не только замедляется выздоровление, но и возникает дополнительный вред здоровью, требующий специфической терапии.




























