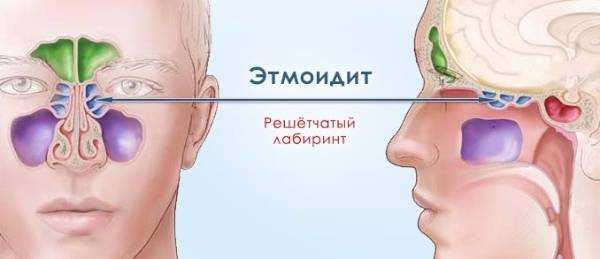
Лечение этмоидита
Чтобы полностью избавиться от этмоидита и избежать развития осложнений заболевания, необходимо начинать комплексное лечение сразу после постановки диагноза.
Принципы лечения острого и обострения хронического этмоидита сходны между собой.
Прежде всего, следует восстановить отток жидкости из решетчатого лабиринта и нормализовать воздухообмен в его ячейках. Для этого нужно уменьшить отек слизистой, что достигается при использовании сосудосуживающих капель в нос (ксилометазолин, оксиметазолин), специальных комбинированных препаратов (полимиксин с фенилэфрином, Ринофлуимуцил), ватно-марлевых турунд, пропитанных раствором адреналина, установленных в полость носа с пораженной стороны. Также с этой целью должны быть назначены антигистаминные препараты – Цетрин, Алерон, Эриус и др.
Если доказана бактериальная природа заболевания, то показан прием таблетированных или, в условиях стационара, инъекционных форм антибиотиков. Желательно выбирать препарат на основании чувствительности к нему возбудителя, но если последний достоверно не определен, то используют антибиотики широкого спектра действия – Аугментин, Зиннат, Цефикс и др.
Кроме того, больному показаны промывания растворами антибактериальных веществ околоносовых пазух. Лучше всего данная процедура осуществляется при помощи специального устройства – синус-катетера «ЯМИК». В процессе процедуры происходит отсасывание воспалительной жидкости из ячеек и обработка их лекарственным веществом. Промыванием проводят до тех пор, пока мутная жидкость из пазухи не сменится прозрачной.
Если болезнь сопровождается выраженным болевым синдромом, используют нестероидные противовоспалительные препараты – на основе парацетомола (Панадол, Цефекон) и ибупрофена (Бруфен, Ибупром, Нурофен). Они к тому же нормализуют повышенную температуру тела и уменьшают воспаление.
С целью повышения иммунного статуса организма в целом показано назначение витаминно-минеральных комплексов (Дуовит, Мультитабс, Витрум и др.) и иммуномодулирующих препаратов (Эхинацея композитум, Иммунал, Рибомунил и т. д.).
Когда воспалительные явления начнут стихать, можно к основному лечению добавить физиотерапию. Могут быть использованы следующие методы:
- электрофорез с антибиотиком;
- фонофорез с гидрокортизоном;
- УВЧ на область пазухи;
- гелий-неоновый лазер на слизистую полости носа.
В случае отсутствия эффекта от консервативной терапии, а также при развитии всевозможных осложнений заболевания становится необходимым хирургическое вмешательство. Чаще при этом используют эндоскопические методы: гибким эндоскопом проникают в полость решетчатой кости через носовой ход и под контролем зрения проделывают там все необходимые манипуляции. После операций, проведенных по такой методике, больные быстро восстанавливаются и в послеоперационном периоде у них реже отмечаются гнойные осложнения.
Реже, в особо тяжелых случаях, используют открытый доступ к решетчатому лабиринту.
При хроническом этмоидите к хирургическому лечению прибегают гораздо чаще. Это обусловлено необходимостью устранения причин, которые привели к хронизации процесса или же усугубляют течение болезни. В данном случае может быть проведена септопластика, полипотомия, частичная резекция гиперплазированных участков средней или нижней носовых раковин и т. д. Эти операции также часто проводятся с применением эндоскопов через эндоназальный доступ.
Клинические признаки этмоидита
Заболевание острой формы возникает внезапно и характеризуется ярко выраженной симптоматикой.
 Один из симптомов этмоидита — заложенность носа.
Один из симптомов этмоидита — заложенность носа.
Взрослые пациенты предъявляют жалобы на интенсивные головные боли давящего характера с преимущественной локализацией в области основания носа и глазницы, усиливающиеся при наклоне головы вперед и вниз. Кроме того, больных беспокоит затруднение носового дыхания, ощущение заложенности носа, слизистые, слизисто-гнойные или гнойные выделения из носа, снижение обоняния или полное его отсутствие. Помимо местных симптомов пациенты отмечают наличие признаков общей интоксикации организма: повышение температуры тела до субфебрильных, реже фебрильных, цифр, общую слабость, сниженную работоспособность, плохой аппетит и сон.
У взрослых больных со сниженным иммунитетом и у пациентов детского возраста возможно разрушение части кости гнойными массами и проникновение их в ткани глазницы. Проявлениями этого являются гиперемия и отек внутреннего угла глаза, медиальной части верхнего и нижнего век, отклонение глазного яблока наружу, его выпячивание (экзофтальм), боль во время движения глазом, снижение остроты зрения.
У новорожденных детей этмоидит протекает значительно тяжелее, чем у прочих пациентов. Болезнь начинается резким повышением температуры до фебрильных цифр. Ребенок беспокоен, отказывается от еды, съеденную пищу не усваивает – появляются рвота и срыгивания. При несвоевременном оказании помощи развиваются признаки обезвоживания и нейротоксикоза. Кроме того, выявляется яркая глазная симптоматика: веки гиперемированы или синюшны, резко отечны, инфильтрированы; глазная щель плотно сомкнута; глазное яблоко неподвижно, выпячено.
Хронический этмоидит развивается при несвоевременном и неадекватном лечении острой формы болезни, при частых инфекциях ЛОР-органов, а также на фоне снижения иммунного статуса организма.
Хронический этмоидит, как правило, протекает латентно, с чередованием периодов обострения и ремиссии. В период обострения больной может предъявлять жалобы на:
- чувство тяжести или среднеинтенсивную боль давящего характера в области корня носа и переносицы, усиливающуюся при наклоне головы вперед и вниз;
- обильное слизистое или слизисто-гнойное отделяемое из носа;
- снижение обоняния;
- отечность верхнего века и смещение вперед глазного яблока;
- болезненность у медиального угла глаза и в области корня носа;
- симптомы интоксикации: повышение температуры тела до субфебрильных цифр, вялость, слабость, утомляемость.
Что качается симптомов интоксикации, то они не покидают больного даже в период ремиссии заболевания. Кроме того, эти симптомы постепенно усугубляются, становятся более выраженными и в отдельных случаях существенно снижают качество жизни. Еще ремиссия характеризуется неинтенсивными болями неопределенной локализации, скудным отделяемым серозно-гнойного или гнойного характера и нарушением обоняния той или иной степени.
Другие заболевания из группы Болезни органов дыхания:
| Агенезия и Аплазия |
| Актиномикоз |
| Альвеококкоз |
| Альвеолярный протеиноз легких |
| Амебиаз |
| Артериальная легочная гипертония |
| Аскаридоз |
| Аспергиллез |
| Бензиновая пневмония |
| Бластомикоз североамериканский |
| Бронхиальная Астма |
| Бронхиальная астма у ребенка |
| Бронхиальные свищи |
| Бронхогенные кисты легкого |
| Бронхоэктатическая болезнь |
| Врожденная долевая эмфизема |
| Гамартома |
| Гидроторакс |
| Гистоплазмоз |
| Гранулематоз вегенера |
| Гуморальные формы иммунологической недостаточности |
| Добавочное легкое |
| Ехинококкоз |
| Идиопатический Гемосидероз легких |
| Идиопатический фиброзирующий альвеолит |
| Инфильтративный туберкулез легких |
| Кавернозный туберкулез легких |
| Кандидоз |
| Кандидоз легких (легочный кандидоз) |
| Кистонозная Гипоплазия |
| Кокцидиоилоз |
| Комбинированные формы иммунологической недостаточности |
| Кониотуберкулез |
| Криптококкоз |
| Ларингит |
| Легочный эозинофильный инфильтрат |
| Лейомиоматоз |
| Муковисцидоз |
| Мукороз |
| Нокардиоз (атипичный актиномикоз) |
| Обратное расположение легких |
| остеопластическая трахеобронхопатия |
| Острая пневмония |
| Острые респираторные заболевания |
| Острый абсцесс и гангрена легких |
| Острый бронхит |
| Острый милиарный туберкулез легких |
| Острый назофарингит (насморк) |
| Острый обструктивный ларингит (круп) |
| Острый тонзиллит (ангина) |
| Очаговый туберкулез легких |
| Парагонимоз |
| Первичный бронхолегочный амилоидоз |
| Первичный туберкулезный комплекс |
| Плевриты |
| Пневмокониозы |
| Пневмосклероз |
| Пневмоцитоз |
| Подострый диссеминированный туберкулез легких |
| поражение газами промышленного происхождения |
| Поражение легких вследствие побочного действия лекарственных препаратов |
| поражение легких при диффузных болезнях соединительной ткани |
| Поражение легких при болезнях крови |
| Поражение легких при гистиоцитозе |
| Поражение легких при дефеците а 1- антитрипсина |
| поражение легких при лимфогранулематозе |
| Поражение легких при синдроме марфана |
| Поражение легких при синдроме Стивенса-Джононса |
| Поражения легких отравляющими веществами |
| Пороки развития легких |
| Простая Гипоплазия |
| Радиационные поражения легких |
| Рецидивирующий бронхит у детей |
| Саркаидоз органов дыхания |
| Секвестрация легкого |
| Синдром гудпасчера |
| Синдром Маклеода |
| Синдром Мендельсона |
| Синусит |
| Спонтанный пневмоторакс |
| Споротрихоз |
| Стафилококковые деструкции легких у детей |
| Стенозы и трахеи крупных бронхов |
| Стенозы и трахеи крупных бронхов |
| Стрептококковый фарингит |
| Сфеноидальный синусит (сфеноидит) |
| Токсоплазмоз |
| Трахеальный бронх |
| Трахеит |
| Трахеобронхомегалия |
| Тромбоэмболия легочной артерии (ТЭЛА) |
| Туберкулез внутригрудных лимфатических узлов (бронхоадениты) |
| Туберкулез бронхов, трахеи, верхних дыхательных путей |
| Туберкулез гортани |
| Туберкулез легких |
| Туберкулез полости рта, миндалин и языка |
| Туберкулезная интоксикация у детей и подростков |
| Туберкулезный плеврит |
| Туберкулема легких |
| Фарингит |
| Фиброзно-кавернозный туберкулез |
| Фронтит (острый фронтальный синусит) |
| Хроническая пневмония |
| Хроническая пневмония у детей |
| Хронический абсцесс легких |
| Хронический бронхит |
| Хронический гематогенно-диссеминированный туберкулез легких |
| Хроническое легочное сердце |
| Цирротический туберкулез легких |
| Шистосомозы |
| Экзогенный аллергический альвеолит |
| Эмфизема легких |
| Эпиглоттит |
Признаки осложнений этмоидита
Если пациент не получает соответствующего лечения, то заболевание может перейти в стадию осложнений. Гнойные массы прорываются в соседние ткани, что вызывает такие последствия:
- дистопию глазного яблока кнаружи (нарушение взора);
- сужение зрительных полей;
- абсцесс или флегмону глазницы с экзофтальмом (смещением глазного яблока);
- гнойный менингит;
- энцефалит;
- эмпиему (скопление гноя) и разрушение решетчатой кости;
- абсцесс головного мозга.
Каждая патология имеет свои специфические признаки. Заподозрить развитие осложнений можно по ухудшению состояния даже на фоне проводимого лечения. Это может быть нарастание отека век и увеличение температуры до 39 и более градусов.
Причины развития
Возникновению воспалительного процесса в синусе способствуют:
- Хронические ЛОР-патологии. Инфицированию решетчатого синуса способствуют вялотекущие или часто рецидивирующие риниты (в том числе – аллергического происхождения), гаймориты, фронтиты, ларингиты, фарингиты, тубоотиты, различные варианты тонзиллитов. В детском возрасте большое значение имеют аденоидные разрастания, аденоидиты.
- Недостаточность иммунитета. Этмоидит развивается на фоне угнетения активности местного и общего иммунитета. Эти состояния могут быть обусловлены длительной или бесконтрольной антибактериальной терапией, ВИЧ-инфекцией, сахарным диабетом или другими эндокринопатиями. Реже в роли предрасполагающих факторов выступают онкологические процессы, гемобластозы, декомпенсированные хронические соматические заболевания, первичные генетически обусловленные иммунодефициты.
- Травматические повреждения. Ухудшение дренажа пазухи и создание благоприятных условий для патогенной флоры отмечается при травматических деформациях с нарушением нормальной конфигурации решетчатой кости, которые наблюдаются при тяжелых черепно-мозговых травмах, обширных оперативных вмешательствах в лицевой области.
- Аномалии развития. Одним из важных этиофакторов этмоидита является нарушение полноценного дренирования полости решетчатого лабиринта. Данное состояние наблюдается при врожденных пороках носоглотки: слишком узких входных отверстиях ячеек, сужении среднего носового хода, деформации носовой перегородки.
Антибиотики, допустимые при беременности
Использование антибиотиков допустимо со 2 триметра беременности, в строгом соответствии с указаниями производителя лекарства и лечащего врача.
Наиболее эффективные и безопасные препараты: Кларитромицин, Амоксиклав, Флемоксин. Дополнительно назначают антибиотики локального действия в форме спреев и капель.
Использование описанных антибактериальных средств допустимо только с учетом соотношения предполагаемой пользы для матери и потенциального риска для плода. Самолечение противопоказано, поскольку может спровоцировать развитие серьезных осложнений, вплоть до летального исхода.
Таблетка. Гайморит. Эфир от 16.02.2016. HD версия.
Классификация
По форме течения этмоидит бывает острым и хроническим. Первый в большинстве случаев диагностируется у детей, второй – у взрослых пациентов. Хронизация заболевания связана с неправильным или неполным лечением острой его фазы.
При этмоидите нередко поражаются и другие околоносовые пазухи. В зависимости от того, какая именно ОНП была поражена, различают:
- гаймороэтмоидит – этмоидит, сочетающийся с гайморитом (воспалением верхнечелюстной пазухи);
- фронтоэтмоидит – этмоидит, сочетающийся с фронтитом (воспалением лобной пазухи);
- риноэтмоидит – сочетание этмоидита и острого или хронического ринита;
- сфеноэтмоидит – сочетание сфеноидита (воспаления клиновидной пазухи носа) с этмоидитом.
Такое течение патологии – не редкость, но оно приводит к значительному усугублению состояния больного.
По характеру течение этмоидит бывает:
- Катаральным. Это самая первая стадия развития этмоидита. В этот период слизистая оболочка слегка отечная и воспаленная. Секреция слизи умеренная.
- Гнойным. Эта форма этмоидита крайне редко развивается сразу после присоединения инфекции. Обычно к появлению гноя в решетчатом лабиринте способствует отсутствие лечения начальных стадий болезни. Симптомы ярко выражены, слизь с гнойными включениями зеленого, серозного или желто-зеленого цвета вырабатывается интенсивно.
- Полипозным. Полипозный этмоидит является результатом образования или разрастания полипов в полости носа с частичным или полным поражением решетчатого лабиринта. Эта форма болезни лечится исключительно хирургическим путем.
В зависимости от локализации очага воспаления различают правосторонний и левосторонний этмоидит. В редких случаях болезнь носит двусторонний характер.
Причины гайморита
- Проникновение болезнетворных микроорганизмов в гайморову пазуху, в частности, во время респираторных инфекций.
- Снижение общего иммунитета и местных защитных механизмов.
- Заболевания зубов становятся причиной гайморита в 10% случаев. Инфекционный процесс может распространяться на стенку пазухи с зубов, корни которых находятся к ней ближе всего.
- Анатомические нарушения строения различных структур в полости носа, например, искривления носовой перегородки, гребни, шипы. Они могут полностью или частично перекрывать сообщение пазух с полостью носа, приводить к нарушению эвакуации их содержимого и развитию воспалительного процесса.
- Острый и хронический ринит (насморк).
- Аденоиды – патологическое увеличение носоглоточной миндалины. Чаще всего становятся причиной гайморита в детском возрасте.
- Полипы носа. Могут перекрывать сообщение пазухи с носовой полостью.
- Нарушение естественного дренирования пазухи. В этом отношении гайморовы пазухи являются самыми «слабыми» из всех придаточных носовых пазух, так как у них высоко находится соустье с полостью носа.
- Нарушение синтеза и выведения слизи слизистой оболочкой. Слизистая оболочка гайморовых пазух покрыта ворсинками, колебания которых в норме способствуют движению содержимого из пазухи в полость носа.
- Неблагоприятные внешние условия: высокая загазованность и запыленность воздуха, профессиональные вредности. Различные примеси в воздухе приводят к раздражению слизистой оболочки.
- Курение – активное и пассивное.
- Аллергические реакции, такие как сенная лихорадка, бронхиальная астма, аллергический ринит (насморк).
- Различные опухоли в полости носа.
- Муковисцидоз. Наследственное заболевание, при котором носовая слизь становится густой и вязкой, может закупоривать выход из гайморовых пазух.
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ). Кислое содержимое желудка попадает в пищевод, а из него – в дыхательные пути, приводя к раздражению слизистой оболочки.
Что такое одонтогенный гайморит?
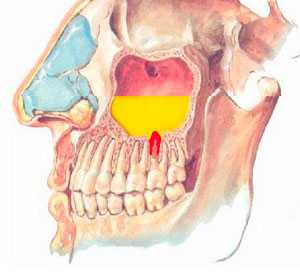 Одонтогенный гайморитпремолярамоляров
Одонтогенный гайморитпремолярамоляров
| Что может привести к одонтогенному гаймориту? | Какие заболевания зубов чаще всего становятся причиной одонтогенного гайморита? |
|
|
больнеприятный запах изо рта
Причины возникновения гайморита у детей
Чтобы подобрать максимально эффективную терапию для ребенка, необходимо выяснить по какой причине возникло заболевание.
Риногенная форма гайморита. Возникает как осложнение после перенесенного ОРВИ или другой респираторно-вирусной инфекции. Поскольку отток слизи нарушен, в организм ребенка инфекция попадает через носовые ходы. Это и становится причиной гайморита.
Аллергическая форма гайморита. Насморк, возникший как следствие аллергии, обычно сопровождается выраженным отеком, который может стать причиной для развития гайморита.
Травматическая форма гайморита. Если ребенок получил травму носовой перегородки, то это может стать провоцирующим фактором для развития хронического гайморита.
Инфекционная форма гайморита. Особенно часто развивается у детей с низким иммунитетом. Если в организм ребенка попала инфекция, то вирус может распространиться с током крови и стать причиной гайморита.
Особенности развития и причины
Внутри решетчатой кости имеются воздушные полости, которые образуют решетчатый лабиринт, поверхность его слизистая. Когда начинается воспалительный процесс слизистой – это означает начало гаймороэтмоидита.
 Имеет похожую симптоматику с гайморитом, но встречается значительно реже и вызывает порой несовместимые с жизнью осложнения. Болезнь может быть в острой и хронической форме, развиваться с одной или двух сторон.
Имеет похожую симптоматику с гайморитом, но встречается значительно реже и вызывает порой несовместимые с жизнью осложнения. Болезнь может быть в острой и хронической форме, развиваться с одной или двух сторон.
Механизм зарождения и развития болезни следующий: когда микробы попадают в слизистую лабиринта, зарождается воспалительный процесс благодаря травмированной ткани. Вследствие этого слизистая отекает. Кровеносные сосуды переполняются кровью и протоки вывода соответственно сужаются, что препятствует выводу жидкости, происходит загноение. При неправильно назначенной терапии либо ее отсутствии болезнь переходит в хроническую стадию.
Дальше воспаление идет в надкостницу и кость, не исключены вероятность периостита (воспаление надкостницы), остеита (воспалительный процесс костной ткани) и дальнейший распад кости с попаданием гнойного содержимого в глазницу либо мозг.
Заболевание мозга может вызвать несколько причин, которые в одно время оказывают влияние на организм человека:
- Затяжные воспалительные процессы в полости носа (к примеру, ринит).
- Присутствуют отклонения от нормы в носоглотке, которые могут быть как врожденные, так и приобретенные.
- Заболевания на фоне аллергии с признаками ринита
- Ослабленный иммунитет.
- Развитие воспалений в различных пазухах.
- Переохлаждение организма.
- Нарушено действие слизистых.
- Не до конца вылечены заболевания дыхательной системы.
- Влияние химических элементов на слизистые дыхательной системы.
- Проникновение инфекции в полость носа в результате слабого иммунитета либо травматических действиях на слизистую.
- Кариес – инфекционный процесс проходит в синусы.
- Полученная травма лица.
Возбудителями заболевания являются:
- Инфекция бактериального характера.
- Вирусы.
- Грибки.
- Воздействие аллергических веществ.
Симптомы недуга
Первичные симптомы появляются у всех по-разному. У одних они сразу ярко выраженные. У других, если болезнь хронической формы либо переходит из одной болезни в другую (к примеру, из ринита в синусит) симптомы не появляются достаточно долгое время. Второй вариант подразумевает более долгое и тяжелое лечение.
Основные признаки заболевания:
- Общее недомогание и быстрая утомляемость.
- Из носа не прекращаются гнойные слизистые выделения.
- Постоянно заложен нос.
- Голос становится более хриплым, осипшим, простывшим.
- Появляются боли головы.
- Образуются болевые ощущения в области носа и верхней челюсти.
- Проявление повторяющегося кашля.
- Температура поднимается выше 38 °С.
- Из-за заложенности носа значительно уменьшается чувство обоняния.
- Появляется чувство сдавливания глаз.
- Глаза постоянно слезятся.
- Дыхание более тяжелое, ощущение нехватки воздуха.
- Появление бессонницы и общее ухудшение сна.
- Появляются зубные боли.
Если у больного повышается температура – это говорит о том, что иммунитет пытается побороть болезнь и является хорошим признаком.
Диагностика
При обращении к врачу-отоларингологу необходимо как можно более подробно описать все признаки, их повторяемость, о других перенесенных болезнях. Все это увеличит возможность поставить правильный диагноз. Могут быть назначены следующие методы диагностики:
- Нужно сдать кровь на общий анализ. Если обнаружено увеличенное количество лейкоцитов, в особенности нейтрофилов, это говорит о том, что в организме протекают гнойные процессы. Увеличенное количество СОЭ также показывает на воспалительный процесс. Когда проводится этот анализ определяются такие болезни, как анемия, аллергия и наличие червей-паразитов.
- Проведение анализа мочи. Определяет степень функционирования почек и степень воспалительного процесса.
- Рентгенограмма пазух носа. На основе именно этого исследования и в основном ставится диагноз. На ней хорошо видны сами пазухи, наличие в них жидкости, запущенность процесса, наличие разрушения костей.
- Риноскопия. Исследование полости носа при помощи специальных расширителей и зеркала, определяется отек, наличие слизи с гноем.
- Эндоскопия. Непрямое исследование внутренних органов при помощи эндоскопа, определяется место воспалительного процесса (поражение в задних либо передних ячейках), также определяется наличие полипов.
- Пункция пазухи. На исследование берется содержимое, чтоб определить тип возбудителя, что даст возможность в последующем правильно назначить лечение.
Этмоидит у ребенка: основные симптомы у детей и методы лечения заболевания
К моменту рождения решетчатые клетки уже сформированы у ребенка, однако лобная пазуха появляется после того, как слизистая оболочка врастет в лобную кость и спонгиозное вещество рассосется. Обычно это происходит до трех лет. Поэтому у новорожденного малыша и до трехлетнего возраста этмоидит протекает изолированно. После трех лет заболевание может перекинуться и на лобную пазуху. Иногда воспалиться могут все ячейки, однако чаще всего воспаляется либо передняя, либо задняя группа клеток. Воспаление клеток решетчатой кости может быть диагностировано у новорожденных после нескольких дней с момента появления на свет.
Малыши плохо переносят данное заболевание, особенно необходимо контролировать температуру тела в этот момент.
У детей старшего возраста и взрослых заболевание часто перебрасывается на другие околоносовые пазухи, в результате чего может в дополнение развиться гайморит или фронтит. В этих случаях врач ставит диагноз фронтоэтмоидит или гайморэтмоидит.
Основными симптомами появления этмоидита у ребенка считаются:
- Плохое самочувствие;
- Повышенная температура;
- Припухлость верхнего века;
- Глаз не может закрыться до конца;
- Глазное яблоко смещается вперед и наружу;
- Ощущение боли на лбу и в области челюсти при надавливании;
- Очень болит переносица;
- Рвота и расстройство желудка.
У детей в возрасте 5 лет и старше верхнее веко напухает не так сильно, но боли такие же мощные. К тому же может пропасть обоняние. Для постановки диагноза, ребенку необходимо сделать риноскопию и рентгенографию.
Болезнь бывает открытой и латентной. Основными симптомами у детей открытого этмоидита считаются выделения из носа. При закрытых формах присутствуют болезненные ощущения в угла глаза и припухлость века. Для назначения лечения большую роль играет рентгенограмма.
Острый передний этмоидит у маленьких детей обычно протекает в доброкачественной форме. В подростковом возрасте острый этмоидит может уже перерасти в хронический и привести к образованию полипов, если вовремя не начать лечение. Для лечения детей часто применяют Синуфорте, который мягко действует и не травмирует детский организм.




























