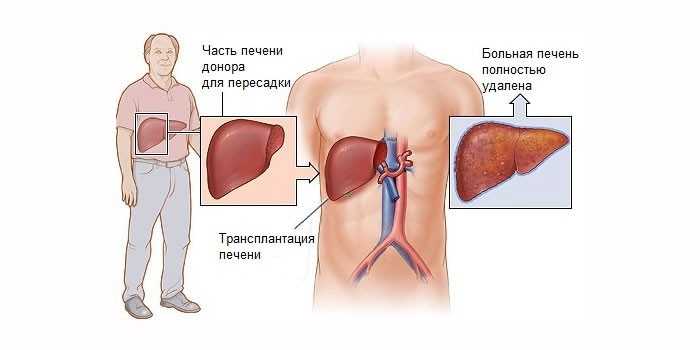
Донорство печени
Самая большая железа человеческого организма способна регенерироваться. Через 14 суток после пересадки она полностью восстанавливается. Первичная реабилитация занимает от 2 суток до 2 недель. Вторичное восстановление (после выписки) занимает от 3 до 6 месяцев.
Требования к донору
Пересадка печени возможна как от близкого родственника, так и от чужого человека. Требования к донору:
- Возраст от 18 до 60 лет.
- Совместимость с реципиентом по резус-фактору, группе крови, тканевой принадлежности.
- Здоровая печень.
Осложнения и риски
Донорами операция переносится хорошо. Согласно статистике, печень после удаления полностью регенерирует в 90% случаев. Только у 12% доноров могут появиться незначительные осложнения.
Отрицательные последствия возникают не только после операции, но и во время вторичной реабилитации.
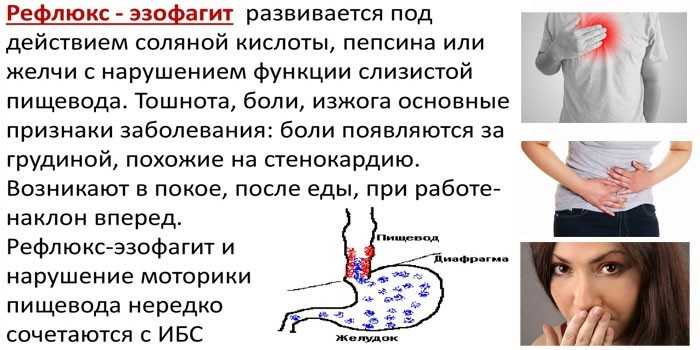
У доноров могут возникать проблемы с пищеварением:
- развитие диареи;
- симптомы рефлюкса эзофагита;
- непереносимость жирной пищи.
Сколько платят за донорство
Реципиенту придется заплатить за трансплантацию от 200 до 500 тысяч долларов. От живого донора берут лишь фрагмент органа – этот факт отражается на стоимости операции. В России продать печень можно за 2,5 млн. и более рублей. Стоимость операции в разных клиниках может отличаться.
Последствия трансплантации печени для реципиента
Осложнения могут быть ранними (те, которые манифестируют в течение первых трёх месяцев после трансплантации) и поздними (те, что проявляются через три и более месяцев). По характеру и локализации выделяют следующие категории осложнений:
Сосудистые осложнения – со стороны артерий и вен
Артериальные осложнения встречаются нечасто (в 0,02-3,8 % случаев), но считаются наиболее опасными из всех последствий трансплантации. К ним относят тромбоз печеночной артерии, проявляющийся дисфункцией трансплантата (частота 1–7 %). Выживаемость в течение 5 лет снижается до 27,4 %. Со стороны вен с аналогичной частотой возникает не менее серьезное осложнение – обструкция оттока по нижней полой вене из-за стеноза анастомоза, связанного с гиперплазией интимы или фиброзом в месте анастомоза.
В 2,1 % развивается тромбоз воротной вены, который у детей может привести к гипоплазии печени из-за атрезии желчных путей. У людей с полным или частичным тромбозом воротной вены в анамнезе трансплантация сопряжена с большими хирургическими сложностями.
 На фото – мужчина, пожертвовавший часть печени бабушке своей невесты. Со временем печень у донора регенерирует
На фото – мужчина, пожертвовавший часть печени бабушке своей невесты. Со временем печень у донора регенерирует
Иммунологические осложнения
Печень гораздо лучше других органов сопротивляется атакам иммунной системы, однако отторжение в той или иной степени наблюдается практически у каждого реципиента и может быть как обратимым (острое клеточное), так и необратимым (хроническое, дуктопеническое). Причем оба вида отторжения могут протекать одновременно.
В ранний послеоперационный период клеточное отторжение развивается у каждого второго реципиента трупной печени и не возникает у тех, кто получил родственный трансплантат.
Осложнения со стороны желчевыводящих путей
После трансплантации печени DCD (донорство после смерти мозга) в 15–37 % случаев возникает ишемическая холангиопатия – повреждение одного или более желчных протоков, произошедшее из-за недостаточного кровотока, тромбоза артерий, синдрома ишемии-реперфузии.
Пациенты сталкиваются с желчеистечением, и это требует хирургического вмешательства (сфинктеротомии, установки протеза). При частичной трансплантации подтекание возможно из протоков на срезе расщепленной печени: оно быстро прекращается и обычно не требует повторной операции.
Риск развития новообразований
Подавляющие иммунитет препараты могут стать причиной развития опухоли, так как одновременно угнетают и противоопухолевый иммунитет. Чаще всего формируются опухоли кожи и губ (риск возрастает из-за длительного нахождения на солнце). Не исключены лимфомы из-за активации вируса Эпштейн-Барра. Возрастает риск рака шейки матки, молочной железы и толстой кишки.
Осложнения со стороны анастомозов
Стеноз анастомозов (сужение соединений сосудов) возникает в 4–9 % случаев и является главным осложнением при частичной пересадке печени. Чаще всего проявляется в первый год после трансплантации вследствие подтекания желчи, фиброза или ишемии. С каждым годом вероятность развития осложнения возрастает. Это осложнение не оказывает влияния на долгосрочную выживаемость пациентов, но способно снижать качество жизни и в ряде случаев требует установки стента.
Техника проведения операции
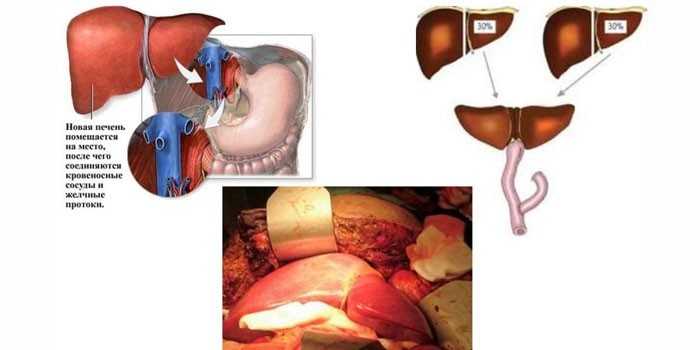
Существуют две методики трансплантации железы – ортотопическая и гетеротопическая. В первом варианте пересадка донорского органа проводится в поддиафрагмальное пространство справа (на обычное место). Сначала больная печень удаляется вместе с участком полой вены, а потом помещается здоровая железа (целая или часть).
Гетеротопическая трансплантация проводится на место селезенки или почки без удаления больной печени. Виды используемого трансплантата:
- целый орган умершего человека;
- одна доля трупной печени;
- доля железы от ближайшего родственника.
В 80% случаев проводится ортотопическая операция. В трансплантации участвуют анестезиолог, онколог-хирург, гепатолог и координатор. Операция длится от 8 до 12 часов. Алгоритм действий врачей:
- Гепатэктомия. Пораженный орган удаляется с фрагментом полой нижней вены. Общий желчный проток и все сосуды, идущие к железе, пресекаются. Для поддержания кровоснабжения используют шунты, через которые насосом подкачивается кровь из нижних конечностей к сердцу.
- Пересадка донорской железы. Здоровый орган помещается на место удаленного. Для восстановления кровотока все кровеносные сосуды сшиваются.
- Реконструкция желчеотведения. Донорский орган пересаживается без желчного пузыря. Во время операции создается анастомоз. Он соединяет желчные протоки донорской железы и реципиента. После восстановления уровня билирубина в крови анастомоз полностью удаляется.
Ортотопическая трансплантация печени
Особенность методики заключается в наложении наружного обходного шунта. Завершается операция дренированием брюшной полости и тщательным гемостазом. Такое вмешательство требует от докторов высокой квалификации. Процедура очень сложная и дорогая. Преимущество метода – высокая приживаемость.
Гетеротопическая
Операция по пересадке проводится с целью регенерации больной печени, функции которой временно выполняет трансплантат. Наружные обходные шунты при гетеротопической пересадке не нужны. Отпадает необходимость в пожизненной иммуносупрессивной терапии.
Кто является кандидатом для пересадки печени в Израиле?
Лишь небольшое количество пациентов, у которых было диагностировано данное заболевание, могут быть излечены при помощи данной хирургической процедуры, что обусловлено рядом показаний и противопоказаний.
Операция по пересадке проводится у больных с первичным раком печени, если:
- На органе локализована только одна опухоль (не более 5 см в ширину).
- Выявлено одно злокачественное новообразование (5-7 см), являющееся стабильным на протяжении как минимум 6 месяцев.
- В печени обнаружено 5 маленьких раковых опухолей, каждая из которых составляет не более 3 см в ширину.
Оперативное вмешательство не выполняется, если:
- Рак метастазирует на соседние органы и ткани.
- Наблюдаются большие или/и множественные раковые новообразования.
Источники органов для трансплантации печени
В клиниках Израиля может быть проведена как полная пересадка печени (от мертвого донора), так и частичная (от живого человека). В связи с тем, что религиозные убеждения на территории государства создают некоторые ограничения на использование здорового органа умершего человека, в израильских медицинских учреждениях чаще всего используется второй тип трансплантации, хотя законодательство страны разрешает пересадку печени, изъятую посмертно.
Трансплантация печени
Проводится для лечения пациентов, у которых наблюдаются небольшие опухоли, локализованные в определенном участке печени, и при отсутствии метастаз на соседних тканях. Прежде, чем найдется подходящий донор, больному приходится ждать длительное время. В связи с тем, что рак может расти и прогрессировать, в то время как человек ожидает своей очереди, часто проводятся дополнительные лечебные мероприятия (к примеру, локальная абляция), направленные на ограничение распространения опухолевых клеток. Если же новообразование проникло за пределы печени за время ожидания – дальнейшая трансплантация нежелательна.
Частичная пересадка печени от живого донора
Проводится для лечения пациентов, у которых был диагностирован рак, в тех случаях, когда живой человек жертвует часть своей печени больному. Уменьшенный в ходе операции жизненно важный орган донора может регенерировать и часто возвращается к исходному размеру в течение нескольких месяцев при условии, что первоначально он был абсолютно здоров. В большинстве случаев, трансплантированный участок не обеспечивает полное восстановление функционирования печени. Регенерация и возобновление нормальной работы органа у реципиента занимает большее количество времени, чем у донора.
В клиниках Израиля чаще всего проводится пересадка печени от родственника – родителей, сестры, брата или совершеннолетнего ребенка. Донором также может стать муж или жена.
Кто может стать донором для трансплантации печени?
Люди, которые хотят пожертвовать свою печень больному, должны пройти полное медицинское обследование для того, чтобы врачи убедились, что орган здоров, а выполнение операции будет безопасно как для донора, так и реципиента. Также существует ряд общих ограничений для донора, который должен:
- Быть не младше 18 лет и в большинстве случаев не старше 60.
- Бросить курить как минимум за 4-6 недель до операции.
- Быть абсолютно здоровым, без серьезных психических и физических заболеваний.
- Иметь совместимый тип крови с пациентом.
- Следовать всем инструкциям врача до и после хирургического вмешательства.
- Иметь подобный размер тела.
- Быть способным пройти всевозможные медицинские тесты – анализы крови, радиологические исследования, биопсию печени и т.д.
-
Принимать решение о пожертвовании печени пациенту самостоятельно, без какого-либо давления или принуждения со стороны заинтересованных в операции лиц.
Заказать бесплатный звонок
Операция по пересадке печени

В ходе операции производится изъятие поврежденного органа, а вместо него пересаживается донорская печень.
Перед началом операции требуется тщательная подготовка. Проводится множество предварительных процедур:
- Исследование органов брюшной полости посредством компьютерного томографа.
- Биохимический, общий анализ крови, а также определение группы крови.
- Серология.
- Ультразвуковое исследование печеночных тканей.
- Анализы, которые подтверждают или опровергают наличие в организме СПИДа или гепатита.
- Кардиограмма.
- Определение в организме возбудителя туберкулеза (проба Манту).
Также пациенты, которым назначена пересадка печени, должны посетить стоматолога и гинеколога.
Для проведения операции задействуют врачей следующих специальностей: хирург, координатор, гепатолог. При необходимости подключаются кардиолог и пульмонолог.
Выполняется разрез в виде буквы L на животе пациента, после чего откачивается жидкость и кровь из оперируемого органа с помощью специального аппарата. Трубки для дренажа вводятся в брюшную полость, их можно оставлять столько, сколько это необходимо. Также для наблюдений за характером выделяемой желчи используется специальная трубка, которая часто остается в пересаженной печени на несколько месяцев.
После этих подготовительных действий происходит удаление печени и трансплантация здорового органа. При этом желчный пузырь в организм больного не пересаживается.
Пока новый орган не начал свою работу, для выполнения его функций к организму подключается аппарат «искусственная печень».
Вероятность отторжения органа необходимо наблюдать в течение полугода после операции
В этот период особенно важно супрессировать иммунную систему, чтобы избежать ее естественной реакции на чужеродные клетки
Осложнения после операции
Бездействие пересаженной печени. Это осложнение встречается достаточно редко и требует проведения повторной операции.
Проблемы с иммунитетом. Отторжение органа наблюдается у многих реципиентов. С острой формой можно успешно бороться, а вот хроническая не контролируется. Стоит заметить, что в случае родственного донора такие последствия реже встречаются.
Кровотечение. Это достаточно частая проблема, которая возникает после операции, ей подвержены более 7% пациентов.
Инфицирование. Это опасное осложнение, которое может проходить бессимптомно. Поэтому после операции в обязательном порядке назначаются антибактериальные препараты.
Осложнения, вызванные проблемами с сосудами. Это также достаточно частое явление, которое проявляется в виде тромбоза или стеноза печеночной артерии или вены. Исправит ситуацию только повторная пересадка печени.
Рекомендации пациентам, которые перенесли операцию
После проведения трансплантации каждый пациент должен соблюдать несколько правил:
- Применять иммуносупрессорные препараты, которые назначаются врачом. Довольно часто применение этих лекарственных средств предписано до конца жизни.
- Обязательно регулярное наблюдение у гепатолога.
- Систематически проводить необходимые анализы крови и мочи. Также врачом назначаются ультразвуковые исследования, электрокардиограмма или другие диагностические методы, которыми удостоверяется правильная работа организма.
- Соблюдать диету, исключив навсегда из рациона жирные, жареные и соленые продукты, а также крепкий чай и кофе. Рекомендовано дробное питание. Полный отказ от употребления алкогольных напитков.
- После проведения операции следует контролировать полноценность отдыха и отказаться от физических нагрузок.
При соблюдении этих несложных рекомендаций по здоровому питанию и динамическому наблюдению за состоянием здоровья пациенты, которые перенесли операцию, значительно повышают свои шансы на улучшение качества жизни.
Подготовка к операции
Перед пересадкой в клинике пациент проходит полное обследование, включающее в себя:
- Анализ крови на резус-фактор и группу.
- Томография брюшной полости.
- Серологический анализ на выявление ВИЧ, бруцеллеза, ЗППП или иных вирусных инфекций.
- УЗИ печени.
- Проба Манту.
- Электрокардиография.
- Заключение стоматолога.
- Заключение гинеколога.
- Сбор крови на случай обширного кровотечения во время ходе операции.

Перед операцией необходимо провести детальное обследование пациента и сдать анализы
В течение полугода до операции (если она несрочная) пациент посещает нарколога и психиатра, придерживается здоровой диеты, ни в коем случае не употребляет алкоголь или табак.
В качестве предварительной медикаментозной подготовки прописывают:
- антигистаминные препараты – для предотвращения аллергических реакций;
- седативные препараты – для уменьшения эмоционального напряжения;
- препараты, снижающие артериальное давление;
- иммунодепрессанты – чтобы во время или сразу после операции организм не отторгнул орган, как чужеродное тело.
Важно!Если пациента заносят в список на трансплантацию, то во время ожидания он обязан находиться в городе. Информация о поступлении печени обычно приходит неожиданно и у больного есть максимум 6 часов на прибытие в больницу
Ожидание операции и жизнь после нее
Ожидание трансплантации печени, наверное, самый тяжелый и напряженный отрезок в жизни пациента
При этом важно знать, что очередность в листе ожидания определяется только по медицинским показателям, а не по очередности включения в него. В связи с этим, особенно актуальным становиться наблюдение пациента лечащим врачом (гастроэнтеролог, гепатолог, инфекционист), регулярные осмотры, контроль необходимых показателей крови для оценки прогрессии печеночно-клеточной недостаточности по шкалам, используемым в трансплантации печени (MELD, Child-Turcotte-Pugh), своевременная коррекция терапии, а также выявление показаний для хирургического лечения (эндоскопическое лигирование расширенных вен пищевода и желудка, необходимость трансъюгулярного внутрипеченочного портосистемного шунтирования (TIPS) и др.)
Пациент, находящийся в листе ожидания должен пребывать в непосредственной близости от центра, к которому он относится, т.е. проживать в данном регионе (городе). При появлении подходящего органа, пациент положено незамедлительно явиться в центр трансплантации для проведения подготовительных мероприятий. Однако, многие пациенты, уже перенесшие подобную операцию дождались «свой орган» не сразу. Отбор донорского органа для трансплантации сложный поэтапный процесс и нередки случаи, когда только на последнем этапе выявляются показатели, говорящие о непригодности донорского органа. Так, встречаются случаи, когда успешная операция проводилась далеко не на первый вызов в центр трансплантации.
Многие пациенты наблюдаются в листе ожидания трансплантации печени до нескольких лет и их состояние не прогрессирует. В данном случае можно порадоваться за таких пациентов, нашедших компетентного специалиста, который своевременно и грамотно проводит коррекцию поддерживающей терапии цирроза печени. Существует такое мнение – «чем дольше пациент живет со своей печенью, тем лучше для него». И зачастую это правда. Трансплантация печени дает пациенту новый здоровый орган, и при этом вынуждает его на ежедневный прием иммуносупрессивных препаратов до конца жизни, постоянный контроль (врачебный, лабораторный, инструментальный). Подбор препаратов, предотвращающих отторжение новой печени проводится строго индивидуально и зависит от исходного заболевания, наличия сопутствующей патологии, функционирования трансплантанта, а также побочных эффектов препаратов. Иммуносупрессивные препараты для поддержания работы пересаженного органа пациенты получают бесплатно в специализированной аптеке по льготным рецептам в своем регионе.
В послеоперационном периоде изменения в рационе, главным образом затрагивают ранний послеоперационный период и связанны с восстановлением пищеварения после обширного хирургического вмешательства, необходима коррекция питания в связи с отсутствием желчного пузыря, а также возможными побочными эффектами иммуносупрессивной терапии. Образ жизни пациентов после успешно проведенной операции трансплантации печени зачастую радикально не изменяется. Пациенты продолжают работать, водить машину, летать на самолетах, заниматься спортом, женщины рожают детей.
Общая подготовка больного
Больного готовят к операции по стандартной методике. Следует обсудить с больным и его родственниками все детали предстоящей операции и получить их согласие на неё.
Проводят стандартные клинические, биохимические и серологические исследования, принятые у больных с заболеваниями печени.
Определяют группу крови, антигены HLA и DR, анти-CMV- и анти-НСV-антитела, а также маркёры гепатита В.
У больных со злокачественными опухолями используют все возможные методы для исключения метастазов.
Должна быть визуализирована печёночная артерия для обнаружения любых анатомических отклонений, включая аномальное отхождение печёночной артерии и предуоденальное расположение воротной вены. Также следует визуализировать воротную и нижнюю полую вены. Проводят и селективную ангиографию правой почечной артерии, так как не распознанное вовремя высокое расположение правой почки может привести к неизбежной правосторонней нефрэктомии. Жёлчные протоки перед операцией исследуют путём холангиографии, выполняемой обычно эндоскопически. Проводят стандартные ультразвуковое исследование (УЗИ) и компьютерную томографию (КТ). Тщательная оценка состояния сердца и лёгких должна включать измерение давления в лёгочных венах.
Предоперационная подготовка занимает приблизительно 10 дней. В неё входят подтверждение диагноза, консультация психиатра. Больной может ожидать многие месяцы подходящей донорской печени, и в этот период необходима интенсивная психосоциальная поддержка.
Проводят вакцинацию против HBV, пневмококков и вируса гриппа.
Послеоперационный период
Когда пересадка осуществлена, требуется длительная реабилитация. Срок зависит от тяжести процедуры, состояния пациента. Часто поддерживающую терапию продолжают всю жизнь, чтобы снизить риск рецидива. Пациенту необходимо соблюдать рекомендации врача, принимать назначенные лекарства.
В целях реабилитации используют такие группы медикаментов:
- Антибиотики
- Иммуносупрессоры
- Противовоспалительные средства
- Гепатопротекторы
После хирургического вмешательства назначается диета. Требуется строгое соблюдение правил питания, особенно первые 6 месяцев. Обязательное условие полноценной реабилитации – исключение вредных привычек. К ним относятся прием алкоголя, курение, употребление наркотиков, переедание.
Пациентам, которым проводилась пересадка, должны регулярно обследоваться у гепатолога. Физическая активность в первой время ограничивается. Позже нагрузки постепенно увеличивают, при условии отсутствия осложнений либо других отягощающих факторов.
Относительные противопоказания (более высокий риск операции)
К группе повышенного риска относят больных, которые в связи с далеко зашедшим поражением печени нуждаются в интенсивной терапии и особенно в искусственной вентиляции лёгких.
Особенно хорошие результаты трансплантации печени отмечаются у детей, однако выполнение её у детей до 2 лет технически более сложно. Пожилой возраст как таковой не является абсолютным противопоказанием к операции; большее значение при рассмотрении показаний к трансплантации печени имеет не паспортный, а биологический возраст; необходимо учитывать общее состояние больного. Тем не менее, обычно трансплантацию печени производят у больных не старше 60 лет.
По данным немногочисленных исследований, пересадка печени от женщины-донора мужчине-реципиенту сопровождается менее благоприятными результатами, однако для подтверждения этого факта необходимо большее количество наблюдений.
Операция связана с большим риском, если масса тела больного превышает 100 кг.
Абсолютные и относительные противопоказания к трансплантации печени
Абсолютные
- Психологическая, физическая и социальная несостоятельность больного
- Активные инфекции
- Метастазы злокачественной опухоли
- Холангиокарцинома
- СПИД
- Декомпенсированное сердечно-лёгочное заболевание
Относительные
- Возраст старше 60 лет или младше 2 лет
- Выполненное ранее портокавальное шунтирование
- Выполненное ранее оперативное вмешательство на печени и жёлчных путях
- Тромбоз воротной вены
- Повторная трансплантация
- Полиорганная трансплантация
- Ожирение
Тромбоз воротной вены затрудняет выполнение трансплантации и снижает выживаемость. Тем не менее операция обычно возможна. У таких больных анастомоз формируют между воротной веной донора и местом слияния верхней брыжеечной и селезёночной вен реципиента либо используют донорский венозный трансплантат.
Предшествующее трансплантации портокавальное шунтирование затрудняет выполнение операции, поэтому целесообразно прибегать к дистальному спленоренальному шунтированию. Оптимальным вмешательством по поводу кровотечения из варикозно-расширенных вен является трансъюгулярное внутрипеченочное портосистемное шунтирование с помощью стентов, которое не создаёт технических трудностей для последующей трансплантации.
Ретрансплантация сопряжена с большими техническими трудностями. Проводившиеся ранее хирургические вмешательства на верхнем этаже брюшной полости могут сделать трансплантацию печени технически невыполнимой.
Выживаемость
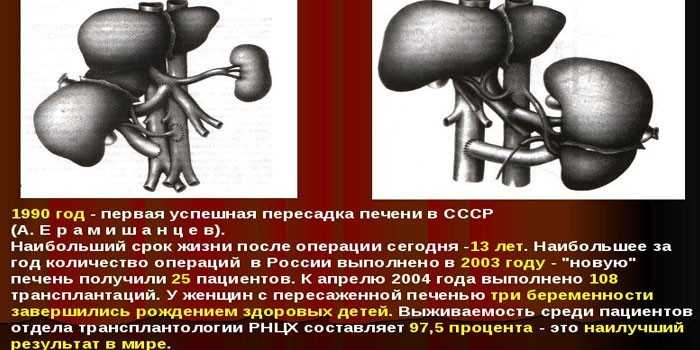
Шансы на успешную трансплантацию печени и долгосрочное выживание зависят от конкретной ситуации каждого пациента. В целом около 75% людей, перенесших операцию по пересадке печени, живут не менее 5 лет. Больные, которым пересадили печень от живого донора, часто имеют более высокие показатели краткосрочной выживаемости, чем те, кому пересадили орган от умершего донора. Но сравнивать долгосрочные результаты этих двух групп пациентов сложно, потому что у людей, у которых есть живой донор, обычно меньше времени на трансплантацию, и они не так больны, как те, кто получил печень от умершего донора.
Литература
- Rawal N, Yazigi N. Pediatric Liver Transplantation. Pediatr Clin North Am. 2017 Jun;64(3):677-684. doi: 10.1016/j.pcl.2017.02.003. PMID: 28502445.
- Neuberger J. Liver transplantation. Semin Liver Dis. 2009 Feb;29(1):1. doi: 10.1055/s-0029-1192051. Epub 2009 Feb 23. PMID: 19235655.
- Stock PG, Payne WD. Liver transplantation. Crit Care Clin. 1990 Oct;6(4):911-26. PMID: 2265386.
- de Jonge J, Kazemier G, Metselaar HJ, Tilanus HW. Partial liver transplantation. Scand J Gastroenterol Suppl. 2001;(234):98-102. doi: 10.1080/003655201753265181. PMID: 11768569.
Трансплантация поджелудочной железы
Трансплантация поджелудочной железы — это операция по лечению инсулинозависимого диабета, в ходе которой пересаживается орган от недавно умершего донора. По ее результатам человек может производить собственный инсулин и не нуждаются в инъекциях. Пересадка поджелудочной железы позволяет людям с диабетом 1 типа (инсулино-пролеченный диабет) снова вырабатывать инсулин. Она обычно рассматривается только в том случае, если:
у пациента есть тяжелое заболевание почек — в этих случаях трансплантация поджелудочной железы может проводиться одновременно с трансплантацией почки
у больного были тяжелые эпизоды критически низкого уровня сахара в крови, которые случаются без предупреждения и не контролируются инсулином.
Читать далее
Что показывает МРТ брюшной полости
МРТ брюшной полости широко используется в медицинских клиниках Санкт-Петербурга для изучения анатомических особенностей и функционирования органов пищеварения и мочевыделения, расположенных в области живота, а также для диагностики патологических изменений в них. Магнитно-резонансная томография – это аппаратный метод, основанный на воздействии на ткани магнитного поля, радиочастотных волн и преобразование их в
Читать далее

Правильная подготовка к МРТ брюшной полости
Поскольку магнитно-резонансный томограф активно реагирует на малейшее движение, что сразу отражается на результатах обследования в виде засветов (артефактов движения), в ходе сканирования зоны живота необходимо свести к минимуму движение газов в кишечнике. Для этого и требуется предварительная подготовка пациента к МРТ обследованию органов брюшной полости.
Читать далее
Что покажет КТ брюшной полости
Проведение компьютерной томографии брюшной полости показано во многих случаях для постановки верного диагноза или оценки последствий травм области живота. В клиниках СПб такое обследование проводится на высокоточных мультиспиральных компьютерных томографах с помощью направленных
Читать далее


























